фото и видео, лечение и симптомы, причины и диагностика
Дакриоцистит у детей часто развивается под влиянием инфицирования патогенной бактериальной микрофлорой. Воспаление слезного мешка возникает при нарушении молодой мамой элементарных санитарно-гигиенических правил организации ухода за новорожденным и грудным ребенком.Типичные симптомы дакриоцистита и лечение этой патологии этиотропными фармакологическими препаратами подробно рассмотрены в предлагаемом материале. Здесь же детально описаны вероятные причины развития заболевания глаз и методы лабораторной диагностики.
Соблюдение элементарных правил личной гигиены, применение только стерильных материалов для ухода за глазками новорожденного – все эти меры профилактики помогут избежать воспаления слезного мешка у детей.
Что такое дакриоцистит
Слезотечение, гнойные выделения из глаз, появление красной, отечной выпуклости в уголке глаза — все это симптомы, указывающие на нарушение работы слезного аппарата. Что такое дакриоцистит у ребенка или взрослого человека? Это воспаление слезного мешка за счет проникновения бактериальной или вирусной инфекции.
Слезный аппарат выполняет крайне важную функцию для сохранения здоровья глаз, ведь слеза:
- омывает глаз, создает на нем особую пленку, защищающую глаз от пересыхания;
- выполняет роль естественной линзы, влияющей на остроту зрения;
- уничтожает попавшие на оболочку глаза микробы;
- смывает частички пыли, пыльцы и другие инородные тела.
Слезная жидкость вырабатывается слезной железой и небольшими железками, находящимися в конъюнктивальном мешке. Выполнив свою работу, слеза отводится в полость носа через сложную структуру. Слезная жидкость поступает в слезные точки — отверстия слезных канальцев, которые проходят в слезный мешок. Из слезного мешка отработанная слеза выводится по носослезному протоку в полость носа, где она стекает по носоглотке вниз — мы ее регулярно проглатываем, даже не замечая.
Именно с нарушением работы слезоотводящего аппарата связано большинство проблем, возникающих у малышей. Одной из самых распространенных болезней является дакриоцистит — воспаление слезного мешка.
Дакриоцистит возникает из-за нарушения в проходимости носослезного канала, по которому жидкость выводится в полость носа.
Вспомните, как вы недавно резали лук. От него не только глаза слезятся, но и из носа начинает течь. Когда мы плачем, то и носом хлюпаем. Такое состояние возникает как раз из-за того, что слеза, активно вырабатываясь, выводится в полость носа. А теперь представьте, что будет, если этот путь ей закрыт. Слеза, смывшая с глаза всю гадость, не может эвакуироваться. Она застаивается в слезном мешке, и создается отличная среда для размножения микробов. Возникает воспалительный процесс, который быстро переходит в гнойный.
Дакриоцистит глаза у новорожденного: причины и симптомы (с фото)
Существует особый вид данной патологии — дакриоцистит у новорожденных, при рождении у ребенка рядом с отверстием слезного канала находится особая пленка. С первым вздохом новорожденного она разрывается. Но иногда случается так, пленка остается на месте — она и мешает нормальному оттоку слезы.
Дакриоцистит глаза у новорожденного встречается у 10-15% младенцев. Заболевание начинает активно себя проявлять через 1,5-2 месяца после рождения ребенка.
В редких случаях дакриоцистит новорожденных возникает из-за аномалии слезного мешка, неправильного строения или отсутствия части слезного протока, травм, инфекционных заболеваний. Другие причины дакриоцистита у новорожденных – проникновение инфекции, травма слезного мешка.
Необходимо срочно отвести ребенка к врачу, если у него появились следующие симптомы:
- возникает слезотечение и слезостояние — глаза постоянно «на мокром месте»
- при нажатии на слезный мешок выделяется слизь или гной;
- внутренний уголок глаза отекает и краснеет;
- возникает болезненность во внутреннем уголке глаза;
- отекают веки;
- может возникнуть общая слабость, повышение температуры тела, головная боль.
Не путайте дакриоцистит с конъюнктивитом!
Посмотрите, как выглядит дакриоцистит у новорожденных на фото, где проиллюстрированы типичные клинические признаки:
Симптомы воспаления слезного мешка (дакриоцистита)
Некоторые мамы моих маленьких пациентов приводят ребенка на прием уже тогда, когда болезнь, как говорится, цветет пышным цветом. А происходит так потому, что долгое время мамочки пытались вылечить болезнь самостоятельно, на дому, с помощью нерецептурных противовоспалительных препаратов, приняв симптомы воспаления слезного мешка за конъюнктивит. Но при конъюнктивите нет слезостояния, не увеличивается количество гноя при надавливании на слезный мешок.
Еще одной распространенной ошибкой является массаж области слезного мешка. При нарушении проходимости слезного канала единственное, чего можно добиться таким «лечением», — усиление и большее распространение гнойно-воспалительного процесса.
Не занимайтесь самодиагностикой и самолечением! Дакриоцистит (и конъюнктивит тоже) нельзя лечить первыми попавшимися в аптеке или вычитанными в интернете препаратами. Кроме того, от дакриоцистита одними противовоспалительными средствами не избавиться. Помните, что гной в глазу — это крайне опасно! Бегите к врачу при первых признаках заболевания.
Все дело в том, что слезный мешок, в котором скапливается слеза, осуществляет функцию насоса. Когда мы моргаем, он сжимается и разжимается, откачивая слезную жидкость в носослезный проток. Если же острый дакриоцистит долгое время находится без лечения, то под воздействием гнойно-воспалительного процесса слезный мешок становится дряблым, теряет свои насосные функции. Это приводит к тому, что даже после успешного лечения острого дакриоцистита ребенок и дальше будет иметь высокий риск повторного возникновения болезни из-за застойных явлений в слезном мешке. если появились клинические симптомы дакриоцистита, немедленно обратитесь за медицинской помощью к окулисту.
Острый дакриоцистит без лечения может перейти в флегмонозную форму — сильнейшее гнойное воспаление, грозящее потерей глазного яблока.
Посмотрите, как выглядит воспаление слезного мешка — на фото показаны характерные клинические симптомы:
Диагностика дакриоцистита
Дакриоцистит начинает активно проявлять себя в 2 месяца жизни ребенка — в это время у младенца начинает активно вырабатываться слезная жидкость.
Основным диагностическим тестом при дакриоцистите является проверка проходимости слезоотводящих путей с помощью красителя. Не бойтесь, эта процедура безболезненна и безвредна для малыша.
В больной глаз при диагностике закапывается специальный краситель, а затем врач оценивает скорость, с которой красящая жидкость полностью эвакуируется из конъюнктивиальной полости. Если краситель не уходит более чем за 2 минуты — налицо проблемы с отведением слезной жидкости.
Также врач проведет общий осмотр глаз. У детей после 3 лет проверяется острота зрения с помощью специальных таблиц.
Перед операцией малыш должен пройти консультации кардиолога, педиатра и ЛОРа.
Лечение острого дакриоцистита (воспаления слезного мешка) каплями
В лечении острого дакриоцистита применяются как медикаментозные средства, так и хирургическое вмешательство — зондирование носослезного протока.
Даже если заболевание было обнаружено сразу же после рождения малыша, необходимо подождать с операцией — есть шанс, что пленочка, мешающая оттоку слезной жидкости, рассосется. В ожидании этого процесса либо времени операции назначаются противовоспалительные препараты, которые способствуют устранению гнойного процесса.
Однако хочу предупредить вас, родители. Часто встречаются пациенты, которым врачи в поликлинике выписывают колларгол. Не используйте этот препарат. Во всем мире он запрещен к применению! Допустимые капли для лечения дакриоцистита – альбуцид, сульфацил натрия, левомицетин и другие.
Также абсолютно не помогают разнообразные массажи, которые почему-то до сих пор назначаются детям, хотя отсутствие результатов при данном методе уже давно доказано.
Если же патология сохранилась, ребенку необходимо провести зондирование носослезного протока — это самый эффективный способ лечения лечение воспаление слезного мешка без риска развития осложнений.
Оптимальный возраст для хирургического лечения дакриоцистита — 5—6 месяцев.
Зондирование — это манипуляции специальными зондами, с помощью которых врач проходит всю протяженность дренажной системы глаза, устраняя все препятствия. Процедура требует высокой точности, тщательного контроля за прохождением зонда с учетом индивидуальных особенностей анатомического строения слезных путей, поэтому доверить подобную операцию можно только высококвалифицированному специалисту. Любая осечка — и могут сформироваться серьезные осложнения: свищи и ложные ходы.
И помните, что у младенцев все части слезоотводящего аппарата — буквально микроскопические, выполнять манипуляции должен именно детский офтальмолог с хорошим стажем, для которого привычно действие в таком поле.
Если зондирование проведено правильно, то достаточно одной-единственной процедуры!
В некоторых клиниках до сих пор зондируют как в XIX веке! На живую, без контроля. Конечно же, это приводит к осложнениям. Ребенок испугался, почувствовал боль, рука горе-врача дрогнула — в результате есть тяжелые последствия, а сама проблема не решена. Встречаются пациенты, которым ранее было безуспешно проведено 3, 5 и даже 10 зондирований! Бесследно такие издевательства над слезоотводящими путями не проходят. Поэтому прежде, чем решиться сделать эту операцию своему грудному ребенку, тщательно выберите клинику для лечения.
Вот какие требования должны выдвигаться к операции:
- Выполнение операции в условиях медикаментозного сна — процедура зондирования требует высокой точности во всех манипуляциях. От бодрствующего ребенка невозможно добиться полной неподвижности, а значит, техника выполнения вмешательства может пострадать от любого, даже самого незаметного движения. Кроме того, любые хирургические вмешательства на глазах; для бодрствующего ребенка — огромный стресс. Поэтому медикаментозный сон — отличный выход: ребенок отдыхает, а офтальмохирург работает. Не бойтесь применения такого способа лечения, ведь для ребенка вся процедура, проходит как комфортный сон.
- Полный контроль перемещения зонда по слёзным путям с учетом их анатомического строения.
- Проверка эффективности процедуры сразу после её выполнения.
На последнем пункте стоит остановиться подробнее. Именно отсутствие такого теста приводит к необходимости повторных операций. Важно сразу после процедуры выполнить промывание протока контрастным веществом—это позволит однозначно убедиться в том, что проходимость слёзных путей полностью восстановлена.
Ребенка после процедуры зондирования выписывают домой в тот же день.
Лечение дакриоцистита у новорожденных детей
Такой порядок хирургического вмешательства для лечения дакриоцистита производится при стандартной форме непроходимости носослезного протока, когда по каким-то причинам у новорожденного не исчезла пленка, его закрывающая.
Но существуют и другие формы непроходимости носослезного протока: при аномалии строения слезных путей или в случае формирования ложных путей при неправильно проведенном зондировании. И эти варианты дакриоцистита поддаются лечению с полным избавлением от проблемы. Однако хирургическое вмешательство требует особого оснащения операционной, высокой квалификации хирурга и совместной работы с ЛОР-специалистом.
Устье носослезного канала открывается в нижнюю носовую раковину. И бывает такая форма непроходимости, которая возникает из-за сильной кривизны этой раковины — устье попросту ей сдавливается, перекрывается отток слезы в носовую полость. В этом случае обычное зондирование не поможет. Операция для лечения дакриоцистита у новорожденных проводится вместе с ЛОР-специалистом — под контроль, с помощью особых эндоназальных видеоприборов, берется вся дренажная система, нос и носоглотка. С помощью этого прибора ЛОР входит в нижнюю носовую раковину и определяет проблему.
Если устье носослезного протока действительно ущемлено, то необходимо, провести стентирование.
Специальный стент ставится через начало хода, а ЛОР контролирует его правильное размещение снизу. Стентирование расширяет носослезный проток, препятствует его ущемлению и обеспечивает нормальный отток слезы. Далее проводится формирование нижней части носослёзного канала и восстанавливается его проходимость. Также во время операции ЛОР-врач выравнивает нижнюю носовую раковину, чтобы проблема больше не возникала. Кстати, таким образом решается и проблема нарушения носового дыхания, ведь искривление носовой раковины неизбежно приводит к этому дефекту. Стент ставится на время и после удачного заживления удаляется.
Еще одна форма дакриоцистита возникает вследствие врожденной аномалии — атрезии носослезного канала. В этом случае проход недоразвит и не имеет сообщения с носовой полостью. При этой проблеме для лечения дакриоцистита у детей также применяется стентирование под эндоназальным контролем. Офтальмохирург сверху через носослезный проток с помощью световода подсвечивает то место, где нужно сделать отверстие, а ЛОР-врач в этой точке, на границе верхней и средней носовых раковин, формирует микроскопическое устье. Затем в сформированное устье вводится стент, благодаря которому образуется полная проходимость носослезного канала. После полного заживления стент удаляется.
Перечисленные выше операции, были разработаны именно так, чтобы до минимума снизить их травматичность и восстановить физиологический, естественный отток слезы. Хирургическое вмешательство проводится под легким наркозом. А в завершении операции обязательно выполняется контроль с помощью контрастного вещества. Все это помогает за один раз выполнить хирургическое вмешательство с невероятной точностью, эффективностью и без риска осложнений.
Больше нет необходимости в варварских операциях с сомнительными эффектами (которые, к сожалению, применяются где-то и по сей день) по удалению слезного мешка, в очень травматичной дакриоцисториностомии с наружным доступом.
Посмотрите на видео лечение дакриоцистита с помощью глазных капель с антибактериальным компонентом, массажа и применения методов физиотерапии:
Дакриоцистит новорожденных — лечение, массаж и препараты + фото
Что это такое?
Дакриоцистит – это воспаление слезного мешка острого или хронического характера. К заболеванию приводит сужение или полная закупорка слезно-носового канала, что само по себе является следствием воспалений носоглотки.
Отток жидкости в канале нарушается, и в нем начинается размножение чужеродной микрофлоры. Слизистая оболочка слезного мешка воспаляется, а если не начать лечение дакриоцистита, возможны гнойные осложнения носовых каналов и даже головного мозга (менингит, абсцесс мозга, энцефалит, образование и нагноение кист).
Слезная жидкость выделяется не только во время плача. Еще одна функция слезы – постоянное увлажнение глазного яблока.
Благодаря этому, на поверхности глаза возникает пленка, которая предотвращает высыхание слизистой. При длительной работе за компьютером эта пленка быстро высыхает, что и приводит к появлению синдрома «сухого глаза» (он проявляется ощущением песка в глазах).
Основной слезный канал находиться возле уголка глаза, а дополнительные мелкие – в самой конъюнктиве. У главного канала имеется два отверстия: одно направлено в сторону верхнего века, другое, соответственно, к нижнему.
На последний каналец приходится 90% слезной жидкости, снабжающей глазное яблоко.
Причины дакриоцистита у детей и взрослых


Дакриоцистит новорожденного по определению является врожденным. В более позднем возрасте возможно приобретение заболевания вследствие иных воспалительных процессов, часто локализующихся в области головы.
Врожденные причины дакриоцистита – это:
- Нарушение проходимости в слезно-носовом канале;
- Наличие складчатых участков на слизистой слезного мешка;
- Персистенция фетальной мембраны (в норме она существует только во внутриутробном периоде).
Причины приобретенного дакриоцистита у взрослых:
- Острые заболевания слизистой носа;
- Систематические гнойные воспаления конъюнктивы;
- Хронический гайморит, воспаления пазух;
- Осложнения после воспалительного процесса в глазном яблоке;
- Травмы глаза и анатомической области вокруг него;
- Попадание в слезный канал частичек пыли, загибание ресниц.
Дакриоцистит может протекать как в острой, так и в хронической форме с систематическими обострениями.
Симптомы дакриоцистита у новорожденных


фото
В первые месяцы после рождения, глаз ребенка должен обильно омываться слезой. Пока плод находится в утробе, область вокруг его глаз заполнена желатинообразными вязкими массами. Сам вход в слезный канал прикрыт мембраной. Достаточно часто в третьем триместре на фоне маловодия может происходить срастание мембраны со слезным каналом, что и провоцирует закупорку.
На 7-10-й день родители замечают следующие симптомы дакриоцистита новорожденного (смотрите фото):
- Самопроизвольные гнойные выделения или выделения при нажатии на область около слезного канала (в норме визуально определяется небольшое отверстие у внутреннего угла глаза;
- Покраснение и вздутие кожи вокруг внутреннего уголка глаза;
- Постоянное обильное слезоотделение, нехарактерное для ребенка младше 4 месяцев.
Воспаление в большинстве случаев одностороннее у детей и взрослых любого возраста. Если покраснение у новорожденного двухстороннее — процесс характеризуется большей тяжестью течения.
Дакриоцистит легко перепутать с конъюнктивитом из-за схожести симптоматики. Однако при воспалении конъюнктивы наблюдается заметное покраснение всего глазного яблока, отек вокруг глаза и разные субстанции выделений. Конъюнктивит новорожденного зачастую является двухсторонним процессом.
Желатиновая пленка способна сама рассосаться через 2-3 недели, и воспаление утихнет. В ином случае ребенку необходимо лечение, чтобы не допустить осложнений со стороны головного мозга и носоглотки.
Дакриоцистит у взрослого человека


Дакриоцистит у взрослых может быть следствием осложнений после воспалительных процессов в глазах, носовых пазухах и головном мозге (причины перечислены выше).
Зачастую характер дакриоцистита взрослого человека хронический, т.к. симптоматика заболевания не яркая, и пациент не спешит за медицинской помощью. В итоге воспалительный процесс переходит в хроническую форму.
В слезном канале из-за застоя жидкости происходит размножение пневмококков и стафилококков, по этой причине из воспаленного мешка выделяется прозрачный или желтоватый гной.
На первых этапах заболевание визуально себя не выдает. Возле внутреннего уголка глаза ощущается распирание, зуд, затем появляется припухлость. Обильное слезоотделение сопровождается болью.
Последним этапом развития воспаления становится покраснение вокруг уголка глаза и рост припухлости до 2-3 см, что приводит к механическому перекрытию некоторых полей зрения.
Лечение дакриоцистита у новорожденных, массаж и препараты
Если у маленького пациента был диагностирован дакриоцистит, лечение будет состоять из нескольких этапов (в зависимости от возраста заболевшего).
Перед назначением курса из массажа и препаратов, офтальмолог в обязательном порядке производит контрольное диагностирование. Более актуально оно для новорожденных, так как существует вероятность принять за дакриоцистит более опасное заболевание.
После классического осмотра, если у специалиста возникают сомнения касательно проходимости слезных каналов пациента, производится закапывание 2% раствора колларгола. Этот препарат обладает красящим свойством. Если со слезным каналом все в порядке, через 2-3 минуты нехарактерный глазному яблоку цвет исчезнет, потому что препарат попадет в канал. При закупорке этого не происходит.
Проверяется качество прохождения слезного протока ватным тампоном, который подносится к конъюнктиве. Если следов красящего вещества не обнаружено, проблем с прохождением нет.
Через 10 минут после закапывания тампон вставляется в носовую полость, при благоприятных условиях (при наличии проходимости) он должен окраситься. Если диагноз подтверждается, пациенту назначается лечебный массаж.
Массаж


Массаж при дакриоцистите новорожденного делает мать, которую предварительно обучил офтальмолог. Локализацию слезного мешочка необходимо определить через кожу – он находится рядом с внутренним уголком глаза. Массаж производится ежедневно сразу после кормления ребенка.
Необходимо нащупать слезный мешочек и пальцем, слегка надавливая, провести вверх-вниз до 10 раз. Подтверждением того, что вы правильно определили локализацию проблемной зоны, послужит выделение гноя.
При проведении массажа мать должна соблюдать правила гигиены: руки должны быть вымыты или продезинфицированы антисептиком (если у ребенка не наблюдается на него аллергия). Также запрещены длинные ногти, поскольку есть риск повредить глазное яблоко ребенка.
Но надавливать на мешок нужно с разумным усилием, иначе от манипуляций не будет никакого эффекта. Чем младше пациент, тем более эффективным будет массаж.
Функция массажа состоит в том, чтоб механически прочистить слезные каналы от гноя. После 8-10 движений вверх-вниз необходимо промыть глаз, чтобы вывести оставшийся на слизистой гной.
Лучше всего обрабатывать глазное яблоко раствором фурацилина. Для его приготовления положите одну таблетку препарата в стакан кипятка, растворите и остудите.
Массирующие движения должны быть плавными, направленными от внешнего уголка глаза к внутреннему. Марлевыми тампонами производить очищение слизистых оболочек нельзя, отдайте предпочтение ватным. Причина заключается в том, что нити марли легко прилипают к влажной поверхности, а удалить их у новорожденного ребенка крайне затруднительно и болезненно.
После того, как глазное яблоко очищено, необходимо закапать глаз антибактериальным или антисептическим препаратом. Для детей в раннем возрасте это препарат Левомицетин (0.25%): капать нужно не менее 5 раз в сутки. Зачастую ребенок переносит все процедуры нормально.
Длится лечение дакриоцистита у новорожденных не более 14 дней, в большинстве случаев после двухнедельного периода наступает выздоровление.
Зондирование


Если спустя 2 недели воспаление не прошло, а наоборот, продолжает прогрессировать, офтальмолог назначает следующий этап лечения дакриоцистита у новорожденных – зондирование слезных канальцев.
Как правило, в это время состояние ребенка характеризуется повышением температуры до 38° и лейкоцитозом. Для проведения процедуры необходим общий анализ крови с показателями свертываемости и заключением от педиатра.
Офтальмолог делает малышу местную капельную анестезию, зачастую этого достаточно, чтобы не чувствовать боли. Излечивая дакриоцистит, зондирование называют стопроцентным методом борьбы, потому что с помощью такой процедуры можно гарантировано устранить все «засорения» слезного канала.
Несмотря на введение анестезирующих капель, ребенок ведет себя беспокойно, но, как показывает практика, приходит к эмоциональному равновесию сразу же после окончания манипуляций.
Зонд вставляется в слезный канал и проходит по всей его длине, прочищая от всех «засорений» и устраняя сужения. Процедура проходит очень быстро и дискомфорт около глаза проходит спустя несколько часов. Завершаются офтальмологические манипуляции закапыванием антибактериального препарата в слезный канал.
Препараты
Терапия антисептическими средствами назначается на период в 7-10 дней, после этого врач проводит повторный осмотр, и при наличии гноя или загрязнений протоков зондирование назначается повторно.
По статистике, повторное лечение дакриоцистита показано пациентам в 20-25% случаев. Метод и длительность терапии во многом зависит от своевременности обращения к офтальмологу.
Лечение дакриоцистита у взрослых
Дакриоцистит у взрослых людей зачастую не может быть излечен массажем как самостоятельным методом. В качестве терапии пациенту назначается промывание слезного канала антибактериальными и противовоспалительными растворами: Дексаметазон, Флоксал, Ципрофлоксацин и Левомицетин. Также допустимо применение сосудосуживающих препаратов.
Чаще всего при лечении дакриоцистита у взрослых назначается одна или несколько процедур зондирования для очистки слезного канала от гнойных субстанций. Сужение протока у взрослых людей практически исключено, и заболевание имеет бактериальную природу.
Процедура введения зонда проводится под местной анестезией и не приносит болезненных ощущений. Спустя 10-15 минут после зондирования пациент может покинуть поликлинику и направиться домой.
Травматический и хронический дакриоцистит у взрослых, и в некоторых случаях у детей, требует хирургического вмешательства – дакриоцисториностомии. Если заболевание прогрессирует, и слезный канал невозможно прочистить способом зондирования, офтальмолог назначает данную операцию.
Цель хирургического вмешательства – создать новый путь для оттока слезной жидкости в полость носа, во время процедуры также очищается слезный мешок. Классическая операция производится с наружным разрезом. Среди недостатков такого лечения дакриоцистита у взрослых– образование спаек на слизистых оболочках и наличие видимого шва от переносицы до уголка глаза.
Современная медицина предлагает способ микрохирургического вмешательства – формирование соустья. Операция выполняется через нос, а само соустье формируется с помощью радиоволнового воздействия.
Таким образом, дакриоцисториностомия выполняется без повреждения кожных покровов, а значит, косметологические дефекты на лице исключены.
После операции пациенту назначаются сульфаниламиды, антибиотики и посещение физиопроцедур. Рецидивы после такого хирургического вмешательства возникают крайне редко.
Прогноз
Лечение дакриоцистита практически всегда проходит успешно, за исключением случаев обращения к врачу на поздних сроках прогрессирования заболевания.
Осложнениями могут стать воспаление тканей головного мозга и носоглотки. При пренебрежении лечением осложнений у ослабленных пациентов крайне редко может развиться сепсис, что приведет к летальному исходу.
симптомы, фото, массаж и другое лечение
Дакриоцистит протекает в виде острого или хронического воспаления слезного мешка. Довольно распространенное данное заболевание у новорожденных. Визуально можно видеть припухлость в месте локализации слезного мешка.
Код по МКБ-10: H04.3 Острое и неуточненное воспаление слезных протоков, а также H04.4 Хроническое воспаление слезных протоков
Симптомы
Пациенты жалуются на слезотечение, выделение гнойного экссудата из конъюнктивальной полости. При нажатии в зону слезного мешка из слезных протоков вытекает слизистое или слизисто-гнойное содержимое. При промывании жидкость в нос не проникает и струей выливается совместно с содержимым слезного мешка сквозь слезную верхнюю точку.
На фото дакриоцистит у новорожденного младенцаПри новорождённом дакриоцистите мамы жалуются на постоянное слёзотечение, залипание глаза по утрам, и постоянное выделение гнойного экссудата из слезной протоки.
Хронический дакриоцистит несёт основательную опасность для глаза, и нередко является резоном гнойной язвы роговицы созревающей при небольшом повреждении эпителия.
Причины
Причиной врождённого дакриоцистита есть непроходимость носослезной протоки.
При внутриутробном развитии ребёнка в утробе матери, в носослезной протоке существует мембрана. В норме к рождению ребёнка мембрана рассасывается или же лопается во время рождения ребёнка при первом вдохе. Если же мембрана не рассосалась, то слеза не может попадать в нос и застаивается в слезном мешке.
Застаивание слезы способствует развитию бактериальной микрофлоры внутри слезной протоки.
Приобретённый дакриоцистит возникает на основе закупорки или плохой проходимости носослезной протоки и застаиванию слезы в слезном мешке. Протекает заболевание хронически.
Осложнения
При длительном течении данного заболевании и отсутствия лечения возможно резкое обострение дакриоцистита, что приводит к флегмоне слезного мешка.
Предрасполагающие факторы к развитию дакриоцистита:
- сахарный диабет;
- общее понижение иммунитета;
- профессиональные факторы;
- резкое снижение температур.
Как диагностируют дакриоцистит?
Диагностика заболевания производится на основе жалоб пациента. Также в целях диагностики проводят пациенту канальцевую пробу (проба Веста). Данная проба проводится для оценки состояния слезных путей и слезной точки.
Перед проведением пробы, с протоки выдавливают весь гнойный экссудат, и промывают протоку раствором борной кислоты. Затем в конъюнктивальный мешок закапывают 1 каплю раствора колларгола или протаргола. В последствии оцениваем пробу, для этого нажимаем на носослезной мешок. Проба считается положительной, когда окрашивание тампона происходит на протяжении 7 минут, слабоположительной и отрицательной когда окрашивание происходит через 10 и больше минут, или же вовсе не наступает.
Для точного определения длительности лечения заболевания, проводится диагностическое зондирование слезных каналов, с целью подтверждения непроходимости носослезной протоки.
Также для определения возбудителей дакриоцистита с слезной точки берут выделяемый гнойный экссудат и отправляют в лабораторию для бактериологического анализа.
Пациентка в ожидании диагностики дакриоциститаЛечение
Лечение дакриоцистита новорождённых принимается с массажа слезного мешка, который проводит мама под наблюдением медперсонала или же сама.
Бережными надавливаниями пальцем у внутреннего угла глаза щели по направлению сверху вниз.
На фото подан пример массажа при дакриоцистите у новорожденныхПри этом под сформировавшемся давлением, мембрана прорывается, и проходимость слезных путей возобновляется.
Если же на протяжении 2 недель массаж не помогает и мембрана не прорывается, то проводится зондирование слезной протоки. Специальным зондом офтальмолог через слезную протоку прорывает мембрану.
Зондирование проводится в основном в раннем возрасте, так как при хроническом дакриоцистите оно не даёт желанного результата.
Для лечения хронического дакриоцистита проводят хирургическое вмешательство – дакриоцистостомию. Оперативное вмешательство основывается на создании искусственного совмещения меж слезным мешком и полостью носа. Но при этом, после проведения данной операции у больного остаётся слёзотечение.
Прогноз
Прогноз при данном заболевании весьма благоприятный в случае новорождённого дакриоцистита. При хроническом дакриоцистите единственным недостатком является пожизненное слёзотечение. Также при неправильном лечении возможно присоединение бактериальной инфекции.
Осложнение
Осложнением данного заболевания является то что при неправильном лечении и не вовремя проведенном хирургическом вмешательстве возможно обострение заболевания, что приведет к флегмоне слезного мешка.
Профилактика
Профилактика дакриоцистита полагается в своевременном лечении глазных заболеваний и заболеваний сопутствующих ЛОР-органов. Избегания травматизации глаза и лицевого скелета человека.
Такое заболевание как дакриоцистит новорождённых сейчас встречается в каждого 5-го ребёнка. Для ребёнка данное заболевание не столь опасное как для человека старшего возраста. Однако невзирая на все осложнения вызываемые данным заболеванием прогноз для больного весьма благоприятный.
Вконтакте
Google+
LiveJournal
Одноклассники
Мой мир
лечение и симптомы, массаж и капли
Время на чтение: 5 минутАА
 Дакриоцистит – заболевание глаз, встречающееся у новорожденных детей.
Дакриоцистит – заболевание глаз, встречающееся у новорожденных детей.
При таком нарушении происходит воспаление слезного мешка из-за непроходимости носослезных каналов.
В результате слезная жидкость не выходит наружу, а остается внутри слезного мешка, что приводит к развитию в нем инфекции.
Дакриоцистит у новорожденных
В каталоге МКБ-10 дакриоцистит обозначается кодом Н04.3.

Справка! Патология обусловлена тем, что слезные каналы ребенка не раскрываются после родов, хотя пленка, защищающая каналы во время его пребывания в утробе от попадания внутрь жидкости, уже перестает выполнять свои функции.
В нормальном состоянии
Но если этого не случается спустя первые две недели – начинаются воспалительные процессы, так как отсутствие естественного оттока слез не позволяет очистить слезные мешки.
Иногда жидкость скапливается непосредственно в слезных каналах, что также приводит к развитию воспалительных процессов.
Это заболевание встречается относительно редко: его диагностируют всего у 4% новорожденных, к тому же оно легко поддается лечению, поэтому при своевременном обращении к специалистам паниковать при подозрениях на дакриоцистит родителям не стоит.
Фото



Причины заболевания
Однозначного ответа на вопрос о возникновении патологии нет, и выделяют несколько возможных причин:
- Врожденная непроходимость слизистой пленки слезного канала.
Это возможно при аномально плотном ее составе. - Скопление бактерий в слезном канале.
В этом случае даже если пленка устранена, но в слезный мешок начинают попадать бактерии, закупоривание происходит именно бактериями и продуктами их жизнедеятельности. - Аномалии в формировании носовой кости во время внутриутробного развития.
В этом случае косточка может как просто оказывать давление на слезный канал, затрудняя выход слезной жидкости, так и полностью блокировать его. - Развитие в области носа новообразований или опухолей.
- Камни, кисты и другие органические и неорганические препятствия

Важно! Иногда причины сочетаются друг с другом, при этом в одних случаях возникновение опухоли предшествует закупориванию каналов, в других же происходит наоборот.
Симптомы
Уже спустя несколько первых недель жизни ребенка появляются первые признаки заболевания.
 В глазах у детей образуется гнойное отделяемое слизистой консистенции, а в области слезных мешков видны отеки и припухлости.
В глазах у детей образуется гнойное отделяемое слизистой консистенции, а в области слезных мешков видны отеки и припухлости.
Характерная для такого заболевания картина – все симптомы видны только на одном глазу.
Но иногда закупоренными оказываются сразу оба канала, и в этом случае нарушение может быть ошибочно принято за конъюнктивит (из-за характерных припухлостей и выделения гноя).
Если закупоривание не проходит само по себе – спустя несколько месяцев возможно формирование в областях воспалений флегмон, при этом у ребенка наблюдается повышение температуры и становятся заметны общие признаки интоксикации.
Диагностика
 Имейте в виду! Сначала врач выполняет первичный осмотр для определения наличия процессов слезотечения или напротив – застоя слезной жидкости.
Имейте в виду! Сначала врач выполняет первичный осмотр для определения наличия процессов слезотечения или напротив – застоя слезной жидкости.Во втором случае наблюдается характерное выпячивание слезного мешка пораженного глаза.
После общего визуального осмотра специалист оказывает легкое давление на слезный мешок, из которого может происходить отделение экссудата.
Далее выполняются носовая и канальцевая цветовые пробы, в процессе которых ребенок должен находиться в лежачем положении на спине:
- При выполнении носовой пробы
 Для этого в глаза младенца закапывается 3%-раствор колларгола (2 капли), затем через нос вводится специальный инструмент с кончиком, обмотанным ватой.
Для этого в глаза младенца закапывается 3%-раствор колларгола (2 капли), затем через нос вводится специальный инструмент с кончиком, обмотанным ватой.
Если проходимость нормальная – на вате отпечатываются следы красящего вещества колларгола.
В норме жидкость должна пройти через слезовыводящую систему за пять минут.
Если проходит более 10 минут – значит, отток жидкости отсутствует. - Цель выполнения канальцевой пробы – оценка присасывающей функции слезной системы.
Снова закапывается то же красящее вещество, но на это раз врач просто наблюдает, в течение какого времени произойдет полное рассасывание колларгола в глазу.
Нормой считаются те же 5 минут, о нарушениях оттока говорит задержка более 10 минут.

Обратите внимание! Взятое из глаз отделяемое отправляется в лабораторию для исследований: это позволяет выявить наличие инфекций в экссудате и определить их тип.
Дополнительно выполняется общий анализ крови для исключения любых сопутствующих болезней и аллергических реакций.
Лечение
Чем быстрее начать лечение – тем благоприятнее прогнозы.
Избавиться от дакриоцистита проще всего при комплексном подходе, который предполагает медикаментозную терапию, а также массажные процедуры и регулярные промывания.
Массаж при дакриоцистите у новорожденных
 На ранних стадиях этот способ может оказаться единственным необходимым для устранения проблемы.
На ранних стадиях этот способ может оказаться единственным необходимым для устранения проблемы.
Техника массажа достаточно простая, и педиатры при постановке диагноза «дакриоцистит» обучают этим нехитрым манипуляциям родителей всего за несколько минут.
Достаточно установить указательный палец на внутренний уголок глаза ребенка, и нажав на нее, провести пальцем к внешнему уголку, параллельно совершая такие же несильные периодичные нажатия (движение выполняется по нижней части глаза, по нижнему веку и ведет к носу).
По мере приближения к внутреннему уголку движения должны быть менее интенсивными.

Стоит отметить! Повторить такую процедуру необходимо как минимум пять раз за один подход, подходов за один день можно сделать три-четыре.
На видео вы увидите как правильно делать массаж глаз грудничку при дакриоцистите:
Капли и медикаментозное лечение
Перед применением назначаемых специалистом медикаментозных препаратов ребенку необходимо промыть область конъюнктивы.
Для новорожденных лучше всего использовать фурацилиновый раствор или отвар ромашки.
В растворе смачивают марлю или ватный диск и аккуратно проводят вдоль разреза глаз, устраняя уже выделившийся гной.
 Из медикаментов при дакриоцистите в основном назначают антибиотики.
Из медикаментов при дакриоцистите в основном назначают антибиотики.
Но их вид напрямую зависит от выявленного возбудителя, так как разные микроорганизмы по-разному реагируют на такие препараты.
Учитывая, что в основном при дакриоцистите в слезных канальцах развиваются стрептококки, стафилококки и синегнойная палочка, в данном случае лучше всего подойдут вигамокс или тобрекс.
Возможно назначение препарата в виде капель альбуцида, но его применяют в крайнем случае, так как он может вызывать жжение и вдобавок кристаллизоваться на выходах каналов, а это может только затруднить отток жидкости.
Хорошо подойдет новорожденным препарат витабакт, который не взаимодействует с другими средствами и может использоваться для комплексного лечения.
Главное – помнить, что при использовании нескольких лекарств интервал между их введением должен составлять как минимум 15 минут.

Помните! Массаж и офтальмологические медикаментозные средства не всегда дают результат, и если спустя максимум неделю никакого эффекта не видно – новорожденным выполняют зондирование слезных путей.
В этом случае неустраненная пленка разрывается с помощью специального зонда, им же выполняется прочистка слезных канальцев.
Чаще всего достаточно однократного выполнения этой процедуры, но иногда необходим повторный сеанс (крайне редко процедуру требуется повторить многократно).
Возможные последствия и прогнозы лечения
 Дакриоцистит не считается опасной патологией, и при своевременном лечении он никак не сказывается на зрении ребенка и на состоянии малыша в целом.
Дакриоцистит не считается опасной патологией, и при своевременном лечении он никак не сказывается на зрении ребенка и на состоянии малыша в целом.
Но иногда родители не могут вовремя распознать недуг, или хуже того – лечат его не теми препаратами и самостоятельно, принимая болезнь за конъюнктивит.
В таком случае нагноения не исчезают и продолжают развиваться воспалительные процессы, и это может привести к развитию следующих патологий:
- атония слезных путей;
- полная закупорка слезного канала;
- сепсис, абсцесс головного мозга;
- изъязвления роговой оболочки;
- развитие хронической формы дакриоцистита;
- ухудшение качества зрения;
- растяжение слезного мешка и формирование дакриоцистоцеле;
- флегмона слезного мешка и\или века;
- флегмона орбитальной клетчатки.

Осторожно! В худших случаях может развиваться панофтальмит, при котором воспалительные поражения полностью поражают глаз и если ребенок и не ослепнет полностью, потеря зрения будет практически полной.
Профилактика
Специально направленных мер на предотвращение дакриоцистита у новорожденных не существует, так как это врожденная патология и спрогнозировать ее появление невозможно.
Но в роддомах для предотвращения закупоривания канальцев и инфекционных поражений уже при устраненной пленке могут закапывать мягкие антибактериальные капли.
 Мамам же рекомендуется с первых дней выполнять массаж слезоотводящих канальцев уже с первых дней жизни ребенка, чтобы предотвратить дальнейшие закупорки.
Мамам же рекомендуется с первых дней выполнять массаж слезоотводящих канальцев уже с первых дней жизни ребенка, чтобы предотвратить дальнейшие закупорки.
В целом, родителям необходимо обращать повышенное внимание на любые ненормальные явления и симптомы у новорожденных.
Хотя специалисты и утверждают, что некоторые болезненные состояния в этом возрасте не являются патологическими, но лучше перестраховаться, чем запустить болезнь.
Полезное видео
В данном видео доктор Комаровский рассказывает, как делать массаж слезного канала малышу:
Дакриоцистит – заболевание глаз, встречающееся у новорожденных детей. Это заболевание встречается относительно редко: его диагностируют всего у 4% новорожденных.
К тому же оно легко поддается лечению, поэтому при своевременном обращении к специалистам паниковать при подозрениях на дакриоцистит родителям не стоит.
Вконтакте
Google+
Одноклассники
Рейтинг автора
Автор статьи
Врач окулист (офтальмолог), Стаж 17 лет, Кандидат медицинских наук
Написано статей
Статья была полезной? Оцените материал и автора! Загрузка…
А если у вас есть вопросы или есть опыт и хочется высказаться по данной теме — пишите в комментариях ниже.
Загрузка…
А если у вас есть вопросы или есть опыт и хочется высказаться по данной теме — пишите в комментариях ниже.симптомы и лечение, советы родителям :: SYL.ru
Дакриоцистит новорожденного — проблема достаточно распространенная. Отечность и покраснение глаз, слезотечение, гнойные выделения — это симптомы, с которыми сталкиваются многие новоиспеченные родители. Так что же представляет собой подобная болезнь? Насколько опасной она может быть? Какие методы лечения предлагает современная медицина? Ответы на эти вопросы будут интересны многим родителям.
Что такое дакриоцистит

Дакриоцистит новорожденного представляет собой заболевание, которое сопровождается застоем слезной жидкости с дальнейшим воспалением в слезном мешке. Как правило, подобная патология развивается на фоне врожденной непроходимости или сужения носослезного канала.
Согласно статистическим исследованиям, подобное заболевание диагностируется примерно у 5% новорожденных деток. Сразу же стоит отметить, что при правильном и своевременно начатом лечении болезнь удается полностью излечить — развитие тех или иных осложнений является скорее исключением, чем правилом.
Основные причины развития заболевания у детей
В большинстве случаев дакриоцистит новорожденного связан с некоторыми анатомическими или функциональными особенностями строения слезовыводящих проток. Например, у некоторых младенцев носослезный проход перекрыт желатинозной пробкой, в то время как у других детей имеется рудиментарная мембрана, которая по той или иной причине не успела рассосаться к рождению.
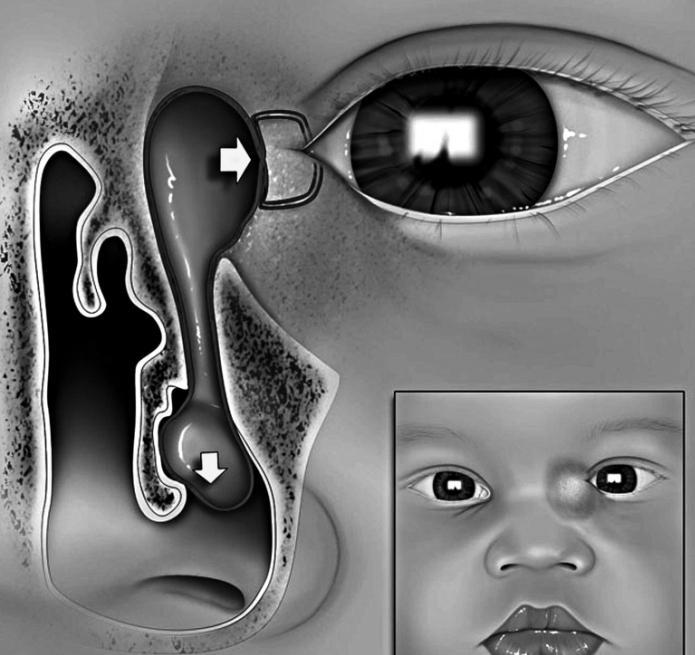
В норме примерно до восьмого месяца внутриутробного развития носослезный проток у плода закрыт. И, согласно статистике, примерно 35% детей рождаются с перекрытым слезным каналом. В большинстве случаев эмбриональная пленка разрывается сама по себе в первые несколько дней жизни — таким образом, проходимость восстанавливается сама.
Но в 5% случаев носослезный канал остается закрытым. Непроходимость приводит к тому, что в слезном мешке скапливается слизь, эпителиальные клетки, которые становятся прекрасным субстратом для активности патогенных бактерий. Именно поэтому в дальнейшем развивается воспаление.
Кстати, существуют и некоторые другие причины развития дакриоцистита. Например, сужение канала может быть результатом родовой травмы. Дакриоцистит также нередко развивается при наличии дивертикулов и складов в слезном мешке. К перечню причин можно отнести и некоторые анатомические аномалии полости носа, патологическое сужение носовых ходов, искривление носовой перегородки и т.д.
Что же касается возбудителя инфекционного воспаления, то дакриоцистит может развиваться на фоне активности таких микроорганизмов, как стрептококки, стафилококки, синегнойные палочки, реже это хламидии и гонококки (это наблюдается при передаче инфекции от матери к ребенку во время родов).
Дакриоцистит у новорожденных: фото и симптомы
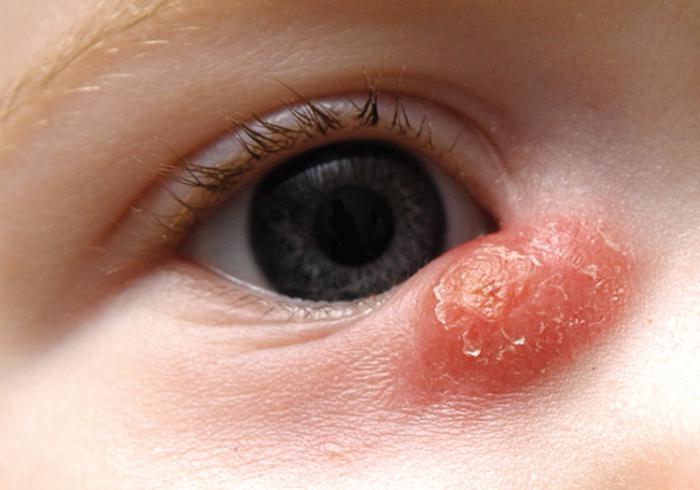
Как правило, основные признаки заболевания появляются на первой неделе жизни малыша, реже болезнь проявляется в течение первых 2 – 3 месяцев. Обычно родители тревожатся по поводу обильного слезотечения, а также появления слизистых или гнойных выделений из пораженного глаза. Нередко подобные проблемы ошибочно воспринимаются как конъюнктивит.
Естественно, есть и другие признаки, которыми сопровождается дакриоцистит новорожденных. Симптомы — это покраснение конъюнктивы, отечность век. Если надавить на область слезного мешка, то появляются обильные выделения, что свидетельствует о скоплении гнойно-слизистых масс. Дакриоцистит в большинстве случаев односторонний, хотя возможно и поражение сразу двух глаз.
Методы современной диагностики
При наличии подозрений на подобное заболевание стоит сразу же обратиться к врачу. Только после тщательной диагностики врач сможет назначить лечение. Дакриоцистит новорожденных требует в первую очередь осмотра у офтальмолога. Кроме того, малыша направляют к педиатру, детскому аллергологу и отоларингологу, чтобы исключить другие причины слезотечения у ребенка (например, аллергию, вирусные заболевания и т.д.).
Кроме того, обязательным является мазок из конъюнктивы. Полученные образцы затем отправляют в лабораторию для бактериального посева — это исследование дает возможность точно определить разновидность инфекции и ее чувствительность к тем или иным лекарственным средствам.
Проводится также и так называемая цветная слезно-носовая проба. Сначала врач выдавливает содержимое из слезных мешков и очищает носовые ходы. В полость носа вводят ватную турунду. После этого в конъюнктивальную полость вводят небольшое количество колларгола (раствор коричневого цвета) и отмечают время исчезновения красителя из полости и время закрашивания ватного тампона в носу. Такая процедура дает возможность оценить степень проходимости слезного канала.
Нужно ли лечить дакриоцистит

Сегодня многие родители интересуются вопросами о том, стоит ли лечить подобное заболевание. И действительно, в некоторых случаях слезный проток вскрывается самостоятельно спустя 1 – 2 месяца после рождения. Именно поэтому многие врачи сначала рекомендуют подождать и не лечат дакриоцистит у новорожденного.
Массаж помогает устранить содержимое слезного канала и способствует возвращению проходимости. Тем не менее, если болезнь не исчезает, необходимы более серьезные терапевтические методы. В любом случае помните, что игнорировать предписания врача ни в коем случае нельзя.
Возможные осложнения болезни
Дакриоцистит новорожденного — заболевание, которое не стоит игнорировать. При отсутствии лечения подобная патология чревата неприятными и даже опасными последствиями. В частности, воспалительный процесс может приобретать хронический характер. При постоянно рецидивирующем процессе возможна атония, сращение или дилатация слезных путей, что в будущем сказывается не только на самочувствии, но и на работоспособности человека.
Острое воспаление также может привести к массе осложнений. Например, в некоторых случаях развивается флегмона или даже абсцесс слезного мешка. Кроме того, постоянное воздействие слизи и выделяемого гноя негативно сказывается на развитии глазных структур — при некоторых обстоятельствах возможно появление язвы роговицы.
С другой стороны, воспалительный процесс может выходить за пределы слезного мешка, что ведет к опасным последствиям. Возможно развитие флегмоны глазницы, тромбоза кавенозного синуса. Крайне редко дакриоцистит осложняется сепсисом и менингитом — на сегодняшний день в медицинской практике зарегистрировано несколько единичных случаев подобных осложнений, но вероятность их развития все-таки существует.
Глазные капли при дакриоцистите
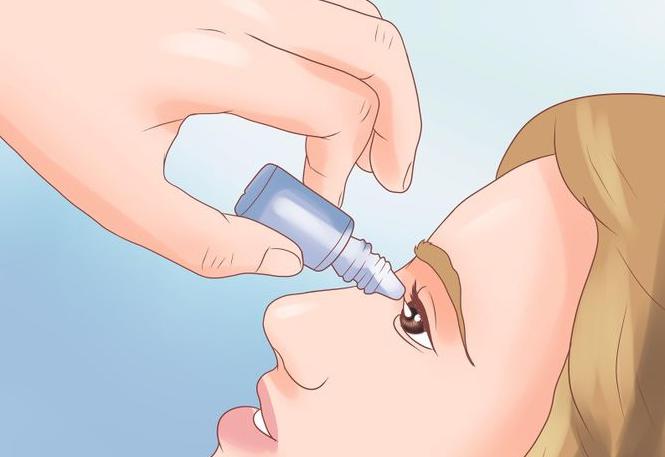
При наличии слезотечения и гнойных выделений из глаз нужно обязательно показать ребенка к врачу. Только специалист знает о том, как лечить дакриоцистит новорожденных. Как правило, в первую очередь врач назначает специальные антибактериальные капли. Наиболее эффективным и доступным на сегодняшний день является препарат «Левомицетин».
В некоторых случаях используются другие капли при дакриоцистите новорожденных. В частности, это медикаменты «Вигамокс», «Торбекс» и некоторые другие. Данные препараты используются при консервативном лечении недуга, но также назначаются малышам после зондирования или хирургического лечения. Но стоит понимать, что глазные капли не могут излечить подобное заболевание, так как первичной причиной является не инфекция.
Дакриоцистит у новорожденного: массаж и техника его проведения
Как уже упоминалось, причиной развития подобного недуга является закупорка слезного канала пленкой или пробкой. Соответственно, в первую очередь необходимо устранить препятствие — именно поэтому глазные капли не окажут желаемого эффекта, ведь они не способны восстановить нормальную проходимость.
Легкий, аккуратный массаж — это самое безопасное и доступное средство, способное устранить дакриоцистит новорожденных. Как делать массаж? На самом деле достаточно просто, поэтому некоторые родители предпочитают проводить процедуру самостоятельно, в домашних условиях. Тем не менее, желательно, чтобы впервые данные манипуляции провел врач или медсестра — нужно показать родителю как выглядит техника массажа при дакриоцистите новорожденных.
Слезный мешок расположен у внутреннего края глаза. Массировать его нужно толчкообразными движениями, используя кончик пальца. Давление должно быть достаточным (легкие поглаживания не помогут устранить пробку), но ни в коем случае не стоит нажимать слишком сильно. Перед началом процедуры нужно промыть глаза раствором ромашки. Во время массажа важно убирать гнойные массы по мере их выделения — с этой целью используется ватный тампон. После окончания манипуляций глаз рекомендуют промыть раствором фурациллина или же закапать антибактериальными каплями, которые порекомендовал врач.
Массаж нужно повторять не менее 10 раз в день. Если же подобные процедуры не оказывают желаемого эффекта, обязательно сообщите об этом врачу.
Лечение с помощью зондирования

Далеко не всегда глазные капли и массаж помогают устранить дакриоцистит у новорожденных. Зондирование слезных каналов на сегодняшний день является одним из самых простых и эффективных методов лечения подобного недуга.
Техника проведения процедуры сравнительно проста. С помощью специальных зондов врач прочищает слезные каналы, удаляет пробку и восстанавливает нормальную проходимость проток. Сама процедура занимает не более 15 – 20 минут. Младенцам достаточно будет местной анестезии, а вот детям старшего возраста рекомендуется общий наркоз. Сразу же после процедуры врач проводит пробу с колларголом. После этого малышу назначают курс лечения антибактериальными глазными каплями.
Радикальное хирургическое лечение: когда оно необходимо
В некоторых ситуациях пациентам назначают более радикальные методы лечения. В большинстве случаев хирургическое вмешательство необходимо, если малоинвазивные методы не оказали необходимого эффекта или же недуг сопровождается теми или иными осложнениями. Например, при наличии абсцесса необходимо как можно скорее вскрыть и очистить гнойник, после чего провести антибактериальную терапию.
При хроническом воспалении и некоторых осложнениях врач может назначить интубацию слезных путей. В некоторых случаях показана дакриоцисториностомия — операция, во время которой хирург восстанавливает сообщение слезного мешка с носовой полостью.
Существуют ли народные средства лечения

Конечно же, многие родители интересуются вопросами о том, существуют ли эффективные средства народной медицины. Но опять же не стоит забывать, что основной задачей терапии является удаление пробки из слезного канала, а в этом различные отвары и компрессы вряд ли помогут.
Тем не менее, экстракты некоторых растений можно применять в качестве противовоспалительного средства. Например, всем известно, что подобными свойствами обладает отвар ромашки — им можно промывать глаза малышу, очищая их от гнойный масс. С этой же целью можно использовать заварку черного чая. Но следите за тем, чтобы отвары всегда были свежими.
Применять те или иные рецепты народной медицины можно только с разрешения врача. Кроме того, если к закупорке присоединилась бактериальная инфекция, применение антисептиков и антибиотиков все равно необходимо.
Прогноз для больных малышей
Сразу же стоит отметить, что залогом быстрого и полного выздоровления является вовремя начатое лечение. Дакриоцистит новорожденных в большинстве случаев удается вылечить даже без применения хирургических методов. Правильно подобранная терапия обеспечивает отсутствие дальнейших осложнений — перенесенная во младенчестве болезнь никак не влияет на дальнейшее развитие глаз, не сказывается на остроте зрения. Рецидивы также регистрируются редко.
Дакриоцистит у детей и взрослых
Слезные пути имеют сложную структуру. Любое незначительное воспаление или простая соринка могут полностью перекрыть путь оттока слезе. Именно это происходит при дакриоцистите. Слеза перестает двигаться по обычному маршруту.
Дакриоциститы чаще бывают у новорожденных и у людей 30-40 лет и старше. Воспаление слезного мешочка наиболее часто встречается у новорожденных малышей на 2-4 месяце жизни.
Анатомия слезных путей
Слезная жидкость вырабатывается слезной железой, затем она поступает в конъюнктивальную полость, из которой по слезным канальцам проходит в слезный мешок, откуда по носослезному каналу слеза оттекает в полость носа. Носослезный канал имеет множество складок, препятствующих попаданию инфекции из носа. У новорожденных этот канал короткий – около 8 мм, кроме того клапаны канала недоразвиты, что создает благоприятные условия для проникновения инфекции.
Симптомы нарушения проходимости слезных путей: слезостояние, слезотечение, усиливающееся на ветру, и/или гнойное отделяемое на одном, или на обоих глазах. В некоторых случаях у внутреннего угла глаза может появляться небольшое безболезненное выпячивание, при надавливании на которое появляется слизистое, а через некоторое время гнойное отделяемое.
Причины дакриоцистита новорожденных
До рождения выходное отверстие канала закрыто пленкой, которая в норме прорывается сразу после родов. Если этого не происходит, в слезном мешке скапливается слеза, которая становится питательной средой для окружающих бактерий, что приводит к воспалению — дакриоциститу.
Развитию дакриоцистита у детей также способствуют особенности или врожденные аномалии строения полости носа, которые могут препятствовать оттоку слезной жидкости из слезного мешка, а также частые риниты и прорезывание верхних зубов.
Диагностика дакриоцистита
Для постановки диагноза офтальмолог анализирует жалобы пациента, предшествующую историю лечения, обучает родителей технике выполнения массажа слезного мешка.
При осмотре врач определяет наличие или отсутствие слезостояния или слезотечения, наличие или отсутствие выпячивания у внутреннего угла глаза. Осматривает кожу в области век на предмет покраснения и отека, оценивает состояние и положение век, рост ресниц, обращает внимание на состояние слезных точек, оценивает характер отделяемого при нажатии на область слезного мешка.
Проведение проб
1. Канальцевая проба помогает оценить функцию слезных точек, слезных канальцев и слезного мешка. Для этого в глаз закапывают по 1 капле 2% колларгола. В норме краска должна исчезнуть в течение 5 минут. Если краска исчезает в течение 10 минут, это говорит о замедлении оттока слезной жидкости. Если краска задерживается в конъюнктивальной полости более 10 минут, отток слезы значительно нарушен.
2. Носовая проба помогает оценить проходимость всей слезоотводящей системы. Для этого в глаз закапывают по 1 капле 2% колларгола. Ватную турунду вводят в нос на глубину 2 см. Появление на ней краски в течение 5 минут после закапывания свидетельствует о нормальной функции слезных путей, в течение 10 минут – отток есть, но он несколько замедлен. Появление краски через 10 минут указывает на отсутствие оттока и полное нарушение проходимости слезоотводящей системы.
Обязательно проводится лабораторное исследование отделяемого с целью выявления возбудителя и определения чувствительности к антибиотикам.
К дополнительным методам исследования относятся эндоскопия полости носа, зондирование и промывание слезных путей, которые применяются не только с диагностической, но и с лечебной целью.
При обследовании также проводятся общий анализ крови и консультация педиатра с целью исключения сопутствующей ОРВИ, аллергии или других заболеваний.
Лечение дакриоцистита
Лечение направлено на восстановление проходимости слезных путей, купирование воспаления и дезинфекцию всей слезоотводящей системы.
Массаж при дакриоцистите новорожденных
При дакриоцистите лечение, как правило, начинается с массажа слезного мешка. Необходимо правильно обучиться этой технике. Массаж проводится 5-6 раз в день перед кормлением. После сеанса закапывают назначенные врачом капли, не грудное молоко, чай и т.д., это может только ухудшить течение заболевания. Если появилось покраснение, отек или припухлость в области слезного мешка, массаж строго противопоказан.
Медикаментозное лечение острого дакриоцистита
При дакриоцистите применяют дезинфицирующие и антибактериальные средства. Как правило, у новорожденных в 95% случаев возбудителем является стафилококк, реже – стрептококк и синегнойная палочка. Использование альбуцида и фурацилина крайне нежелательно, потому что, во-первых, они вызывают жжение при закапывании, а, во-вторых, им свойственна кристаллизация, что может еще больше затруднить отток жидкости в полость носа. Современным антисептическим препаратом является витабакт, он обладает антибактериальной активностью в отношении стафилококка, стрептококка, кишечной палочки, клебсиеллы, хламидии и др.
Зондирование слезных каналов
Если правильное выполнение массажа в комплексе с антибактериальной терапией в течение 3-4 недель не приводят к выздоровлению, требуется зондирование слезных путей. Оптимальный возраст для этой процедуры — 2-3 месяца. Эмбриональная пробка механически устраняется при помощи специального зонда. Процедура выполняется под местной анестезией. Зачастую для полного восстановления проходимости достаточно одной процедуры, но иногда требуется многократное проведение зондирования.
После зондирования в течение 1-3 недель проводится медикаментозное лечение и повторные промывания.
Дакриоцисториностомия
Если лечение не дает результата, проводится сложная операция – дакриоцисториностомия. Хронический дакриоцистит лечат только хирургическим путем.
Дакриоцистит у взрослых
Проявления дакриоцистита в большинстве случаев неярко выраженные. Острый дакриоцистит может сопровождаться болями в слезном мешке, однако зачастую не имеет болезненных симптомов, поэтому многие пациенты откладывают визит к врачу. Первый признак дакриоцистита — припухлость в области слезного мешка. Надавливание может вызывать неприятные (но, как правило, не резко болезненные) ощущения. Иногда надавливание провоцирует выделение небольшого количества мутного содержимого (или гноя) из слезных точек. Другой характерный симптом — слезотечение. Слеза не может всосаться и уйти в полость носа.
Длительное отсутствие лечения опасно развитием гнойных осложнений. Со временем размножающиеся бактерии могут выйти за пределы слезного мешка и проникнуть в организм. Когда в процесс вовлекаются окружающие ткани, формируется тяжелое гнойное воспаление — абсцесс или даже флегмона (если воспаление быстро распространяется). Это очень опасные заболевания, трудно поддающиеся лечению, поэтому важно своевременно обратиться к врачу, не допуская развития осложнений.
Дакриоцистит не имеет характерных симптомов. Припухлость и слезотечение — это признаки, по которым можно заподозрить данное заболевание, но для назначения лечения необходимо точно знать диагноз. Для этого офтальмолог на первой консультации выполняет ряд обследований. Все диагностические процедуры проводятся с одной целью — определить, проходимы ли носослезные пути.
Проба Веста — распространенная диагностическая методика. В глаз закапывают несколько капель колларгола 2%. Предварительно в соответствующую ноздрю помещают ватный тампон. Чем быстрее на тампоне появятся первые пятнышки оранжевого цвета (колларгол), тем лучше проходимость пути «глаз-нос». В норме на это уходит около двух минут. Если тампон прокрасился через пять-десять минут, нужно повторить исследование, возможно проходимость слезных путей нарушена. Если колларгол задержался больше десяти минут (или не появился вообще), слезные пути непроходимы (или проходимость серьезно нарушена).
Как лечить?
Лечение дакриоцистита состоит из двух частей. Первая — восстановление проходимости носослезного канала (оперативным путем). Вторая — противовоспалительная и антибактериальная терапия. Восстановление проходимости носослезных путей осуществляется двумя способами. Наиболее распространенный — бужирование. Бужирование — это введение в канальцы специального зонда (бужа), который пробивает засор (если он есть) и раздвигает стенки носослезного канала (если они сузились, например, в результате воспалительного процесса). Процедура длится несколько минут и, как правило, сопровождается незначительными неприятными ощущениями, чтобы свести и их к минимуму используют внутривенную анестезию.
Другой способ – дакриоцисториностомия. Это более сложное хирургическое вмешательство. К ней прибегают, когда бужирование в сочетании с остальными методами лечения не дает необходимого результата. Во время операции врач формирует сообщение между слезным мешком и полостью носа в обход носослезных каналов. Такая операция помогает предотвратить развитие тяжелых гнойных осложнений.
Автор материала – к.м.н., офтальмолог-хирург Детской клиники ЕМС, Виктор Макаров
причины, лечение. Советы для мам
Дакриоциститом называется воспаление слезного мешочка глаза. Заболевание встречается у людей разного возраста, но чаще — в период новорождённости или первых месяцев жизни, так как может быть обусловлено ещё и врождёнными факторами.
Слёзные органы: немного анатомии и физиологии в тему
Слёзы — не просто жидкость, обильно текущая по щекам во время плача. И нужны они не для того, чтобы выражать эмоции, а для нормальной работы глаз. Ведь если бы слёзной жидкости не было — глаза бы просто высохли.
Слёзная жидкость выделяется постоянно. Занимаются этим слёзные железы. За сутки набирается до миллилитра слёз.
Куда они деваются?
Если присмотреться, то во внутренних уголках глаза есть крохотные сосочки на вершинах которых видны точки. Эти точки — не что иное, как начало канальцев, отводящих слёзы. Они засасывают слёзную жидкость и не дают ей выходить за пределы глаза.
Когда человек плачет, слёз выделяется слишком много и они не успевают уходить привычным путём, вытекают и бегут по щекам. Это можно сравнить с ситуацией, когда вы льёте воду в воронку. Если лить медленно — вода спокойно проходит сквозь узкое отверстие, если быстро — не успевает и выплёскивается за её пределы.
Слёзные канальцы, начинаясь на поверхности конъюнктивы, заканчиваются слёзном мешке, где слёзы собираются, чтобы затем по носослёзному каналу попасть в полость носа.
Слёзная жидкость не только увлажняет роговицу, но ещё и очищает её. Если в глаз попала пылинка — мы плачем. Если контактируем с резко пахнущими веществами (к примеру, режем лук) — плачем. Слёзы смывают с поверхности глаза раздражающее вещество, так же, как вы смываете грязь с рук.
Дакриоцистит — почему он появляется?
У каждого третьего ребёнка к моменту рождения носослёзный канал перегораживает тонкая перепонка — мембрана. Она должна прорваться с первым криком, но у 5% малышей этого не происходит. И когда слёзный аппарат заработает в полную силу, слёзы не могут уходить, как надо и ищут обходные пути — текут по щекам.
У детей более старшего возраста причиной дакриоцистита могут стать травмы, конъюнктивиты, последствия инфекционных заболеваний (осложнения ОРВИ и других заболеваний, связанных с воспалением слизистой оболочки носовой полости).
Иногда отток слёз нарушают песчинки, попавшие в носослёзный канал или слёзные канальцы при сильном ветре.
Как заподозрить у ребёнка дакриоцистит?
Заболевание начинается не сразу, а спустя 2-8 недель после рождения, когда заработает в полную силу слёзный аппарат. Слёзная жидкость застаивается, создавая прекрасные условия для размножения бактерий. В результате мама замечает, что у малыша слезинки постоянно выделяются, а потом гной в уголке глаза. Обычные методы лечения конъюнктивита оказывают бесполезны. Необходимо обращение к офтальмологу.
Дакриоцистит может быть как односторонним, так и двусторонним.
А что, если не ходить к врачу?
Если уже есть гнойные выделения, то дакриоцистит сам собой не пройдёт. С каждым днём он будет развиваться, что грозит:
- покраснением и отёком век;
- отёком окологлазничной клетчатки;
- развитием флегмоны;
- переходом воспаления на глазницу и далее — на мозговые оболочки;
- повреждением роговицы с последующим снижением зрения.
Поэтому, заподозрив дакриоцистит, к глазному врачу записаться нужно. Иначе вместо простого и быстрого лечения дакриоцистита придётся долго и тяжело сражаться с его осложнениями.
Как врач подтвердит диагноз?
Офтальмолог посмотрит глазки ребёнка, расспросит маму, как начиналось и протекало заболевание, проведёт пробу Веста.
Проба Веста проводится просто и безболезненно для крохи. В глаз закапывают раствор колларгола, а носовой ход с той же стороны ставят ватный тампон. Если носослёзный канал проходим, то в течение 2-5 минут тампон окрашивается. Если же нет — диагноз дакриоцистита подтверждается.
Современные офтальмологи проводят УЗИ, чтобы не только распознать дакриоцистит, но и определить точное место расположения барьера на пути слёз.
Дакриоцистит подтверждён. Что делать?
Офтальмолог действует мягко, назначая лечение поэтапно. Обязательно назначаются антисептические растворы, чтобы не допустить появления и распространение инфекции. Основной же целью лечения является восстановление проходимости носослёзного канала. Для этого есть несколько методов.
Массаж слёзного мешка
Проводится 5-6 раз в сутки, когда кроха спокоен. Мама устанавливает указательные пальцы книзу от внутренних уголков глаз малыша. Большие пальцы опираются на его подбородок, а средние — на брови. Затем выполняются следующие движения:
- указательные пальцы перемещаются вниз, следуя вдоль крыльев носа, а затем, вибрируя, поднимаются вверх — к глазам, а затем и к бровям.
Так повторяется 10 раз. Очень важно, чтобы технику массажа показал доктор, так как имеет значение и сила, с которой описанные движения нужно выполнять. Если действовать слабо — можно не достичь эффекта, если чересчур сильно — повредить слёзный мешочек.
Спустя десять дней массажа ребёнка вновь смотрит офтальмолог и проверяет — восстановилась ли проходимость носослёзного канала. Если не восстановилась — переходят к следующей процедуре — бужированию.
Бужирование носослёзного канала
Бужирование или зондирование считается оперативным вмешательством, хотя и не очень сложным. Лучше всего провести его в возрасте до трёх месяцев, так как в этом случае оно максимально эффективно и переносится лучше. Перед операцией надо сдать анализы, а само вмешательство проводится утром, натощак. Врач подбирает буж (зонд) нужного размера и аккуратно проводит его через носослёзный канал. В результате устраняются все преграды на пути слёзной жидкости. После бужирования канал промывается антисептиками. Ещё несколько дней нужно будет покапать в глазки крохи антисептики — и всё, проблема решена.
Эффект от бужирования виден сразу, а домой маму с ребёнком отпускают уже после нескольких часов наблюдения.
Обратите внимание: если бужирование проводится в более поздние сроки, может потребоваться повторная процедура.
А у вашего малыша был дакриоцистит? Пришлось прибегать к бужированию или хватило одного массажа?
 Для этого в глаза младенца закапывается 3%-раствор колларгола (2 капли), затем через нос вводится специальный инструмент с кончиком, обмотанным ватой.
Для этого в глаза младенца закапывается 3%-раствор колларгола (2 капли), затем через нос вводится специальный инструмент с кончиком, обмотанным ватой.