Дисплазия тазобедренного сустава – клиника «Семейный доктор».
«У Вашего ребенка дисплазия тазобедренного сустава» — очень часто эта фраза из уст доктора ортопеда вызывает у родителей малыша состояние, близкое к эмоциональному потрясению. Но так ли все мрачно и страшно, и что же это за патология?
Дисплазия – этот термин означает нарушение формирования какого-либо органа или системы организма. В этом материале мы будем говорить о дисплазии тазобедренного сустава.
Под дисплазией тазобедренного сустава понимают нарушение формирования тазобедренного сустава, захватывающее все составляющие сустав элементы: костно-хрящевую основу, связочно-капсульный аппарат и мышечный компонент. Это определение довольно обширно и включает в себя физиологическую незрелость тазобедренного сустава, предвывих, подвывих и вывих бедра.
Физиологическая незрелость заключается в незавершенном формировании компонентов сустава без нарушения конгруентности (правильного сопоставления) суставных поверхностей костей и, как правило, требует минимального лечения или только динамического наблюдения и именно этой форме патологии тазобедренного сустава в основном присваивается диагноз «дисплазия», хотя это не совсем правильно терминологически.
Предвывих бедра – это уже патология сустава, связанная с отсутствием стабильности головки бедренной кости в другом компоненте тазобедренного сустава – вертлужной впадине и уже требует пристального внимания. При отсутствии адекватного лечения предвывих бедра может привести к развитию деформации сустава (артрозу), что приводит к болевому синдрому и нарушению подвижности сустава, а так же может привести к вывиху бедра после начала ходьбы.
Вывих бедра – наиболее тяжелая форма патологии развития тазобедренного сустава, заключающаяся в практически полном несоответствии суставных поверхностей головки бедренной кости и вертлужной впадины. Такой порок развития сустава требует максимальных усилий по тщательной диагностике и активного и скорейшего лечения. Поздняя диагностика или неадекватное лечение приводит к грубым нарушениям подвижности тазобедренного сустава и, в конечном итоге, приводит к инвалидности.
Теперь нам понятно, почему дисплазии тазобедренного сустава уделяется так много внимания докторами педиатрами и ортопедами. Почему же наиболее подвержен этим напастям именно тазобедренный сустав?
Дело в том, что тазобедренный сустав в силу своих анатомо-физиологических особенностей является наиболее нагруженным суставом нашего организма и сбой в одном из составляющих его компонентов приводит к нарушению функции сустава и, в конечном итоге, к ухудшению качества жизни пациента. Именно поэтому диагноз дисплазии тазобедренного сустава так часто можно слышать из уст ортопеда, хотя нельзя не признать факт некоторой гипердиагностики данной патологии, но, учитывая тяжесть последствий при отсутствии лечения, это все же оправдано.
По статистике встречаемость дисплазии тазобедренного сустава составляет 4-6 случаев на 1000 новорожденных, у девочек встречается в 6-7 раз чаще. Одностороннее поражение преобладает над двусторонним (причем чаще поражается левый тазобедренный сустав). Отмечается наследование от матери к дочери. Факторов, приводящих к нарушению внутриутробного формирования сустава, отмечено достаточно много, среди них отмечены тазовое предлежание плода, узость матки, маловодие, токсические и биологические (в первую очередь вирусные заболевания матери в период беременности) факторы и многое другое.
Одностороннее поражение преобладает над двусторонним (причем чаще поражается левый тазобедренный сустав). Отмечается наследование от матери к дочери. Факторов, приводящих к нарушению внутриутробного формирования сустава, отмечено достаточно много, среди них отмечены тазовое предлежание плода, узость матки, маловодие, токсические и биологические (в первую очередь вирусные заболевания матери в период беременности) факторы и многое другое.
Когда же и какими методами можно и нужно диагностировать дисплазию тазобедренного сустава? Может ли мама сама заподозрить наличие дисплазии тазобедренного сустава у ребенка и, если да, то при помощи каких приемов? Ответ на этот вопрос зависит от тяжести поражения сустава. Попробуем ответить на этот вопрос, привязав сроки и методы диагностики к возрасту малыша.
При проведении ультразвуковой диагностики в период беременности удается диагностировать только грубые нарушения – подвывих и вывих бедра, то есть те изменения, при которых суставная поверхность головки бедра не соответствует поверхности вертлужной впадины таза ребенка.
В первые 7-10 дней жизни ребенка при осмотре можно выявить «симптом щелчка» или «симптом соскальзывания» — вывихивание и вправление бедра в суставе. Выявляются эти симптомы у ребенка следующим образом: в положении на спине сгибают ножки в коленных и тазобедренных суставах под углом 90 градусов. Большие пальцы рук располагаются на внутренней поверхности бедер ребенка, указательный и средний пальцы на наружной. При осторожном отведении и тяге бедер головка бедра вправляется в вертлужную впадину с характерным щелчком.
После 2-й – 3-й недели жизни ребенка на первый план в диагностике дисплазии тазобедренного сустава выходит ограничение отведения бедер. Для его выявления согнутые в коленных и тазобедренных суставах ножки ребенка в положении на спине разводят без насилия. В норме удается развести бедра до угла 85-90 градусов к поверхности. При повышенном мышечном тонусе и спазме мышц приводящих бедро отведение может быть ограничено до угла около 70 градусов, но такое ограничение отведения бедер может быть вызвано и нарушением формирования суставов.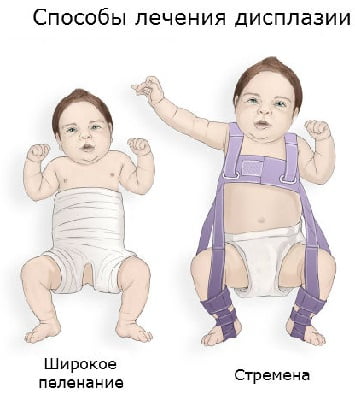
В пользу патологии тазобедренного сустава говорят так же такие симптомы, как укорочение одной конечности, разворот стопы на стороне поражения кнаружи от среднего положения (наружная ротация стопы).
Наиболее широко известный у родителей (так сказать «мамочкин симптом») – ассиметрия подъягодичных складок – не является абсолютным и может быть вызван множеством факторов, но нельзя умалять его значения в диагностике дисплазии тазобедренного сустава, так как это наиболее частый вопрос, с которым обращаются к ортопеду.
Для подтверждения диагноза дисплазии тазобедренного сустава и контроля динамики лечения в настоящее время широко используется ультразвуковая диагностика. К положительным сторонам этого метода обследования можно отнести безболезненность, неинвазивность, относительную безопасность и резко возросшую в последнее время доступность.
В случае, когда клиническая картина расходится с данными ультразвукового обследования или при поздней диагностике патологии тазобедренного сустава используется метод рентгенографии. При правильно выполненной рентгенограмме становится полностью ясной картина строения сустава и взаимоположение головки бедра в суставе. Но в силу достаточно большой лучевой нагрузки при проведении рентгенографии этот метод обследования используется по возможности реже.
У детей старше года основным симптомом является хромота на пораженную сторону при ходьбе или «утиная» походка при двустороннем процессе. Диагностика в этом возрасте является запоздалой. Клиническая картина в этом случае почти всегда требует подтверждении рентгенологически, так как необходимо точно выяснить взаимоположение компонентов сустава.
Диагностика в этом возрасте является запоздалой. Клиническая картина в этом случае почти всегда требует подтверждении рентгенологически, так как необходимо точно выяснить взаимоположение компонентов сустава.
И так, ребенку поставлен диагноз дисплазии тазобедренного сустава, что же делать дальше и как помочь малышу?
Лечение дисплазии тазобедренного сустава необходимо начинать как можно раньше. Целью лечения являются центрирование головки бедра в суставе и создание условий для формирования всей вертлужной впадины. Раннее, максимально щадящее, но систематическое лечение позволяет полностью восстановить анатомию и функцию недоразвитого тазобедренного сустава.
Центрирование бедра в суставе на ранних сроках лечения достигается путем широкого пеленания – две пеленки помещают между разведенными бедрами ребенка и фиксируют третьей. При тяжелых степенях дисплазии тазобедренного сустава для центрирования головки бедра используют специальные шины-распорки (стремена Павлика, подушка Фрейка и т. п.). При использовании данных шин у родителей могут возникнуть вопросы и трудности по уходу за малышом, вот некоторые советы, которые помогут Вам и Вашему малышу приспособиться в этот период:
п.). При использовании данных шин у родителей могут возникнуть вопросы и трудности по уходу за малышом, вот некоторые советы, которые помогут Вам и Вашему малышу приспособиться в этот период:
1. Под стременами или подушкой должен быть только детский подгузник (одноразовый или марлевый). Если Вы предпочитаете использовать марлевые подгузники, надевайте клеенчатые трусики, которые имеют застежки по сторонам.
2. Меняя подгузник, не поднимайте ребенка за ноги, а подкладывайте руку под ягодицы.
3. Распашонки можно менять, не снимая стремян: отстегните плечевые ремешки от грудного и снимите распашонку через голову.
Поверх шин можно одевать свободные штанишки, костюмы, платья.
4. В период ношения шин купание ребенка проводится реже, поэтому необходимо 2-3 раза в день осматривать кожу под ремешками, под коленями и вокруг шеи, чтобы убедиться в отсутствии признаков воспаления (покраснения) кожи. В этот период необходимо протирать кожу ребенка мягкой тряпочкой смоченной в теплой воде. При проведении водных процедур можно расстегнуть одну ножную часть стремени, но не снимать ее, а ножку держать в согнутом и отведенном положении.
В этот период необходимо протирать кожу ребенка мягкой тряпочкой смоченной в теплой воде. При проведении водных процедур можно расстегнуть одну ножную часть стремени, но не снимать ее, а ножку держать в согнутом и отведенном положении.
5. Необходимо следить и за гигиеническим состоянием самой шины, она должна оставаться всегда сухой, избегайте попадания присыпок и лосьонов под пояса, это может вызвать воспалительные процессы на коже малыша.
6. При кормлении особенно внимательно нужно следить, чтобы бедра малыша не сводились вместе.
Ношение этих приспособлений (ортезов) носит длительный характер – от 3-х месяцев до года, и родителям ребенка, которому поставлен диагноз дисплазии тазобедренного сустава, крайне важно набраться терпения и не смалодушничать в период лечения и педантично выполнять назначения доктора.
После центрирования головки бедра приступают к массажу и лечебной гимнастике, направленной на создание правильного соотношения суставных поверхностей.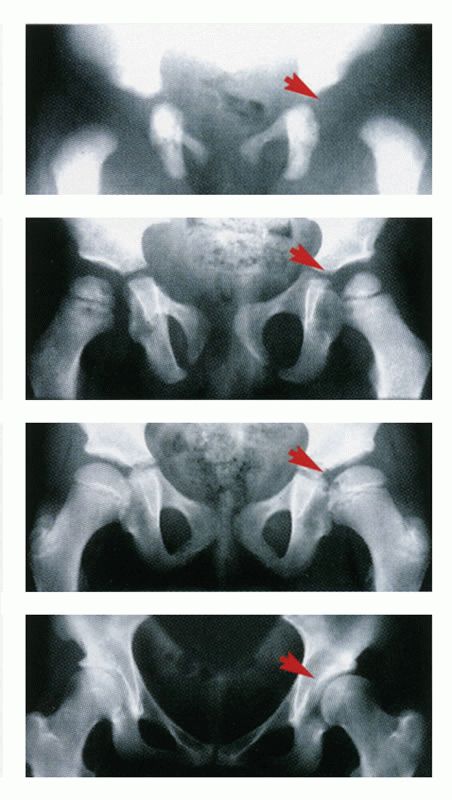 Можем порекомендовать несколько легко выполнимых в домашних условиях упражнений.
Можем порекомендовать несколько легко выполнимых в домашних условиях упражнений.
1. В положении ребенка лежа на спине, максимально сгибаем ноги ребенка в коленных и тазобедренных суставах, а затем полностью выпрямляем.
2. В прежнем исходном положении сгибаем ноги ребенка в коленных и тазобедренных суставах под прямым углом, умеренно разводим бедра и, давая умеренную нагрузку по оси бедер, выполняем вращательные движения бедрами.
3. В положении ребенка лежа на спине, разводим согнутые в коленных и тазобедренных суставах ноги ребенка максимально к поверхности стола.
Все упражнения выполняются 8-10 раз 3-4 раза в день.
Так же в этот период применяют физиотерапию (парафиновые аппликации, электрофорез с препаратами кальция и фосфора) для улучшения питания компонентов сустава и сложный ортопедический массаж.
В случаях запоздалой диагностики дисплазии тазобедренного сустава или при отсутствии адекватного лечения на ранних сроках лечение проводится путем длительного этапного гипсования, а так же выполняется оперативное лечение, но в этих случаях не существует стандартных схем лечения и тактика помощи пациенту разрабатывается индивидуально.
После лечения дисплазии тазобедренного сустава ребенок должен быть оставлен на диспансерном учете у ортопеда на длительное время – от 3-х — 5-ти лет до момента окончания роста. При необходимости выполняются контрольные рентгенограммы 1 раз в 2 года для контроля правильности развития сустава. Так же зачастую накладываются ограничения по нагрузке на сустав. Детям, получавшим лечение по поводу дисплазии тазобедренного сустава, желательно посещение специализированных ортопедических групп в детских дошкольных учреждениях.
При тяжелых степенях дисплазии тазобедренного сустава функциональные нарушения носят, как правило, пожизненный характер, даже при своевременно начатом и правильно проводившемся лечении.
Так что же необходимо делать родителям малыша для того, что бы во время распознать дисплазию тазобедренного сустава и, если этот диагноз был поставлен ребенку, не допустить тяжелых осложнений?
В первую очередь необходимо вовремя показать ребенка ортопеду. Рекомендованные сроки осмотра ортопедом — 1 месяц, 3 месяца, 6 месяцев и 1 год.
Рекомендованные сроки осмотра ортопедом — 1 месяц, 3 месяца, 6 месяцев и 1 год.
Если ортопед все же поставил диагноз дисплазии тазобедренного сустава, то эффективность лечения на 50 процентов зависит от правильного и своевременного выполнения родителями ребенка назначений доктора. Важно помнить, что чем раньше начато лечение, тем лучше его результаты и меньше вероятность тяжелых осложнений. При ранней диагностике дисплазии тазобедренного сустава и правильно и своевременно проведенном лечении положительный результат достигается в 96-98% случаев. Не стоит БОЯТЬСЯ этого диагноза, а необходимо лечить ребенка, он нуждается в вашей помощи и заботе!
Надеюсь, данный материал помог Вам разобраться в том, что же это за непонятный и пугающий многих диагноз – дисплазия тазобедренного сустава и Вам стало ясно, как бороться с этой патологией.
Рекомендуем вам обратиться за консультацией к ортопедам клиники «Семейный доктор» по телефону контакт-центра в Москве +7 (495) 775 75 66, либо через форму on-line записи.
Что нужно знать про аномалии развития конечностей. Дисплазия -Наши новости
Вы спрашивали – мы отвечаем: Что нужно знать про аномалии развития конечностей. ДисплазияАномалии развития конечностей в структуре врожденных пороков встречаются относительно редко, но зачастую это проблемы, которые могут обернуться для ребенка тяжелыми последствиями и инвалидностью.
Причина неправильного формирования конечностей до сих пор неясна. Существуют предрасполагающие факторы или «провокаторы», такие как, неправильное положение плода в утробе матери, крупный плод, инфекционные болезни во время беременности, влияние на организм беременной выхлопных газов или ионизирующей радиации, вредные привычки будущей мамы, в том числе пассивное курение, аномалии матки или миомы, которые могут повлиять на положение плода в матке и на его движения. Не исключается и генетическая предрасположенность.
Прогнозировать рождение ребенка с аномалиями конечностей невозможно, но диагностировать большинство из них пренатально можно уже в 1-м триместре беременности.
Наиболее тяжелые изолированные врожденные пороки развития конечностей:
Дисплазии тазобедренных суставов — это врождённая незрелость костей, сухожилий и связок в области сочленения головки бедренной кости и вертлужной впадины, которые образуют сустав. В общем, дисплазия тазобедренных суставов — это неполное развитие сустава. В подавляющем большинстве случаев – это особенность вашего ребенка и временная ситуация, реже – это признак заболевания. В группу риска по развитию дисплазии тазобедренного сустава относятся дети, родившиеся с крупным весом и в ягодичном предлежании. Такие страшные прогнозы дисплазии[1] тазобедренных суставов как «не будет ходить», «хромота» возможны только при крайней форме дисплазии тазобедренных суставов — вывихе бедра. В большинстве случаев дети с дисплазией тазобедренных суставов ходят нормально, но при нарушении «стыковки» головки бедра и впадины тазобедренного сустава нагрузка по мере роста ребенка и увеличения его активности распределяется неравномерно и может привести к осложнениям. Поэтому наблюдение и лечение дисплазии необходимо для предотвращения преждевременного нарушения тазобедренного сустава в подростковом и во взрослом возрасте.
Поэтому наблюдение и лечение дисплазии необходимо для предотвращения преждевременного нарушения тазобедренного сустава в подростковом и во взрослом возрасте.
При каждом осмотре ребенка врач-педиатр обязательно исключает дисплазию тазобедренного сустава.
Как можно заподозрить дисплазию тазобедренного сустава? При осмотре нужно обратить внимание на асимметрично расположенные складки на бедрах и ягодицах ребенка (встречается и у совершенно здоровых младенцев), щелчок при вращении сустава — симптом Маркса-Ортолани (может быть и у здоровых детей в первые недели жизни).
Наиболее значимые признаки дисплазии — разный уровень коленок в согнутом положении и ограничение в разведении бёдер, не связанное с повышенным мышечным тонусом ребенка.
Если у вашего ребенка заподозрили дисплазию тазобедренного сустава необходимо провести УЗИ тазобедренных суставов и/или рентгенологическое исследование.
Лечение дисплазии включает фиксированное положение с помощью мягких ортопедических приспособлений, разводящих ножки (подушка Фрейка, стремена Павлика, штанишки Бекера, эластичные шины Виленского или Волкова) и лечебную гимнастику.
Итак, несколько рекомендаций:
- Обязательно делайте биохимический и ультразвуковой скрининги во время беременности в положенные сроки.
- Не пеленайте ребенка туго, не выпрямляйте ножки при пеленании. И уже с первых дней одевайте ползунки.
- Если у Вашего ребенка есть проблемы со стопой, не применяйте прыгунки.
- Обувь у ребенка должна быть с твердым задником.
- Не пренебрегайте рекомендацией вашего врача-педиатра о необходимости профилактики рахита – давайте ребенку витамин D3.
- Желательно, чтобы вашего ребенка осмотрел ортопед в 1,3,6 месяцев жизни и в 1 год после начала ходьбы.
[1] Дисплази́я — неправильное развитие тканей, органов или частей тела. Это общее название последствий неправильного формирования в процессе эмбриогенеза и постнатальном периоде отдельных частей, органов или тканей организма…
травматолог-ортопед, к.м.н Мозгунов Алексей Викторович.
03 декабря 2019
Журнал «Здоровье семьи»Согласно поликлиническим нормам
новорожденный ребенок должен быть обязательно осмотрен первый раз детским ортопедом на сроке 1-3 мес. Одна из целей визита
к ортопеду – исключение или раннее выявление так называемой врожденной дисплазии
тазобедренного сустава (ДТС).
Суть проблемы заключается в следующем.
Тазобедренный сустав состоит из суставной
впадины таза и расположенной в ней головки бедренной кости. При дисплазии суставная впадина отстает в развитии и не удерживает полноценно головку бедра. Выделяют
следующие степени ДТС: собственно дисплазия, подвывих и вывих бедра. В случае дисплазии положение головки бедренной кости в
суставной впадине нестабильно, может иметь
место так называемый «люфт». При подвывихе головка бедренной кости смещена, но
еще сохраняется контакт ее с суставной впадиной. При вывихе головка бедра находится
вне сустава. На практике чаще встречаются
первые две степени ДТС.
Одна из целей визита
к ортопеду – исключение или раннее выявление так называемой врожденной дисплазии
тазобедренного сустава (ДТС).
Суть проблемы заключается в следующем.
Тазобедренный сустав состоит из суставной
впадины таза и расположенной в ней головки бедренной кости. При дисплазии суставная впадина отстает в развитии и не удерживает полноценно головку бедра. Выделяют
следующие степени ДТС: собственно дисплазия, подвывих и вывих бедра. В случае дисплазии положение головки бедренной кости в
суставной впадине нестабильно, может иметь
место так называемый «люфт». При подвывихе головка бедренной кости смещена, но
еще сохраняется контакт ее с суставной впадиной. При вывихе головка бедра находится
вне сустава. На практике чаще встречаются
первые две степени ДТС.
- В чем опасность дисплазии? Нижние конечности ребенка формируются в срок до
пяти лет. Однако первый год жизни – это
период особо бурного, интенсивного развития.
 Если ребенок начинает ходить на
диспластичных суставах, то возможность
их правильного доразвития прекращается.
«Коварство» дисплазии заключается в том,
что родители ребенка до определенного
времени не замечают каких-либо отклонений. Однако неполноценные суставы
как «бомба замедленного действия»
могут проявить себя в любом возрасте. Так, в возрасте пяти-семи лет у ряда
детей ДТС может способствовать возникновению сосудистых нарушений в
головке бедра — так называемой болезни
Пертеса — с исходом в некроз, разрушением головки бедра, болями, хромотой и инвалидностью. В более старшем
возрасте, при физических нагрузках,
занятиях спортом, после службы в армии, у молодых мам после родов и пр.,
также может наступить декомпенсация
в больном суставе. В этих случаях диагностируется диспластический коксартроз – хроническое заболевание тазобедренного сустава, причиной которого
является нелеченое или неправильно
леченое детское состояние.
Если ребенок начинает ходить на
диспластичных суставах, то возможность
их правильного доразвития прекращается.
«Коварство» дисплазии заключается в том,
что родители ребенка до определенного
времени не замечают каких-либо отклонений. Однако неполноценные суставы
как «бомба замедленного действия»
могут проявить себя в любом возрасте. Так, в возрасте пяти-семи лет у ряда
детей ДТС может способствовать возникновению сосудистых нарушений в
головке бедра — так называемой болезни
Пертеса — с исходом в некроз, разрушением головки бедра, болями, хромотой и инвалидностью. В более старшем
возрасте, при физических нагрузках,
занятиях спортом, после службы в армии, у молодых мам после родов и пр.,
также может наступить декомпенсация
в больном суставе. В этих случаях диагностируется диспластический коксартроз – хроническое заболевание тазобедренного сустава, причиной которого
является нелеченое или неправильно
леченое детское состояние. Считается, что причиной возникновения дисплазии является целый комплекс
факторов. Значительную роль играет
наследственность. Так, ДТС в 80% случаев встречается у девочек, а в 60% — с левой стороны. ДТС выявляется в 10 раз чаще
у детей, родившихся при тазовом предлежании плода и при первых родах. Часто дисплазия выявляется при медикаментозной
коррекции беременности и беременности,
осложненной токсикозом. Замечена связь
заболеваемости с экологическим неблагополучием, а также с традицией тугого пеленания выпрямленных ножек ребенка.
Одним из признаков дисплазии считается
асимметрия бедренных и ягодичных складок.
Действительно, этот признак может встречаться при выраженной степени заболевания – подвывихе или вывихе. Однако часто
асимметрия встречается и у здоровых детей
как особенность взаимного расположения
жировых складок.
Другой клинический признак ДТС – «щелчок» в суставе. Причина его – «выскальзывание» головки бедра из суставной впадины
при сведении бедер ребенка и вправление
головки на место при разведении ножек.
Считается, что причиной возникновения дисплазии является целый комплекс
факторов. Значительную роль играет
наследственность. Так, ДТС в 80% случаев встречается у девочек, а в 60% — с левой стороны. ДТС выявляется в 10 раз чаще
у детей, родившихся при тазовом предлежании плода и при первых родах. Часто дисплазия выявляется при медикаментозной
коррекции беременности и беременности,
осложненной токсикозом. Замечена связь
заболеваемости с экологическим неблагополучием, а также с традицией тугого пеленания выпрямленных ножек ребенка.
Одним из признаков дисплазии считается
асимметрия бедренных и ягодичных складок.
Действительно, этот признак может встречаться при выраженной степени заболевания – подвывихе или вывихе. Однако часто
асимметрия встречается и у здоровых детей
как особенность взаимного расположения
жировых складок.
Другой клинический признак ДТС – «щелчок» в суставе. Причина его – «выскальзывание» головки бедра из суставной впадины
при сведении бедер ребенка и вправление
головки на место при разведении ножек. Однако ощущаемый симптом «щелчка» может и не иметь отношения к тазобедренному
суставу или же возникать по другой причине, например, при выраженной мышечной
гипотонии. Кроме того, на втором месяце
жизни ребенка этот симптом, как правило,
исчезает.
В этом случае ведущим становится признак ограничения разведения бедер. Диспластичный сустав является источником беспокойства ребенка, особенно при наличии
подвывиха, при этом рефлекторно, чтобы
ограничить движения в суставе и устранить
боль, усиливается тонус ягодичных мышц.
Однако ограничение разведения бедер также не всегда связано с дисплазией, а например, имеется и при мышечном гипертонусе
неврологического характера. Кроме того, в
возрасте 5-6 мес разведение ножек в норме
несколько уменьшается.
На прием к ортопеду желательно идти с
результатами так называемого скрининг-УЗИ,
включающего обследование тазобедренных
суставов. Сейчас в поликлиниках г. Казани
эта процедура стала обязательной у детей
первых 3 мес. Однако, к сожалению, не все
родители выполняют ее, а где-то она все еще
недоступна. Результаты УЗИ – своеобразный «совещательный голос» при клиническом осмотре. Но, как бы то ни было, клинические данные рассматриваются как более
значимые. К сожалению, УЗИ тазобедренных суставов по ряду причин (субъективизм
обследования, беспокойство ребенка и др.)
не является абсолютно достоверным методом исследования.
Объективным методом диагностики дисплазии является рентгенография тазобедренных суставов. Однако выполнять ее можно
только с 3 мес., по мере достижения организма ребенка определенной «зрелости». Также
в момент рентгенографии необходимо следить за правильностью укладки ребенка – положением таза и ножек. Грамотный ортопед
перед назначением на рентген обязательно
обратит на это внимание родителей.
В тех случаях, когда ребенку 1-2 мес., но
имеются четкие клинические признаки дисплазии, лечение назначают сразу, а рентгенографию откладывают до 3-4 мес. В сомнительных случаях в этом же возрасте
назначается повторное УЗИ или же профилактическое лечение с повторным УЗИ или
рентгенографией в 3 мес.
Однако ощущаемый симптом «щелчка» может и не иметь отношения к тазобедренному
суставу или же возникать по другой причине, например, при выраженной мышечной
гипотонии. Кроме того, на втором месяце
жизни ребенка этот симптом, как правило,
исчезает.
В этом случае ведущим становится признак ограничения разведения бедер. Диспластичный сустав является источником беспокойства ребенка, особенно при наличии
подвывиха, при этом рефлекторно, чтобы
ограничить движения в суставе и устранить
боль, усиливается тонус ягодичных мышц.
Однако ограничение разведения бедер также не всегда связано с дисплазией, а например, имеется и при мышечном гипертонусе
неврологического характера. Кроме того, в
возрасте 5-6 мес разведение ножек в норме
несколько уменьшается.
На прием к ортопеду желательно идти с
результатами так называемого скрининг-УЗИ,
включающего обследование тазобедренных
суставов. Сейчас в поликлиниках г. Казани
эта процедура стала обязательной у детей
первых 3 мес. Однако, к сожалению, не все
родители выполняют ее, а где-то она все еще
недоступна. Результаты УЗИ – своеобразный «совещательный голос» при клиническом осмотре. Но, как бы то ни было, клинические данные рассматриваются как более
значимые. К сожалению, УЗИ тазобедренных суставов по ряду причин (субъективизм
обследования, беспокойство ребенка и др.)
не является абсолютно достоверным методом исследования.
Объективным методом диагностики дисплазии является рентгенография тазобедренных суставов. Однако выполнять ее можно
только с 3 мес., по мере достижения организма ребенка определенной «зрелости». Также
в момент рентгенографии необходимо следить за правильностью укладки ребенка – положением таза и ножек. Грамотный ортопед
перед назначением на рентген обязательно
обратит на это внимание родителей.
В тех случаях, когда ребенку 1-2 мес., но
имеются четкие клинические признаки дисплазии, лечение назначают сразу, а рентгенографию откладывают до 3-4 мес. В сомнительных случаях в этом же возрасте
назначается повторное УЗИ или же профилактическое лечение с повторным УЗИ или
рентгенографией в 3 мес. - Оценка рентгенограмм ни в коем случае не должна проводиться «на глазок», а только инструментально – при помощи транспортира и линейки. Снимок должен быть обязательно «расчерчен» с измерением специальных параметров. Именно по ним ставится диагноз или же принимается решение о прекращении лечения. Таким образом, видно, что клиническая диагностика ДТС не так проста, имеет много тонкостей и нюансов, а потому диагноз не должен ставиться самостоятельно, или «через Интернет», или врачами иных специальностей. Принципы лечения ДТС следующие. Во-первых, необходимо придать ножкам ребенка такое положение, чтобы головка бедра была правильно расположена в суставной впадине. Это достигается за счет использования особых ортопедических устройств. «Золотым стандартом» в детской ортопедии при лечении ДТС считаются так называемые стремяна Павлика – система из специальных кожаных ремешков, обеспечивающих сгибание и разведение ножек в тазобедренных суставах. В стремянах ребенок не может выпрямить ножки, а значит и вставать на них, но при этом они не мешают детям ползать и сидеть. Носить стремяна нужно постоянно, снимая лишь несколько раз в день для гигиены и гимнастики. Наложение стремян на каждого ребенка – процесс индивидуальный, осуществлять его должен ортопед. В ряде случае у детей до 3 мес. возможно использование так называемой подушки Фрейки – распорки между ног, похожей на «памперс». Однако после рентгенологического подтверждения диагноза следует сразу же перейти на стремяна Павлика. К сожалению нередки случаи поздней диагностики ДТС — во втором полугодии жизни, когда дети уже самостоятельно сидят, а некоторые – стоят в кроватке. Часто наложение стремян Павлика в этом возрасте не представляется возможным – дети просто «выскальзывают» из них, вытаскивают ножки, лечение стремянами превращается в мучение для родителей. В этом случае необходимо использовать так называемые отводящие шины по типу «ортопедических кроваток», лечебный эффект которых, к сожалению, значительно уступает стремянам Павлика. И наконец, при значительном подвывихе или вывихе бедра стремяна Павлика также оказываются неэффективными. В этом случае для вправления головки бедра в сустав используется специальное функциональное вправление при помощи гипсовых «сапожков» и шины-распорки. Второй принцип лечение — улучшение кровообращения в больном суставе. Достигается это массажом и элементами лечебной физкультуры тазобедренных суставов до нескольких раз в день, несложным приемам которых обучаются родители. Помимо этого необходимы также и курсы профессионального массажа. С 4 мес. становится возможным добавить физиотерапевтическое лечение в виде парафиновых аппликаций на тазобедренные суставы и электрофореза с сосудорасширяющими препаратами на поясничнокрестцовый отдел. При ДТС трехмесячный курс является стандартным ортопедическим сроком лечения. В конце его – контрольная рентгенография. При нормализации рентгенологических параметров лечение прекращают. Ребенок может учиться стоять и ходить. Профилактически возможно назначение массажа и физиотерапии. Однако иногда возникает необходимость продолжить лечение. Но даже в этом варианте при ранней диагностике и начале лечения (до 3 мес.) лечение оканчивается к возрасту, когда большинство детей начинают вставать на ножки (9 мес.). Следует помнить, что ДТС – серьезное заболевание, заканчивающееся полным выздоровлением при ранней диагностике и адекватном лечении. При этом роль родителей в процессе лечения не менее ответственна и важна, чем роль врача. Первый шаг к этому — ранний профилактический осмотр у специалиста. Задача ортопеда – установить правильный диагноз и назначить оптимальное лечение. Задача родителей – обеспечить выполнение этого лечения, создать необходимые условия и проконтролировать его. К сожалению, до сих пор нередки ситуации, когда родители выполняют лечебные рекомендации не полностью или же вообще отказываются от них.
Поделиться в соц.сетях
Дисплазия тазобедренных суставов у детей раннего возраста
На приеме у ортопеда в первый месяц жизни ребенка может выясниться неприятная деталь: у малыша — незрелость тазовых костей. Чаще всего при этом детский врач произносит слова «дисплазия тазобедренного сустава», которые мгновенно пугают всех без исключения молодых родителей. Но пугаться — это совсем не то, что нужно делать в этой ситуации. Нужно запастись терпением и строго выполнять рекомендации лечащего врача. Тем не менее все медики окажутся правы, когда скажут вам, что дисплазия суставов, которая осталась без внимания родителей и врачей на первом году жизни малыша, может уже к двум-трем годам сформировать у ребенка тяжелейшие воспалительные процессы, болезненный вывих бедра и в будущем — хромоту на всю жизнь.
Дисплазия тазобедренного сустава – это врожденное нарушение процесса образования сустава, которое может стать причиной вывиха или подвывиха головки бедра. При данном состоянии может наблюдаться либо недоразвитие сустава, либо его повышенная подвижность в комбинации с недостаточностью соединительной ткани. Предрасполагающими факторами являются неблагоприятная наследственность, гинекологические болезни матери и патология беременности. Дисплазия тазобедренного сустава в 10 раз чаще встречается у тех детей, родители которых имели признаки врождённого вывиха бедра и у родившихся при тазовом предлежании плода, чаще при первых родах. Часто дисплазия выявляется при медикаментозной коррекции беременности, при беременности, осложнённой токсикозом. Чаще поражается левый тазобедренный сустав (60 %), реже правый (20 %) или оба (20 %). Замечена связь заболеваемости с экологическим неблагополучием. При несвоевременном выявлении и отсутствии должного лечения дисплазия тазобедренного сустава может стать причиной нарушения функции нижней конечности и даже выхода на инвалидность. Поэтому данную патологию необходимо выявлять и устранять в раннем периоде жизни малыша.
Дисплазия тазобедренного сустава может проявляться в самых разных формах. Различают три основные формы дисплазий: дисплазию вертлужной впадины — ацетабулярную дисплазию; дисплазию проксимального отдела бедренной кости; ротационные дисплазии.
При своевременном обнаружении и правильном лечении прогноз условно благоприятный.
Статистика утверждает: до 25 % новорожденных ребятишек имеют ту или иную форму дисплазии тазобедренного сустава, иными словами — рождаются с подвывихами. В большинстве случаев под постоянным наблюдением ортопеда суставы самостоятельно «дорастают» и приходят в анатомическую норму. В остальных — им просто нужно немного помочь.
Предварительный диагноз может быть выставлен еще в роддоме. В этом случае нужно в течение 3-х недель обратиться к детскому ортопеду, который проведет необходимое обследование и составит схему лечения. Кроме того, для исключения данной патологии всех детей осматривают в возрасте 1- 4 месяцев. Особое внимание обращают на детей, которые входят в группу риска. К данной группе относят всех пациентов, в анамнезе у которых наблюдался токсикоз матери во время беременности, крупный плод, тазовое предлежание, а также тех, чьи родители тоже страдают дисплазией. При выявлении признаков патологии ребенка направляют на дополнительные исследования.
Для уточнения диагноза применяются такие методики, как рентгенография и ультрасонография. У детей раннего возраста значительная часть сустава образована хрящами, которые не отображаются на рентгенограммах, поэтому до достижения 2-3-месячного возраста этот метод не используется. Ультразвуковая диагностика является хорошей альтернативой рентгенологического исследования у детей первых месяцев жизни. Эта методика практически безопасна и достаточно информативна.
При дисплазии существенно изменяется форма, взаимоотношение и размеры структур тазобедренного сустава. Тазобедренный сустав новорождённого даже в норме является незрелой биомеханической структурой. При нарушении развития сустава избыточно эластичные связки и суставная капсула не способны удерживать головку бедренной кости в суставной впадине, она смещается вверх и латерально (кнаружи). При определённых движениях головка бедра может выйти за пределы вертлужной впадины. Такое состояние сустава называется «подвывих». При тяжёлой форме дисплазии тазобедренного сустава головка бедренной кости полностью выходит за пределы вертлужной впадины, такое состояние называется «вывих бедра». Дисплазия тазобедренного сустава может проявляться не только в виде нарушения вертлужной впадины (ацетабулярная дисплазия), но и в виде неправильного развития проксимального отдела бедренной кости.
Подозрение на дисплазию возникает при наличии укорочения бедра, асимметрии кожных складок, ограничении отведения бедра и симптоме соскальзывания Маркса-Ортолани. Асимметрия паховых, подколенных и ягодичных кожных складок обычно лучше выявляется у детей старше 2-3 месяцев. Во время осмотра обращают на разницу в уровне расположения, формы и глубины складок. Следует учитывать, что наличия или отсутствия данного признака недостаточно для постановки диагноза. При двухсторонней дисплазии складки могут быть симметричными. Кроме того, симптом отсутствует у половины детей с односторонней патологией. Асимметрия паховых складок у детей от рождения до 2 месяцев малоинформативна, поскольку иногда встречается даже у здоровых младенцев. Но самым важным признаком, свидетельствующим о врожденном вывихе бедра, является симптом «щелчка» или Маркса-Ортолани. Медленно отводят бедра равномерно в обе стороны. При нормальных отношениях в суставах оба бедра в положении крайнего отведения почти касаются наружными поверхностями плоскости стола. При вывихе головка бедра в момент отведения соскальзывает в вертлужную впадину, что сопровождается характерным толчком – момент, когда головка бедренной кости из положения вывиха вправляется в вертлужную впадину.
Еще один симптом, свидетельствующий о патологии сустава – ограничение движений. У здоровых новорожденных ножки отводятся до положения 80-90° и свободно укладываются на горизонтальную поверхность стола. При ограничении отведения до 50-60° есть основания заподозрить врожденную патологию. У здорового ребенка 7-8 месяцев каждая ножка отводится на 60-70°, у малыша с врожденным вывихом – на 40-50°.
Основной метод профилактики дисплазии тазобедренного сустава широкое пеленание. Как только в 1971 году национальная оздоровительная программа провела пропаганду широкого пеленания, уже спустя несколько лет только 0,2% ребятишек в возрасте после года страдали этим недугом. Ортопедические устройства, которые надежно фиксируют ножки младенца в согнутом и разведенном виде. К таким устройствам относятся всевозможные шины (своего рода распорки между ног), пластиковые корсеты и даже гипсовые фиксаторы. Самое популярное фиксирующее приспособление — это так называемые стремена Павлика. Причем Павлик здесь — это не мальчик, который первым испробовал на себе чудо-агрегат, а талантливый чешский врач-ортопед, придумавший фиксировать ножки малыша с помощью особой шлейки. Массаж и гимнастика. Конкретным упражнениям и приемам для ежедневного массажа и гимнастики вас обучит ваш лечащий ортопед, поскольку набор манипуляций строго зависит от того, как именно недо-сформирован сустав. Использование переносок, слингов, рюкзачков и автокресел. Но только тех моделей, которые позволяют малышу свободно держаться, широко расставив ноги в стороны. В странах Азии и Африки, где женщины издревле носят своих младенцев на себе, привязывая их себе на спину или на живот (то есть ребенок все время проводит в положении сидя, с широко расставленными ножками), такого явления как дисплазия тазобедренного сустава у детей вообще не существует.
Лечение должно начинаться в самые ранние сроки. Увы, но лечение дисплазии — дело не быстрое. Как правило, оно занимает несколько месяцев, иногда — год-полтора. Это и понятно: тазобедренный сустав не может принять правильное положение и обрасти надежными связками за пару дней. Но поверьте, ваши старания и терпение того стоит! Конечно, не слишком приятно ежедневно «стреножить» свою кроху ортопедическими стременами, а на ночь пеленать его с подушкой между ног или «заковывать» в пластиковый корсет. Но лучше немного погрустить, пока ему еще нет и года, чтобы потом увидеть, как лихо он отплясывает в свои 17-18 лет на выпускном балу. Чем наоборот: умиляться кривенькими ножками сейчас и бездействовать, а потом пожинать ужасные последствия своей беспечности… Не так ли?
Врач-рентгенолог УЗ «3-я городская детская клиническая поликлиника»
Красовский Вячеслав Фёдорович
Дисплазия тазобедренного сустава у новорожденного: как определить?
Дисплазия тазобедренного сустава у новорожденного: как определить?
6 Апреля 2017
Этим термином обозначают врожденное недоразвитие тазобедренного сустава с нарушением его функций. По статистике, заболевание выявляют у 20% новорождённых. Причём, преимущественно у девочек.Определить или заподозрить патологию у детей можно по следующим классическим признакам:
-
Асимметрия складок на ножках ребёнка. У ребёнка с суставными нарушениями складки на сведённых вместе ножках не совпадают, их глубина и длина так же различна. Информативной будет лишь асимметрия паховых и подколенных складок, а также складок под попкой. Складки на бёдрах могут и не совпадать и у абсолютно здоровых малышей.;
-
Затруднённое отведение бедра в сторону. Ножки у здорового малыша можно без труда согнуть в коленках и развести в тазобедренных суставах таким образом, что они коснутся поверхности стола, при этом угол между туловищем и суставом в норме составит 80–90 градусов. Если одну ножку или обе отвести в сторону невозможно, есть все основания предполагать, что у малыша дисплазия или даже вывих бедра. Однако этот признак не всегда достоверен. Если малыш возбуждён, нервничает или напуган, он будет сопротивляться любой манипуляции со своими ножками, и развести их в стороны будет нелегко;
-
Синдром укорочения бедра. Если ножки ребёнка согнуть в коленях и тазобедренных суставах, то в случае нарушений одно колено окажется ниже. Это симптом тяжёлой формы дисплазии – вывиха бедра;
-
Симптом соскальзывания (щелчка). При отведении согнутых ножек ребёнка в стороны и приведении их в исходное состояние при дисплазии тазобедренного сустава слышится лёгкий щелчок. Он является признаком того, что потерявшая контакт с вертлужной впадиной головка сустава вернулась в неё и снова отошла. Этот признак исчезает, когда малышу исполняется месяц, поэтому он информативен лишь первые несколько недель жизни ребёнка.
Лечение дисплазии тазобедренных суставов в клинике «Чудо Доктор»
По статистике, с дисплазией тазобедренных суставов у новорожденного сталкиваются родители троих из ста малышей.
Врачи под термином «дисплазия» подразумевают врожденное недоразвитие сустава, которое приводит к нарушению его работы и в самом тяжелом случае может стать причиной хронического вывиха бедра.
Подобное заболевание при отсутствии лечения ничем хорошим не заканчивается. Нарушение функции нижней конечности, походки, боли в тазобедренных суставах и высокий риск инвалидности — вот последствия запущенной дисплазии. А потому всем родителям нужно знать первые признаки дисплазии тазобедренных суставов у детей и понимать важность своевременных визитов к ортопеду. Ранняя диагностика и правильное лечение помогут избежать осложнений. Помните, чем раньше будет поставлен диагноз, тем более благоприятным будет прогноз!
Единого мнения специалистов по поводу развития дисплазии тазобедренного сустава у детей до сих пор нет. По одной из версий, основная причина — порок развития суставных тканей на ранних сроках беременности (первые 2-3 месяца). К этому предрасполагают неблагоприятная экология, воздействие токсичных веществ и некоторые инфекционные заболевания.
По другой теории, на развитие суставов действует высокий уровень окситоцина — гормона, вызывающего начало родов. Накапливающийся к III триместру, окситоцин повышает тонус бедренных мышц плода, в результате чего постепенно развивается подвывих тазобедренных суставов. Возможно, именно в этом кроется причина большей распространенности дисплазии среди девочек (в 5 раз чаще, чем у мальчиков), которые более подвержены влиянию гормонального фона матери.
Еще повышают риск неправильное внутриутробное положение плода и затянувшиеся тяжелые роды (в ягодичном предлежании).
Склонность к дисплазии нередко передается по наследству, поэтому, если такие случаи уже были у кого-то из родственников, нужно заранее подумать о ранней диагностике.
Первые признаки дисплазии тазобедренных суставов у детей
Заподозрить неладное родители могут и сами, еще до консультации ортопеда. Чаще всего это происходит при тяжелой форме заболевания, когда головка бедренной кости полностью выходит из суставной впадины. В более легких случаях определить наличие дисплазии может только специалист, так как подвывих и предвывих тазобедренного сустава внешне практически никак себя не проявляют. Однако есть основные признаки:
- ограничение подвижности (разведения) бедер, нередко малыш начинает плакать при попытке отвести ножку в сторону;
- асимметрия (несовпадение) паховых и ягодичных складок, которые становятся более выраженными на поврежденной стороне.
Но наличие только этих симптомов при дисплазии тазобедренного сустава у ребенка не является абсолютным признаком болезни и может быть следствием нарушения мышечного тонуса.
В случае вывиха тазобедренный сустав практически утрачивает свои функции, а пораженная ножка укорачивается. Возникает «симптом щелчка» — соскальзывание головки бедренной кости с поверхности сустава при сгибании ножек ребенка в коленных и тазобедренных суставах, а также ее вправление при их разведении.
Диагностика дисплазии тазобедренных суставов
Если дисплазия тазобедренного сустава не была диагностирована в первые 6 месяцев жизни после родов, то поражение сустава прогрессирует — конечность еще более укорачивается, формируется патологическая («утиная») походка или перемежающаяся хромота (при двустороннем вывихе).
Диагностику дисплазии нередко проводят еще в роддоме. Если этого не произошло (в последнее время УЗИ делают только при наличии проблем), то родители могут сами попросить педиатра провести обследование. Оно безопасно для здоровья малыша и гарантирует высокую точность диагноза.
Однако, если однократное УЗИ показало нормальное развитие суставов, все равно не забывайте о постоянном наблюдении у ортопеда. Плановые обследования помогут ребенку избежать возможных проблем.
Первый визит к ортопеду должен состояться не позднее 1 месяца, тогда же выполняется обязательное УЗИ тазобедренного сустава. Это непременное условие ранней диагностики дисплазии. Повторное обследование проводят к концу 3-го, началу 4-го месяцев, тогда же доктор может порекомендовать сделать рентген. Наиболее сложен для диагностики подвывих тазобедренного сустава, который практически никак себя не проявляет и может быть замечен только на рентгеновском снимке.
Отнеситесь серьезно к профилактическому наблюдению у ортопеда — сроки осмотра назначены не случайно, каждый из них связан с важным этапом в детском развитии. Так, если дисплазию удалось выявить в первые 3 месяца жизни малыша, то после курса лечения работоспособность сустава полностью восстанавливается (как правило, к 6-8 месяцам), и отдаленных последствий не возникает.
Лечение дисплазии тазобедренных суставов
Чем младше ребенок, тем легче проходит лечение дисплазии. Например, у малышей до 3-х месяцев сустав может восстановиться самостоятельно, при условии, что детские ножки все время будут находиться в нужном положении. Именно поэтому основной метод лечения на ранних стадиях болезни — свободное пеленание, при котором ножки ребенка находятся в разведенном состоянии.
Но если лечение и профилактика не проводились в первые 3 месяца жизни, то для полного выздоровления потребуется более серьезное и длительное лечение. Опасность нераспознанной дисплазии в том, что кости малыша в силу возрастных особенностей очень гибкие и подвержены различным деформациям. Скелет малыша постоянно растет, но этот же фактор объясняет и большую его склонность к порокам развития. Большинство суставов (в том числе и тазобедренный) в первые месяцы жизни состоят преимущественно из хрящевой ткани, и любые нарушения в соединении костей приводят к образованию серьезных деформаций. Чтобы остановить прогрессирование заболевания, необходимо вернуть в нормальное положение все части сустава. Для этого обычно используют различные виды отводящих шин (указаны выше), они удерживают ножки малыша в нужном положении. Через некоторое время сустав постепенно «закрепляется» и начинает правильно развиваться.
В возрасте 2-3-х месяцев маленьким пациентам с подозрением на дисплазию рентген обычно не проводят, так как даже с неподтвержденным диагнозом принято назначать профилактический курс лечения: применение мягких разводящих шин, курс лечебной гимнастики (с отводяще-круговыми движениями) и массаж ягодичных мышц. Шинирование и массаж хорошо сочетаются с методами физиотерапии, ускоряя выздоровление.
Наблюдение дисплазии тазобедренных суставов
К концу первого года жизни все малыши снова проходят плановое обследование у ортопеда. Тогда условно выделяют несколько групп:
- дети с дисплазией, не получавшие никакого лечения;
- дети с тяжелыми, слабо корректируемыми формами дисплазии;
- малыши с остаточными явлениями дисплазии.
Каждому ребенку в случае необходимости назначается дальнейшее лечение — консервативное (массаж, гимнастика, физиотерапия) либо хирургическое вмешательство. Если подтверждается диагноз «невправимого вывиха», то необходима операция — открытое вправление сустава под наркозом.
Дисплазия тазобедренных суставов у новорожденных
Патологии в развитии тазобедренного сустава
Очень часто здоровье грудничков подвергается сбоям в работе опорно-двигательного аппарата. Чаще всего родители сталкиваются с такой проблемой, как дисплазия тазобедренного сустава. Самая тяжелая степень такой деформации называется врожденным вывихом бедра. Неутешительный диагноз могут услышать трое родителей новорожденных из тысячи.
Дисплазией тазобедренного сустава называется отклонение в развитии не только самого сустава, но каждого его составляющего. От того, как сильно сместилась головка, патология классифицируется на вывих, подвывих и предвывих бедра.
Диагностика болезни
Очень важно своевременно диагностировать проблему, пока формирование бедренного сустава еще находится в незавершенной стадии. Тогда правильное лечение принесет максимальный эффект. Посещение ортопеда в качестве профилактики – обязательное условие для родителей каждого новорожденного, даже если у них нет подозрений, на какие-либо отклонения в развитии малыша. Помимо консультации ортопеда, рекомендуется посетить невролога и пройти УЗИ суставов.
Клиническое проявление
После рождения еще в родильном доме ортопед осматривает каждого новорожденного, но, несмотря на это, родители должны знать основные признаки дисплазии тазобедренного сустава, чтобы при первом же симптоме обратиться за врачебной помощью; следить за развитием своего ребенка и незамедлительно идти к врачу, если обнаружены:
- Симптом 1. Когда ребенок лежит на спине, ножи сгибаются в коленях под углом 90 градусов и аккуратно разводятся в стороны. Если с одной стороны сустав работает мягко, а с другой в определенной точке чувствуется ограничение, то это уже является причиной для похода к ортопеду.
- Симптом 2. Когда ребенок лежит на животике, помогите ему ровно выпрямить ножки. Внимательно оцените расположение складок на обоих бедрах и под ягодицами. Они должны располагаться симметрично, если обнаружена даже небольшая асимметрия, это тоже является поводом обращения к ортопеду.
- Симптом 3. Если при движении бедра ощущается легкий щелчок – это тоже свидетельствует об отклонении в развитии тазобедренного сустава. Данный признак проявляется очень редко.
Если родители не обратились за своевременной помощью квалифицированного ортопеда, то патология развития бедренного сустава может привести к укорочению ноги сравнительно со здоровой, к «походке уточки» и позднему началу самостоятельного передвижения без родительской помощи.
Лечение заболевания
При постановке такого диагноза лечение начинается сразу же. Чаще всего используется функциональный метод, который заключается в использовании шин, стремян или широкого пеленания. Установка шины или стремян происходит лично ортопедом нашего центра, а родители должны строго придерживаться всех его рекомендаций. Если можно обойтись без таких кардинальных мер, доктор порекомендует применять систему широкого пеленания. Она заключается в том, что при помощи сложенной пеленки, установленной между ножками ребенка, бедра отводятся в стороны на 60-80 градусов, в таком положении фиксируются памперсом и поверх заматываются пеленкой.
Данный метод можно использовать даже как профилактическую меру в течение 3 месяцев после рождения ребенка. Такое решение предупреждает развитие патологий и позволяет тазобедренному суставу развиваться правильно
Для большей эффективности рекомендуется пройти курс специальных массажей и гимнастических процедур, которые дополняются физиотерапией. Такой комплекс мероприятий станет идеальным решением при лечении врожденного вывиха бедра.
Лечебная физкультура поможет сформировать здоровый тазобедренный сустав и поддержит правильное его развитие. Применение ЛФК направлено на достижение следующих целей:
- снятие напряжения в мышцах бедра и профилактика их правильной работы;
- восстановление или формирование тазобедренного сустава;
- разработка и укрепление мышц, которые отвечают за движение сустава;
- восстановление активного движения тазобедренного сустава;
- коррекция расположения коленных и голеностопных суставов при использовании стремян или шин.
Подведя итог, можно сказать, что эффективность лечения такой болезни, как дисплазия тазобедренного сустава напрямую зависит от грамотности и квалификации ортопеда. Именно такие работают в нашем детском центре. Вторым важным моментом является упорство родителей и методичное постоянное выполнение каждой рекомендации лечащего врача.
Если вы нуждаетесь в помощи ортопеда высшей категории, то детский медицинский центр «СМТ-КИДС» может предоставить такую услугу. Травматолог-ортопед Марковская Ольга Викторовна – квалифицированный специалист, который поможет справиться с самыми тяжелыми случаями дисплазии тазобедренного сустава. При выполнении всех рекомендаций по лечению родителям не придется идти на крайнюю меру – оперативное вмешательство.
Дети – это наше богатство и мы должны заботиться о них!
Дисплазия тазобедренного сустава у младенцев | Бостонская детская больница
Что такое дисплазия тазобедренного сустава у младенцев?
Дисплазия тазобедренного сустава у младенцев, также известная как дисплазия развития тазобедренного сустава (DDH) , возникает, когда тазобедренная впадина ребенка (вертлужная впадина) слишком мелкая, чтобы покрывать головку бедренной кости (головку бедренной кости) и не помещаться должным образом. DDH варьируется по степени тяжести. У некоторых младенцев наблюдается небольшая слабость в одном или обоих тазобедренных суставах. У других малышей мяч легко полностью выходит из гнезда.
Каковы симптомы дисплазии тазобедренного сустава у младенцев?
У многих детей диагноз ВДГ диагностируется в течение первых нескольких месяцев жизни.
Общие симптомы DDH у младенцев могут включать:
- Нога на стороне пораженного бедра может казаться короче.
- Складки на коже бедра или ягодиц могут казаться неровными.
- Может возникнуть ощущение хлопка при движении бедра.
Что вызывает дисплазию тазобедренного сустава у младенцев?
Точная причина неизвестна, но врачи считают, что несколько факторов увеличивают риск дисплазии тазобедренного сустава у ребенка:
- Семейная история DDH у одного из родителей или другого близкого родственника
- пол — девочки в два-четыре раза чаще болеют этим заболеванием
- новорожденных, у которых плотнее прилегание к матке, чем у более поздних детей
- ягодичное положение при беременности
- Пеленание плотное с вытянутыми ногами
Тазовое предлежание : Младенцы, у которых ягодицы ниже головы, когда их мать беременна, часто заканчивают тем, что одна или обе ноги вытянуты в частично прямом положении, а не сложены в положении плода.К сожалению, такое положение может помешать правильному развитию тазобедренного сустава у развивающегося ребенка.
Плотное пеленание: Обертывание ножек ребенка в прямом положении может помешать здоровому развитию сустава. Если вы пеленаете ребенка, вы можете плотно обернуть его руки и туловище, но не забудьте оставить место, чтобы его ножки сгибались и двигались.
История Анджелы
Анджеле было 5 лет, когда родители доставили ее в Бостонскую детскую больницу, где ей поставили диагноз: дисплазия обоих бедер.
Как диагностируется дисплазия тазобедренного сустава?
Младенцы в США регулярно проходят скрининг на дисплазию тазобедренного сустава. Во время осмотра врач спросит об истории болезни вашего ребенка, включая его положение во время беременности. Они также спросят, были ли в анамнезе проблемы с бедрами со стороны родителей.
Врач проведет физический осмотр и назначит диагностические тесты, чтобы получить подробные изображения бедра вашего ребенка. Типовые тесты могут включать:
- Ультразвук (сонограмма): Ультразвук использует высокочастотные звуковые волны для создания изображений головки бедренной кости (шара) и вертлужной впадины (гнезда).Это предпочтительный способ диагностики дисплазии тазобедренного сустава у детей в возрасте до 6 месяцев.
- Рентген: после того, как ребенку исполнится 6 месяцев, и на головке бедренной кости начинает образовываться кость, рентгеновские лучи более надежны, чем ультразвук.
Как лечится дисплазия тазобедренного сустава?
Лечение вашего ребенка будет зависеть от тяжести его состояния. Целью лечения является восстановление нормальной функции тазобедренного сустава путем корректировки положения или структуры сустава.
Варианты безоперационного лечения
Наблюдение
Если вашему ребенку 3 месяца или меньше и его бедро достаточно стабильно, его врач может наблюдать за вертлужной впадиной и головкой бедренной кости по мере их развития.Вполне вероятно, что сустав сформируется сам по себе по мере роста вашего ребенка.
Шлейка Павлик
Если бедро вашего ребенка нестабильно или достаточно мелкое, врач может порекомендовать шлейку Pavlik. Ремень Pavlik используется для детей в возрасте до четырех месяцев, чтобы удерживать бедро на месте, позволяя ногам немного двигаться. Ребенок обычно носит шлейку весь день и ночь, пока его бедро не станет стабильным, а УЗИ не покажет, что его бедро нормально развивается.Обычно это занимает от восьми до 12 недель. Врач вашего ребенка скажет вам, сколько часов в день ваш ребенок должен носить ремни безопасности. Обычно дети носят обвязку 24 часа в сутки.
Пока ваш ребенок носит ремешок, его врач будет часто осматривать бедро и использовать визуализационные тесты для наблюдения за его развитием. После успешного лечения вашему ребенку необходимо будет продолжать регулярно посещать врача в течение следующих нескольких лет, чтобы следить за развитием и ростом тазобедренного сустава.
Как правило, бедра младенцев успешно лечат с помощью шлейки Павлик. Но у некоторых детей бедра остаются частично или полностью вывихнутыми. В этом случае врач вашего ребенка может порекомендовать другой тип корсета, который называется абдукционным корсетом . Ортез для похищения сделан из легкого материала, который поддерживает бедра и таз вашего ребенка. Если тазобедренный сустав вашего ребенка стабилизируется с помощью отводящего корсета, он будет носить его в течение восьми-двенадцати недель. Если абдукционный бандаж не стабилизирует бедро, вашему ребенку может потребоваться операция.
Варианты хирургического лечения младенцев
Закрытая редукция
Если бедро вашего ребенка продолжает оставаться частично или полностью вывихнутым, несмотря на использование ремней и фиксаторов Pavlik, ему может потребоваться операция. Под анестезией врач вводит очень тонкую иглу в бедро ребенка и вводит контраст, чтобы он мог четко видеть мяч и лунку. Этот тест называется артрограммой .
Процесс установки мяча обратно в гнездо после артрограммы известен как закрытая редукция .После того, как бедро установлено на место, техники поместят вашего ребенка в гипсовую повязку . Эта гипсовая повязка простирается немного ниже подмышек до ног и удерживает бедро на месте. Разные гипсовые повязки покрывают разное количество ног ребенка в зависимости от состояния его бедер. Дети обычно носят гипс от трех до шести месяцев. Гипс будет время от времени меняться по мере роста вашего ребенка.
Открытая редукция
Если закрытая репозиция не работает, врач вашего ребенка может порекомендовать операцию открытой репозиции .Для этого хирург делает разрез и перемещает бедро, чтобы оно могло расти и нормально функционировать. Специфика процедуры зависит от состояния вашего ребенка, но может включать изменение формы тазобедренного сустава, перенаправление головки бедренной кости или исправление вывиха. После операции вашему ребенку нужно будет носить колючую повязку на время заживления.
Последующее наблюдение
Любой младенец, которому проводится хирургическое лечение дисплазии тазобедренного сустава, должен периодически наблюдаться ортопедом до тех пор, пока он не достигнет физической зрелости.Во время регулярных посещений их врач-ортопед будет следить за их бедром, чтобы убедиться, что оно нормально развивается по мере роста. Ранняя диагностика и лечение любой новой патологии увеличит вероятность того, что ваш ребенок вырастет и будет вести активный образ жизни без боли в бедре в детстве, подростковом возрасте и во взрослом возрасте.
Повлияет ли лечение на способность моего ребенка ходить?
В зависимости от возраста во время лечения ваш ребенок может начать ходить позже, чем другие дети. Однако после успешного лечения дети обычно начинают ходить так же, как и другие дети.Напротив, дети с нелеченной дисплазией тазобедренного сустава часто начинают ходить позже, а многие прихрамывают.
Стоит ли беспокоиться о дисплазии тазобедренного сустава у моего новорожденного?
Это часть нашей серии о здоровье детей. Прочтите другие статьи из нашей серии здесь.
Дисплазия развития тазобедренного сустава, иногда называемая врожденной дисплазией или вывихом тазобедренного сустава, является хроническим заболеванием, присутствующим с раннего детства, которое может привести к необратимой инвалидности, если не выявить и не лечить на ранней стадии.
Дисплазия тазобедренного сустава поражает до 10 человек из 1000 и характеризуется недоразвитием тазобедренных костей (дисплазией). Это может быть связано с дряблостью (расшатыванием) или даже вывихом тазобедренных суставов. Это может повлиять на одно или оба бедра.
Бедра шарнирно-шарнирные. Они развиваются, когда ребенок еще находится в матке, а также в раннем детстве. У новорожденного большая часть тазобедренного сустава состоит из хряща, который мягкий и может способствовать ослаблению сустава.В течение первого года жизни ребенка хрящ заменяется костью.
При нормальном развитии тазобедренного сустава шариковый компонент растет быстрее, чем втулка. Развитие шарнира зависит от того, какой шаровой компонент остается в гнезде. На развитие сустава могут влиять различные факторы, а также связки, которые поддерживают сустав и удерживают вместе два костных компонента.
При дисплазии тазобедренного сустава компонент лунки (вертлужная впадина) недоразвит, поэтому шаровой компонент плохо фиксируется в лунке.Это означает, что бедро более подвержено вывихам, когда мяч выскальзывает из гнезда. Это может вызвать серьезные проблемы с кровоснабжением бедра, а также повлиять на ходьбу.
Причины
Все, что уменьшает или предотвращает подвижность тазобедренного сустава, увеличивает риск дисплазии тазобедренного сустава. Крупные дети, уменьшение количества околоплодных вод или первая беременность (с менее «эластичной» маткой) сокращают пространство, которое ребенок должен перемещать, когда еще находится в матке.
Ягодичное предлежание (нижняя часть вместо головы впереди) при родах и плотное пеленание в раннем детстве также увеличивают риск дисплазии тазобедренного сустава.
Дети, ближайшие родственники которых страдают дисплазией тазобедренного сустава, более подвержены этому заболеванию. Женщины подвержены заболеванию в четыре раза чаще, чем мужчины. Вероятно, это связано с гормонами, которые вырабатывает мать, которые вызывают большее расслабление связок во время родов. Девочки могут быть более чувствительны к этим гормонам, чем мальчики.
Диагностика
Обычно симптомы дисплазии тазобедренного сустава при рождении отсутствуют, так как младенцы не могут ходить и ползать. Из-за риска потери трудоспособности, если ее не выявить, все дети проходят скрининг, обычно медицинский осмотр, проводимый обученной акушеркой или врачом при рождении, а затем обычный шестинедельный осмотр.
Текущие экзамены проводятся в течение первых 12 месяцев. Во время этих обследований врачи определяют слабость тазобедренных суставов. Это может ощущаться как ослабление сустава или как бедра, которые не остаются в суставе (вывихиваются) при движении.
Иллюстрация вывиха бедра. с www.shutterstock.comДругие признаки могут включать асимметрию ягодичных складок или длину ног (из-за того, что одно бедро не полностью расположено в суставе). Не все случаи вялости означают, что у ребенка дисплазия, и не каждый случай дисплазии будет обнаружен при этом клиническом обследовании, поскольку состояние развивается со временем.
Людям с факторами риска, такими как рождение тазового предлежания, часто проводят усиленный скрининг, например ультразвуковое исследование.
Рентген можно использовать у детей старшего возраста или взрослых, чтобы продемонстрировать недоразвитую лунку бедра. Рентген менее полезен для младенцев младшего возраста, поскольку бедра все еще содержат большую часть хряща, что не так хорошо видно на рентгеновских снимках.
Если дисплазия не выявляется при обследовании младенцев, у детей старшего возраста или взрослых могут возникнуть затруднения при ходьбе, хромота, артрит или боль.
Лечение
У большинства детей со слегка расслабленными бедрами при рождении обычно проходит через шесть недель без какого-либо лечения. Тем, у кого слабые бедра, которые не рассасываются, следует начинать лечение через шесть-восемь недель. Если у ребенка вывих бедра, лечение следует начинать немедленно.
Ремни обычно используются для лечения дисплазии у младенцев. Это удерживает бедра согнутыми вперед и вытянутыми, чтобы максимизировать контакт между мячом и впадиной.
Ремень, который носят младенцы для коррекции дисплазии.с www.shutterstock.comРемень можно снимать для стирки, в противном случае его можно носить непрерывно от трех до семи месяцев. Раньше в качестве лечения использовалось ношение двух или трех подгузников вместо одного. Это не доказало свою эффективность и может отсрочить лечение с использованием соответствующей привязи.
Основным (но редким) побочным эффектом ношения обвязки является аваскулярный некроз (отмирание костной ткани). Считается, что это вызвано сильным прижатием шаровой части бедра к гнезду.В результате происходит раздавливание кровеносных сосудов, снабжающих кость, что может снизить там кровоснабжение. Это может привести к артриту и повреждению кости. Более вероятно, что лечение начнется поздно.
Иногда требуется хирургическое вмешательство, хотя в большинстве случаев (до 95%) разрешается раннее наложение ремня безопасности. Хирургическое вмешательство используется только в том случае, если лечение ремнями не принесло успеха, или если пациент обратился позже младенческого возраста. Хирургия дисплазии тазобедренного сустава имеет более высокий риск аваскулярного некроза, чем хирургия ремней безопасности.
Долгосрочные эффекты
Дисплазия развития тазобедренного сустава может вызвать серьезные долгосрочные проблемы. , если ее не выявить и не лечить на ранней стадии. К ним относятся ранний (до 30 лет) артрит, боли в спине, необходимость в нескольких операциях и более короткая нога с одной стороны.
При раннем лечении частота последующих проблем с тазобедренным суставом, требующих дальнейшего лечения, очень низка (около 4%).
Чтобы свести к минимуму риск потери трудоспособности в будущем, родители, у новорожденных которых есть некоторые из факторов риска, должны обсудить это со своим врачом, чтобы обеспечить адекватное обследование и скрининг.
Дополнительная литература:
Вырастают ли дети из детской астмы?
Снимок состояния здоровья детей в Австралии
Кошмары и ночные кошмары у детей: когда они перестают быть нормальными?
Ночное недержание мочи у детей старшего возраста и молодых людей является обычным явлением и поддается лечению
Мигрень в детском и подростковом возрасте: больше, чем головная боль
Синдром «пощечины щеки»: обычная сыпь у детей, более зловещая у беременных.
Боль в подростковом возрасте часто называют «болью роста», но она может повлиять на их жизнь
Развитие дисплазии тазобедренного сустава у младенцев и детей раннего возраста
Что такое дисплазия тазобедренного сустава?
Дисплазия развития тазобедренного сустава (DDH), также известная как дисплазия тазобедренного сустава или дисплазия тазобедренного сустава у детей, описывает спектр патологий тазобедренного сустава, которые различаются по степени тяжести от полного вывиха тазобедренного сустава до умеренных нарушений расположенного тазобедренного сустава. .
Дисплазия тазобедренного сустава может развиться у ребенка примерно во время рождения или в раннем детстве. Хотя он обычно диагностируется у младенцев и детей раннего возраста, он также поражает подростков и взрослых. Однако это обычно может быть связано с более легкими случаями ВДГ, которые трудно диагностировать и которые можно не лечить в детстве.
Иллюстрация бедренной кости и вертлужной впадины.
встреча в здоровом тазобедренном суставе
В здоровом тазобедренном суставе верхний конец бедренной кости (бедренная кость) встречается с вертлужной впадиной, чтобы соответствовать друг другу, как шар и впадина, в которой шарик свободно вращается в лунке.Хрящ, гладкая защитная ткань, выстилает кости и уменьшает трение между поверхностями во время движения.
Однако при DDH существует ненормальное соотношение между компонентами бедра, и часто тазобедренная впадина недоразвита и не поддерживает головку бедра (шар).
Условия, охватываемые термином дисплазия тазобедренного сустава, включают:
- вывих бедра: , где нет контакта между хрящом на мячике и хрящом на лунке
- вывих бедра: , где мяч легко выскакивает из гнезда
- подвывих бедра: , где хрящ мяча и впадины соприкасаются, но мяч неправильно посажен в лунке
- диспластическое бедро: , где тазобедренная впадина или вертлужная впадина недоразвиты или недостаточны для поддержки мяча (чаще встречается у подростков и взрослых старшего возраста, чем у детей)
Передне-задний (передний-задний) предоперационный рентгеновский снимок вывихнутого правого бедра у малыша (показан слева).
У детей дисплазия тазобедренного сустава чаще поражает левое бедро, чем правое. Примерно 80% случаев следуют этой схеме. Однако это заболевание может присутствовать на обоих бедрах.
Может ли дисплазия тазобедренного сустава излечиться сама собой?
Некоторые легкие формы дисплазии тазобедренного сустава у детей, особенно у младенцев, со временем можно исправить самостоятельно.
Кто подвержен риску дисплазии тазобедренного сустава?
Дисплазия тазобедренного сустава гораздо чаще встречается у девочек, чем у мальчиков, и, как правило, передается в семьях.Даже среди детей, не имеющих наследственной связи, больший риск имеют все первенцы.
Что вызывает дисплазию тазобедренного сустава?
Генетика играет важную роль, но другие факторы, влияющие на беременность и роды, такие как врожденные состояния, вызванные нахождением плода в слишком маленькой матке, и случаи тазовых предлежаний также могут привести к дисплазии тазобедренного сустава.
Семейная история
Риск вывиха бедра при рождении составляет приблизительно один из 1000.Если родитель страдает дисплазией тазобедренного сустава в детстве, риск развития этого риска у его или ее собственного ребенка увеличивается на 12% по сравнению с родителем, у которого в анамнезе не было этого заболевания. У ребенка, чей брат или сестра страдает дисплазией тазобедренного сустава, вероятность развития этого заболевания выше на 6%.
Аномалии формования матки
Наклон головы (кривошея) и выворачивание передней части стопы (придаточная мышца плюсны) являются врожденными патологиями, которые часто возникают в результате зажатия слишком маленькой маткой.Эти условия предупреждают медицинских работников о том, что следует внимательно следить за наличием дисплазии тазобедренного сустава, которая также может быть вызвана таким ограничением.
Тазовое предлежание при рождении
Это когда ребенок выходит из родовых путей вперед ягодицами, а не головой. У ребенка, родившегося с ягодичного предлежания, в 10 раз больше шансов заболеть дисплазией тазобедренного сустава, чем у ребенка, рожденного головой вперед.
Каковы признаки и симптомы дисплазии тазобедренного сустава у детей?
Присутствие при рождении аномалия может быть обнаружена во время обычного физического осмотра новорожденного.Другие признаки включают несоответствие длины ног, ограниченный диапазон движений в бедре или хромоту или ковыляние при ходьбе у малышей.
При обычном осмотре новорожденного врач осторожно сгибает бедра ребенка в разные стороны. Если бедро вывихнуто или может быть легко вывихнуто или подвывих (частично вывихнуто), врач может почувствовать «лязг», когда бедро не совмещается. В меньшем количестве случаев проблема проявляется не раньше, чем в младенчестве или раннем детстве.Позже диагноз дисплазии тазобедренного сустава может быть обнаружен во время плановых осмотров устойчивости тазобедренного сустава в кабинете педиатра.
Дополнительные признаки, которые могут привлечь внимание родителей и врача к недиагностированной дисплазии тазобедренного сустава, включают:
- Несоответствие длины конечности (одна нога короче другой) на стороне поражения
- хромает
- Перевязанная походка (указывает на поражение обеих ног)
- ограниченный диапазон движений тазобедренного сустава (который первоначально может быть обнаружен лицом, осуществляющим уход, при смене подгузника)
Для подтверждения диагноза дисплазии тазобедренного сустава у детей в возрасте от четырех до шести месяцев ортопед использует ультразвуковое исследование.Эта технология предлагает значительное преимущество перед обычным рентгеновским снимком, поскольку изображения могут быть получены при движении бедра. «Это очень точный и безопасный диагностический инструмент, поскольку здесь нет радиации», — сказал Роджер Ф. Видманн, доктор медицины, руководитель отделения детской ортопедической хирургии в HSS. У детей старше шести месяцев для подтверждения диагноза используются рентгеновские снимки, которые лучше показывают детализацию костей.
Как лечится дисплазия тазобедренного сустава?
Раннее вмешательство необходимо для правильного развития костей тазобедренного сустава.Неправильный рост шарика или гнезда может вызвать проблемы с формированием другого. Цель состоит в том, чтобы добиться и поддерживать совместное соответствие. «Вертлужная впадина и головка бедра зависят друг от друга для нормального роста и развития», — объясняет д-р Видманн. «Если мяч не входит плотно в лунку, обеспечивая определенный стимул роста, лунка может стать слишком плоской и не сможет вместить сферу. В свою очередь, без надлежащего контакта с вертлужной впадиной головка и шея бедренной кости не будут нормально расти. .«
Всегда ли дисплазия тазобедренного сустава требует хирургического вмешательства?
Когда требуется лечение, детям младше шести месяцев рекомендуется нехирургическое лечение с использованием ремней Павлика. В меньшинстве случаев, когда это не работает, и у детей, диагноз которых не был поставлен до достижения шестимесячного возраста, может потребоваться хирургическое вмешательство.
Шлейка Павлик
Ремень Павлик — это мягкий фиксатор, который мягко направляет головку бедренной кости в глубину впадины или вертлужной впадины, что стимулирует нормальное развитие сустава.
Обычно подвеска используется в течение трех месяцев. Первоначально ребенок будет носить привязь постоянно, а по мере улучшения положения бедер и достижения устойчивости ее можно будет использовать неполный рабочий день. Примерно 85% вывихов бедра у детей в возрасте до шести месяцев с помощью шлейки «Павлик» оказывается успешным.
Фотография младенца в шлейке Павлика.
К сожалению, привязь Павлика не является хорошим вариантом лечения для детей старшего возраста, потому что бедро стало более фиксированным в вывихнутом положении, и его сложнее выровнять.
Редукция
Для небольшого числа пациентов, у которых лечение ремнем Павлика не принесло успеха, а также для детей, у которых диагноз не ставится до достижения шестимесячного возраста, ортопед может порекомендовать операцию закрытой репозиции или открытой репозиции. Репозиция — это процедура, при которой кости выравниваются или возвращаются на место для оптимизации конгруэнтности тазобедренного сустава. Редукционные процедуры выполняются детскими ортопедами, имеющими специализированный опыт лечения дисплазии тазобедренного сустава.Есть два типа сокращения:
- Закрытая репозиция: Хотя при этой процедуре разрезы не делаются, она требует, чтобы ребенок был помещен под общий наркоз. Во время процедуры закрытой репозиции врач использует рентгенографию для наблюдения за бедром, а затем осторожно манипулирует им, чтобы выровнять его, не делая никаких разрезов. Затем накладывается гипсовая повязка, чтобы удерживать бедро на месте до трех месяцев.
- Открытая репозиция: При открытой репозиции, также выполняемой под общей анестезией, требуется хирургический разрез для удаления любой ткани, которая мешает правильному расположению головки бедренной кости в лунке.Затем также накладывается гипсовая повязка.
Изображение артрограммы вывиха бедра в операционной.
МРТ перемещенного (анатомически выровненного) бедра.
Закрытый переход и колосниковое литье
После закрытой репозиции бедра пациенту помещают в гипсовую повязку spica на 12 недель, чтобы поддерживать правильное положение тазобедренного сустава и лунки. В HSS мы используем трехмерную МРТ-визуализацию бедра в поперечном сечении после закрытой репозиции, чтобы подтвердить правильное расположение бедра и конгруэнтность тазобедренного сустава.HSS предпочитает использовать МРТ, а не рентген или компьютерную томографию, поскольку радиация не задействована.
Фотография младенца в гипсовой повязке.
Операция открытой редукции при дисплазии тазобедренного сустава
Лечение путем открытой репозиции обычно назначается детям старше 10 месяцев, у которых новый диагноз диспластического тазобедренного сустава, или в случаях, когда предыдущая закрытая репозиция бедра не увенчалась успехом.
В этой процедуре хирург делает разрез, устраняет все препятствия на пути анатомической перестройки бедра (например, регулирует напряженные мышцы или другие мягкие ткани) и перемещает головку бедренной кости в вертлужную впадину.Хирургу также может потребоваться восстановить нормальную анатомию, выполнив остеотомию бедра, процедуру, при которой разрезают бедро и / или вертлужную впадину, чтобы отрегулировать углы, под которыми кости встречаются, и оптимизировать конгруэнтность суставов. Необходимость остеотомии бедренной или вертлужной впадины возрастает с возрастом, в котором ставится диагноз. Обычно требуется исправить аномальное развитие костей у любого ребенка старше трех или четырех лет.
Предоперационный вид вывиха правого бедра,
правая нога кажется короче левой.
Рентгеновский снимок спереди назад (спереди назад) через шесть
месяцев после открытой репозиции с выровненным правым бедром.
Все процедуры репозиции, включая те, которые включают остеотомию, проводятся в стационаре и требуют использования общей анестезии. Дети, перенесшие открытую репозицию, носят гипс на срок от шести до восьми недель. После снятия гипса он или она обычно продолжает носить бандаж на ночь, пока хирург-ортопед не определит, что тазобедренный сустав развивается нормально.
У некоторых пациентов, у которых есть открытая или закрытая репозиция и / или остеотомия бедренной кости, также может потребоваться остеотомия таза для корректировки угла вертлужной впадины. У более молодых пациентов часто используется процедура остеотомии Пембертона или Дега, при которой костная и хрящевая крыши бедра переориентируются до нормального положения.
Передне-задний (передний-задний) рентгеновский снимок, показывающий остаточную дисплазию вертлужной впадины
на правом бедре (показано слева).
Немедленный послеоперационный рентгеновский снимок после остеотомии таза по Дега.
Рентгенограмма: таз и бедро через 18 месяцев после остеотомии таза по Дега.
Каковы риски лечения DDH?
Риски, связанные с хирургическим вмешательством — кровотечение, инфекция и риски, связанные с анестезией, — минимальны. Детские ортопеды проявляют особую осторожность, чтобы избежать состояния, называемого аваскулярным некрозом (также известного как АВН или остеонекроз), при котором кости тазобедренного сустава не получают достаточного количества крови. Это может быть вызвано тем, что головка бедренной кости (шарнир тазобедренного сустава) помещается обратно в вертлужную впадину (гнездо) с ненужным давлением, и поэтому используется минимальное давление.Аваскулярный некроз может привести к аномальному росту кости.
Что касается безопасности этих процедур, доктор Видманн говорит: «Я обычно говорю родителям, что основной риск с диагнозом дисплазии тазобедренного сустава вообще ничего не делает. Без лечения эти дети подвергаются высокому риску развития остеоартрита, поскольку взрослые, со связанными с ними дегенеративными изменениями, вызывающими хроническую и прогрессирующую боль и скованность ».
Хотя цифры трудно определить, некоторые члены медицинского сообщества считают, что до 50% взрослых, которым в конечном итоге потребуется замена тазобедренного сустава из-за остеоартрита, заболели этой болезнью в результате детской проблемы с тазобедренным суставом.Считается, что в большинстве случаев это дисплазия тазобедренного сустава.
Какого результата можно ожидать от ребенка с DDH?
Чем раньше будет проведено лечение заболевания, тем больше шансов на успешный результат, т. Е. Бедро выглядит анатомически нормальным как при физикальном осмотре, так и на рентгеновском снимке. Детей, которых лечат от дисплазии тазобедренного сустава, регулярно обследуют до тех пор, пока они не станут скелетно зрелыми (когда рост завершится), чтобы гарантировать продолжение нормального развития.В некоторых случаях вывих бедра, который был успешно восстановлен, может все же развить дисплазию в более поздние годы, что требует дополнительного лечения.
Обновлено: 09.02.2021
Резюме подготовила Нэнси Новик • Диагностические визуализирующие исследования предоставлены радиологами HSS
Авторы
Джон С. Бланко, МэрилендМладший лечащий хирург-ортопед, Госпиталь специальной хирургии
Доцент кафедры ортопедической хирургии Медицинского колледжа Вейл Корнелл Эмили Р.Додвелл, Мэриленд, миль в час, FRCSC
Ассистент лечащего детского хирурга-ортопеда, Госпиталь специальной хирургии
Ассистент профессора ортопедической хирургии, Медицинский колледж Вейл Корнелл Шеваун Маки Дойл, Мэриленд
Доцент лечащего врача-ортопеда, Госпиталь специальной хирургии
Доцент кафедры ортопедической хирургии, Медицинский колледж Вейл Корнелл Дэвид М.Шер, MD
Младший лечащий хирург-ортопед, Госпиталь специальной хирургии
Доцент кафедры клинической ортопедической хирургии, Медицинский колледж Вейл Корнелл Эрнест Л. Синк, MD
Начальник службы сохранения тазобедренного сустава, Госпиталь специальной хирургии
Младший лечащий хирург-ортопед, Госпиталь специальной хирургии Роджер Ф. Видманн, доктор медицины
Заведующий отделением детской ортопедической хирургии, Госпиталь специальной хирургии
Лечащий хирург-ортопед, Госпиталь специальной хирургии
Дисплазия тазобедренного сустава у младенцев | Беременность, роды и ребенок
Дисплазия тазобедренного сустава — это проблема, связанная с развитием тазобедренного сустава ребенка.В этой статье объясняется, как это диагностируется и какое лечение может потребоваться. Если вы беспокоитесь, что у вашего ребенка дисплазия тазобедренного сустава, обратитесь к врачу.
Что такое дисплазия тазобедренного сустава у ребенка?
Дисплазия тазобедренного сустава — это проблема, которую иногда замечают у младенцев, а иногда и у детей в то время, когда они учатся ходить.
Иногда это называют «щелчком бедер», потому что, если вы двигаете бедрами ребенка с дисплазией бедра, вы часто можете почувствовать легкий щелчок.
Обычно мяч в верхней части бедренной кости вашего ребенка (головка бедренной кости) удерживается в чашеобразном углублении в тазу.Мяч удерживается в лунке связками и мышцами.
Если у вашего ребенка дисплазия тазобедренного сустава, головка бедренной кости может сместиться из нормального положения, и бедро вашего ребенка не будет правильно развиваться.
На самом деле никто не знает, что вызывает дисплазию тазобедренного сустава. Это чаще встречается у детей, которые до рождения находились в тазовом предлежании, то есть они были головой вверх, а не вниз. Это чаще встречается у девочек, чем у мальчиков, и может передаваться в семьях.
Это также может быть вызвано плотным обертыванием ребенка или его пеленанием, если это сделано небезопасным способом.Если вы пеленаете ребенка, убедитесь, что он может сгибать ноги.
Как мне узнать, есть ли у моего ребенка дисплазия тазобедренного сустава?
Иногда дисплазия тазобедренного сустава не очевидна. Вам легко это пропустить. Врачи и младшие медсестры проводят регулярные проверки, чтобы не пропустить их.
Они ищут ребенка, который:
- Имеет неровные складки кожи около ягодиц
- имеет ножки разной длины
- нормально не двигает ногами
- имеет вывернутую стопу
И они ищут старшего ребенка, который:
- сидит или ходит поздно
- наклоняется в сторону при стоянии или ходьбе
- ковыляет на ходу
Ваш врач, акушерка или младшая медсестра могут проверить бедра вашего ребенка в любое время, но часто будут проверять их во время проверки ребенка:
- при рождении
- через неделю после рождения
- Через 6 недель после рождения
- Через 6 месяцев после рождения
- когда они начинают ходить
Ваш врач, акушерка или младшая медсестра могут также назначить вам УЗИ или направить вас к педиатру.
Какое лечение понадобится моему ребенку?
Если дисплазия тазобедренного сустава выявлена при рождении, ваш ребенок может носить мягкий корсет (шлейку Павлика) в течение 6–10 недель. Это поможет нормальному развитию бедра. Шлейка Павлик не задержит развитие вашего малыша. Некоторым младенцам потребуется операция, чтобы вернуть головку бедра в гнездо.
Бедра вашего ребенка должны нормально развиваться после лечения. Ваш врач будет следить за вашим ребенком на предмет редких проблем, таких как артрит.
Куда обратиться за помощью
Если вы подозреваете, что у вашего ребенка дисплазия тазобедренного сустава, обратитесь к врачу. Чтобы получить помощь и поддержку в уходе за вашим ребенком, если ему понадобится шлейка Pavlik, вы можете поговорить с медсестрой по охране здоровья матери и ребенка в отделении беременности, родов и ребенка по видеосвязи или по телефону 1800 882 436.
Вы также можете узнать, как:
- кормите ребенка грудью в шлейке
- оберните ребенка так, чтобы его ножки могли сгибаться в бедрах
- поместите вашего ребенка в шлейку
- смени подгузник ребенку
- Искупайте ребенка в шлейке
Узнайте больше о дисплазии тазобедренного сустава на сайтах Сиднейской сети детских больниц и Международного института дисплазии тазобедренного сустава.
Что вызывает дисплазию тазобедренного сустава? — Международный институт дисплазии тазобедренного сустава
В настоящее время считается, что младенцы предрасположены к дисплазии тазобедренного сустава по следующим причинам:
Дисплазия тазобедренного сустава примерно в 12 раз более вероятна при наличии семейного анамнеза.
Генетика играет роль, но не является прямой причиной дисплазии тазобедренного сустава.
- Если у ребенка есть DDH, риск того, что у другого ребенка есть DDH, составляет 6% (1 из 17)
- Если у родителя есть DDH, риск того, что ребенок имеет DDH, составляет 12% (1 из 8)
- Если У родителя и ребенка есть DDH, риск последующего развития DDH у ребенка составляет 36% (1 из 3)
Положение матки ребенка может увеличить давление на бедра.
Положение ребенка в утробе матери может вызвать большее давление на тазобедренные суставы, растягивая связки. Считается, что младенцы в нормальном положении в утробе матери испытывают большую нагрузку на левое бедро, чем на правое. Это может быть причиной того, что левое бедро чаще поражается.
Младенцы в тазовом предлежании более подвержены нестабильности, чем дети в нормальном положении матки, и имеют повышенный риск ДДГ.
Нормальное положение матки. Тазовое предлежание положение матки.Младенцы с фиксированной деформацией стопы или ригидностью шеи (кривошея) имеют несколько повышенный риск дисплазии бедра. Частично это может быть связано с ограниченным пространством в матке из-за этих деформаций.
Кроме того, примерно во время рождения мать вырабатывает гормоны, которые позволяют связкам матери ослабевать (легче растягиваться), чтобы ребенок мог пройти через родовые пути.
Некоторые младенцы могут быть более чувствительны к этим гормонам, чем другие, что приводит к чрезмерной слабости связок у ребенка.У девочек обычно более слабые связки, чем у мальчиков, а у девочек вероятность развития дисплазии тазобедренного сустава в 4-5 раз выше, чем у мальчиков .
Кости тазобедренного сустава младенца намного мягче, чем тазобедренный сустав взрослого человека.
Бедро младенца легче смещено (подвывих) или вывихнуто, чем бедро взрослого. Это связано с тем, что тазобедренная впадина младенца состоит в основном из мягкого податливого хряща, тогда как тазобедренная впадина взрослого представляет собой твердую кость.
Иллюстрация младенческого тазобедренного сустава, который все еще развивается.Коричневые области представляют собой плотную кость, а серые области — мягкий, гибкий хрящ. Иллюстрация, представляющая тазобедренный сустав взрослого. Обратите внимание, как серые области, которые были у младенца, теперь полностью заменены твердой костью.Позиционирование младенца в течение первого года жизни.
Культура, в которой младенцы держат бедра вытянутыми на колыбели или доске для папуу, имеют высокий уровень дисплазии бедра у их детей. Культуры, в которых младенцев держат бедрами врозь, имеют очень низкие показатели дисплазии тазобедренного сустава.По этой причине следует избегать пеленания с вытянутыми бедрами в течение первых нескольких месяцев после рождения и следует использовать метод , безопасный для бедер, .
Фотография мамы, несущей ребенка на перевязке. Бедра ее младенца остаются раздвинутыми (обернутыми вокруг спины матери), сохраняя бедра в безопасном положении. Изображение, показывающее, как используется доска для папуу (или люлька). Ноги ребенка держатся близко друг к другу, вытянуты и плотно связаны с помощью бинта на доске.Немедленное лечение в сравнении с сонографическим наблюдением при легкой дисплазии тазобедренного сустава у новорожденных
Abstract
ЦЕЛЬ: Мы провели слепое рандомизированное контролируемое исследование, чтобы изучить, будет ли лечение бедренной кости с легкой диспластичностью, но стабильной или нестабильной, более эффективным по сравнению с наблюдением. ожидающий.
ПАЦИЕНТЫ И МЕТОДЫ: Всего 128 новорожденных с легкой дисплазией тазобедренного сустава (сонографический угол наклона [угол α] 43–49 °) и стабильными или нестабильными, но не вывихиваемыми бедрами были случайным образом распределены для проведения либо 6 недель абдукции. лечение (группа немедленного лечения) или только последующее наблюдение (группа активного сонографического наблюдения). Основным результатом измерения был угол наклона вертлужной впадины, измеренный на рентгенограмме в возрасте 1 года.
РЕЗУЛЬТАТЫ: Обе группы включали 64 новорожденных, потери для последующего наблюдения отсутствовали.За исключением небольшого, но статистически значимого превышения количества девочек в группе активного сонографического наблюдения, не было статистически значимых различий в исходных характеристиках между двумя группами. Средний угол наклона через 12 месяцев составил 24,2 ° для обеих групп (разница: 0,1 [95% доверительный интервал (ДИ): от -0,8 до 0,9]), и у всех детей наблюдалось улучшение, и они не получали лечения. Средний угол α составлял 59,7 ° в группе лечения и 57,1 ° в группе активного наблюдения с разницей в 2.6 ° через 1,5 и 3 месяца (95% ДИ: 1,8–3,4; P <0,001). В возрасте 1,5 месяцев состояние бедер улучшилось у всех получавших лечение детей, но не у 5 детей под активным наблюдением ( P = 0,06). В группе сонографического наблюдения 47% получали лечение после 1,5 месяцев начального периода наблюдения.
ВЫВОДЫ: Активное сонографическое наблюдение сократило вдвое количество детей, нуждающихся в лечении, не увеличило продолжительность лечения и дало аналогичные результаты через 1 год наблюдения.Учитывая сообщенную распространенность 1,3% для тазобедренных суставов с легкой дисплазией, но стабильные, стратегия активного наблюдения снизила бы общий уровень лечения на 0,6%. Наши результаты могут иметь важные последствия для семей, а также для расходов на здравоохранение.
Развивающая дисплазии тазобедренного сустава (DDH) является наиболее распространенным расстройством опорно-двигательного аппарата в младенчестве и варьирует по степени тяжести, начиная от новорожденных бедра нестабильности с или без ассоциированного вертлужной дисплазии неприводимым дислокации. 1 В тяжелой форме и даже при хирургическом лечении ДДГ приводит к укорочению пораженной ноги и раннему остеоартриту.Клинические тесты на DDH были описаны Ле Дамани и Сайгет 2 в 1910 году, Ортолани 3 в 1937 году, Марксом 4 в 1938 году, Пальменом 5 в 1961 году и Барлоу 6 в 1962 году. на основе тестов Ortolani 3 и Barlow 6 Тесты были введены в 1950-х и 1960-х годах с ранним абдукционным шинированием у 2% пациентов с положительным результатом 7–9 распространенность поздних случаев, требующих хирургического вмешательства, оставалась стабильной, при примерно 1 на 1000. 10–12 Следовательно, ультразвук был введен в качестве дополнительного диагностического теста, 13 , и в настоящее время ультразвуковой скрининг предлагается всем новорожденным в Австрии и Германии 14,15 и новорожденным с выбранными факторами риска в Великобритании, Скандинавия, Италия и Франция. 16–22 Эти различия отражают неопределенную доказательную базу для политики скрининга DDH, в том числе для оценки эффективности лечения, как подчеркивается в двух последних систематических обзорах. 23,24
Эти различия важны, потому что от 5% до 7% всех новорожденных получают лечение после универсального ультразвукового скрининга по сравнению с 2% новорожденных, получавших только клинический скрининг. 15,25,26 Такое увеличение количества случаев лечения абдукционным шинированием частично связано с началом лечения младенцев, у которых была выявлена легкая стабильная дисплазия тазобедренного сустава. Кроме того, абдуктивное шинирование сопряжено с риском: аваскулярный некроз (АВН) отмечается примерно у 2% пациентов, направленных до 2-месячного возраста. 24,27,28 Хотя обоснованность такого лечения подвергалась сомнению, рандомизированные исследования для информирования клинической практики отсутствовали. 23,24
Мы стремились определить, снизит ли активное сонографическое наблюдение вероятность лечения абдукционным шинированием без увеличения риска стойкой или более тяжелой дисплазии в более позднем младенчестве.
ПАЦИЕНТЫ И МЕТОДЫ
Участники
Набранные участники были здоровыми доношенными новорожденными, родившимися в родильном отделении университетской больницы Хаукеланд, Берген, Норвегия, с февраля 1998 года по апрель 2003 года.Младенцы включались в исследование, если при ультразвуковом исследовании выявлялась легкая дисплазия в 1 или обоих бедрах. Это УЗИ обычно проводится в больнице Университета Хаукеланда после выявления клинической нестабильности тазобедренного сустава или выявления других факторов риска ДДГ (тазовое предлежание при родах или семейный анамнез ДДГ первой или второй степени), выявленных при скрининговом обследовании новорожденных. (Рисунок 1). В настоящее время практикуется обследование младенцев с легкой дисплазией в возрасте 6 недель до начала любого лечения.Младенцы с вывихнутыми, вывихнутыми или сильно диспластическими тазобедренными суставами были исключены из этого исследования, поскольку этим детям требуется немедленное лечение. Мы также исключили тех, кто при рождении весил <2,5 кг или имел серьезные врожденные аномалии.
РИСУНОК 1Рутинное ведение новорожденных, проходящих скрининг неонатального тазобедренного сустава в больнице Хокеландского университета во время исследования. a Семейный анамнез у 1 или более родственников первой степени родства или 2 или более родственников второй степени родства.
Скрининговые обследования новорожденных проводились в возрасте от 1 до 3 дней 1 из 8 врачей, каждый из которых имел педиатрический стаж не менее 2 лет.Каждое бедро классифицировалось как стабильное, нестабильное (значительное движение головки бедренной кости, но не вывих), вывихиваемое (головка бедренной кости полностью выходит из вертлужной впадины во время маневра Барлоу) или вывих.
Ультразвуковые исследования были выполнены на следующий день в родильном отделении одним из трех старших детских радиологов, которые использовали аппарат GE RT200 и линейный датчик 5 МГц (General Electric, Мюнхен, Германия). Морфологию и стабильность бедра оценивали отдельно для каждого бедра с использованием модифицированной техники Графа для измерения угла α (рис. 2). 29,30 Угол α является мерой глубины вертлужной впадины и использовался для классификации каждого бедра как нормального (α ≥60 °), незрелого (50 ° ≤ α <60 °), умеренно диспластического (43 ° ≤ α < 50 °) или сильно диспластический (α <43 °) (рис. 3). Стабильность тазобедренного сустава оценивалась сонографически, выполняя маневр, аналогичный тесту Барлоу, с младенцем в боковом положении, и каждое бедро классифицировалось как стабильное, нестабильное, вывихнутое или вывихнутое.
РИСУНОК 2Стандартный коронарный срез Графа через самую глубокую часть вертлужной впадины, иллюстрирующий ключевые структуры (A), угол α (B) и покрытие головки бедренной кости (C).
РИСУНОК 3Модификация Розендаля классификации Графа, основанная на стандартном корональном сечении: A, нормальный, α ≥60 °; B, незрелые, 50 ° ≤ α <60 °; C, дисплазия легкой степени 43 ° ≤ α <50 °; D, выраженная дисплазия, α <43 °.
Матери младенцев, соответствующих критериям отбора, выявленных на УЗИ в родильном отделении, получили письменную информацию об исследовании от того же старшего детского радиолога, и письменное информированное согласие было получено в соответствии с нашими институциональными руководящими принципами.Исследование было одобрено Комитетом по этике медицинских исследований Западного региона Норвегии.
После набора младенцы были направлены в педиатрическое амбулаторное отделение, где опытный детский радиолог (д-р Розендаль) провел еще одно ультразвуковое исследование с помощью ультразвукового аппарата высокого разрешения (Acuson XP или ATL HDI 5000, линейный 5–10 / 12 МГц. датчик) для подтверждения сонографической дисплазии легкой степени. Клиническое повторное обследование провел 1 из 4 старших педиатров.
Вмешательства
Младенцы со стойкой легкой стабильной дисплазией были затем случайным образом распределены для получения немедленного лечения абдукционным шинированием в течение не менее 6 недель с использованием шины-подушки Frejka с последующим сонографическим наблюдением (группа немедленного лечения) или для проведения активного ультразвукового наблюдения, но отсутствие лечения в возрасте до 6 недель (группа активного сонографического наблюдения). Статистик (доктор Ли) выполнил рандомизацию как 1 единичный блок с помощью компьютеризированного генератора случайных чисел, а групповые назначения были помещены в непрозрачные, запечатанные и пронумерованные конверты.В присутствии родителя и отсутствия рентгенолога старшая медсестра открывала конверты в числовой последовательности для каждого младенца в амбулаторной клинике.
Протоколы лечения включали в себя конкретный план прекращения или начала лечения похищением после 6-недельного возраста, в зависимости от ситуации в каждой группе. Таким образом, младенцы, отнесенные к группе немедленного лечения, были снабжены шиной-подушкой Frejka с проверкой в возрасте 2–3 недель для подгонки и регулировки, а также через 6 недель и 3 месяцев для ультразвукового исследования тазобедренного сустава.Лечение должно было быть прекращено для пациентов с углом α> 53 ° через 6 недель или ≥55 ° через 3 месяца. Координатор исследования отвечал за организацию встреч и наблюдение за неучастниками.
Младенцы, отнесенные к группе активного сонографического наблюдения, сначала были обследованы в возрасте 6 недель, а затем в возрасте 3 месяцев, при этом в обоих случаях проводилось УЗИ бедра. Отводящее шинирование не должно было начинаться до 6-недельного возраста, но должно было быть начато через 6 недель для пациентов со стойкой дисплазией, на что указывает угол α <50 ° через 6 недель или <55 ° через 3 месяца.
Один и тот же детский радиолог выполнил большую часть (80%) последующих ультразвуковых исследований, а 2 других детских радиолога выполнили оставшуюся часть. Всем получавшим лечение младенцам удалили абдукционное устройство для наложения шин перед поступлением в радиологическое отделение для визуализации. Кроме того, родителям было дано указание не обсуждать лечение своего ребенка с радиологами, чтобы радиологи не знали о назначенном вмешательстве.
Если лечение должно было продолжаться более 3 месяцев в любой группе, шина для подушки Frejka была заменена простой пластиковой повязкой по индивидуальному заказу, которая обеспечивала лучшую поддержку бедер.Лечение прекращали только тогда, когда угол α был нормальным (≥60 °) или когда ацетабулярный индекс (AI), оцениваемый по стандартизированным рентгенограммам переднезаднего таза в возрасте 6 месяцев, находился в пределах 2 SD от референсных значений для возраста, опубликованных Tönnis и Brunken 31 (<35 ° в возрасте 4,5 месяцев [среднее значение: 25 °], <33 ° в возрасте от 5 до 6 месяцев [среднее значение 24 °] и <30 ° в возрасте от 7 до 12 месяцев [среднее значение: 23 °] ) (Рис 4). Подобно шине для подушки Frejka, пластиковая повязка была проста в использовании и легко снималась для облегчения смены подгузников.
РИСУНОК 4На основании AI, бедра были рентгенологически классифицированы как нормальные (A), имеющие отсроченное окостенение вертлужной впадины (B) или диспластические (C).
В этом исследовании мы проверили гипотезу о том, что глубина вертлужной впадины в возрасте 1 года будет больше у младенцев, которым назначено немедленное лечение, чем у детей, которым назначено активное ультразвуковое наблюдение.
Первичный результат
Основная цель лечения абдукционным шинированием при DDH состоит в том, чтобы гарантировать, что бедро функционально не нарушено в период зрелости скелета, в частности, за счет содействия нормальному развитию вертлужной впадины, обеспечивая стабильность бедра и концентрическое расположение головки бедренной кости внутри вертлужной впадины.Поскольку для этого испытания было невозможно определить исходы при зрелости скелета, а функция тазобедренного сустава в этом возрасте не является надежным показателем долгосрочной функции тазобедренного сустава, мы выбрали рентгенологический вид тазобедренного сустава в конце первого года жизни как первичный исход. В частности, мы использовали AI (рис. 4), оцененный на основе переднезадних рентгенограмм таза, полученных с ребенком, лежащим на спине, с параллельными и слегка приподнятыми бедрами, чтобы избежать приведения бедра и наклона таза (в сагиттальной плоскости).
Все измерения ИИ были повторены четвертым опытным радиологом (д-р Аазе), который не знал об исследуемой группе и предыдущих результатах и не участвовал в ультразвуковой оценке. На основе AI бедра были классифицированы как нормальные (AI в пределах 1 SD), задержка окостенения вертлужной впадины (1 SD
Статистический анализ
Мы предположили, что разница в 3 ° в AI между двумя группами была клинически важна в возрасте 1 года, что составляет примерно 1 нормальное стандартное отклонение в этом возрасте. 10 Размер выборки из 128 пациентов мог бы иметь 80% -ную мощность для обнаружения различий, значимых на уровне 5%, и размер был увеличен до 140 участников в ожидании 10% -ной потери для последующего наблюдения.
Во всех анализах сравнивали группы немедленного лечения и активного сонографического наблюдения на основе намерения лечиться. Мы использовали тесты t , чтобы сравнить непрерывные переменные на исходном уровне с χ 2 или точные тесты, когда это было необходимо. Оба бедра каждого ребенка были измерены в нескольких временных точках во время последующего наблюдения.В моделях, оценивающих разницу в среднем угле α в течение периода последующего наблюдения между группой немедленного лечения и группой активного наблюдения, случайные эффекты использовались для учета корреляций между правым и левым бедром и между последующими наблюдениями за пациентами. тот же ребенок. Чтобы найти согласованность с общими результатами, мы также выполнили анализ, который включал только исходное ухудшение состояния бедра у каждого ребенка и для каждой временной точки во время последующего наблюдения. Все анализы были скорректированы по полу.Статистический анализ был выполнен с использованием программы xtmixed в Stata 9 (Stata Corp LP, College Station, TX). Все тесты значимости были двусторонними.
РЕЗУЛЬТАТЫ
Пациенты
Рисунок 5 суммирует поток пациентов в ходе исследования. 32,33 Наблюдалось небольшое, но статистически значимое превышение числа девочек в группе активного наблюдения, но за этим исключением не было статистически значимых различий в исходных характеристиках между двумя группами (Таблица 1).
РИСУНОК 5Поток участников через испытание, как показано в формате CONSORT (Consolidated Standards of Reporting Trials).
ТАБЛИЦА 1Исходные характеристики в соответствии с распределением лечения
Все младенцы в группе немедленного лечения получали лечение в соответствии с протоколом, и ни один из них не был потерян для последующего наблюдения. В возрасте 6 недель лечение было прекращено у 24 младенцев и продолжено у 40 участников, у которых угол α был ≤53 °. В возрасте 3 месяцев лечение продолжали еще в течение 2 недель для 5 младенцев, у которых угол α был <55 °.Через 6 месяцев лечение было возобновлено 5 младенцам, у которых шинирование было прекращено через 6 недель, поскольку рентгенограммы тазовых органов выявляли дисплазию, определяемую AI на> 2 SD выше среднего. Все 5 младенцев прекратили лечение к 1 году.
Все дети в группе активного сонографического наблюдения лечились в соответствии с протоколом. Ни один из младенцев в этой группе не получил лечения абдукционным шинированием в возрасте до 6 недель, и ни один из них не был потерян для последующего наблюдения.За исключением 1 младенца, который был обследован в возрасте 8 недель, все пациенты были обследованы в возрасте 6 недель. Шинирование отведения было начато для 12 младенцев, у которых угол α был <50 °, еще для 12 младенцев, у которых угол α был ≤55 ° при 3-месячном обследовании, и для 1 младенца, который был осмотрен через 10 недель. В 6 месяцев лечение было впервые начато у 5 младенцев, у которых AI был> 2 SD выше среднего. Все 5 младенцев прекратили лечение к 1 году.
Средняя продолжительность лечения составляла 12 недель (диапазон: 6–24 недели) как в группе немедленного лечения, так и в группе активного сонографического наблюдения (рис. 6).Не было гендерных различий в продолжительности лечения. За период наблюдения осложнений лечения не наблюдалось, и ни у одного из детей не было выявлено отклонений от нормы при обследовании тазобедренного сустава.
РИСУНОК 6Динамика прекращения и начала лечения в каждой из групп.
Через 6 недель средний угол α был на 3,2 ° выше для младенцев, получавших лечение с рождения (95% ДИ: 2,1–4,4; P <0,001) (Таблица 2). Разница в средних значениях была стабильной через 3 месяца (2.0 °, 95% ДИ: от 0,9 до 3,1; P <0,001). Подобные результаты наблюдались, когда анализ ограничивался первоначально худшим бедром (данные не показаны).
ТАБЛИЦА 2Влияние лечения на AI (рентгенография) и на угол α (ультразвук) в различные сроки наблюдения
В возрасте 1 года не было различий в AI между двумя группами (Таблица 2 ). В целом, 47% (29 младенцев) в группе активного сонографического наблюдения получили лечение по сравнению со 100% в группе немедленного лечения (рис. 6).В группах немедленного лечения и активного наблюдения 38 и 40 младенцев имели рентгенологически нормальные тазобедренные суставы в возрасте 12 месяцев, тогда как 19 и 20 имели рентгенологические свидетельства отсроченного окостенения, а 7 и 4 имели по крайней мере 1 диспластическое бедро соответственно. Ни у одного из бедер не было ни подвывиха, ни вывиха.
Никаких различий в зависимости от пола не обнаружено ни для одного из выполненных измерений (данные не показаны).
ОБСУЖДЕНИЕ
Мы показали, что активное сонографическое наблюдение за младенцами со стабильными, но умеренно диспластическими тазобедренными суставами может уменьшить использование абдукционного шинирования без увеличения риска стойкой или более тяжелой дисплазии.Хотя раннее шинирование привело к более быстрому и последовательному улучшению, активное наблюдение и лечение тех пациентов, у которых не наступило спонтанное улучшение (45,3%), не увеличили долю детей с отсроченной оссификацией вертлужной впадины (30%) или стойкой дисплазией (8%) на Возраст 1 год. Продолжительность лечения также была одинаковой для двух групп. Насколько нам известно, эта работа является крупнейшим рандомизированным испытанием по оценке лечения легкой сонографической дисплазии. 24,34
Сильные стороны нашего исследования включают надежный используемый ультразвуковой метод, высокий уровень соблюдения протоколов, высокий уровень соблюдения, а также рандомизированный и слепой дизайн.Ранее мы показали, что используемый комбинированный статический и динамический ультразвуковой метод с измерением угла наклона вертлужной впадины (α) на стандартизированном коронковом срезе имеет умеренную повторяемость. 30 Было опубликовано всего несколько таких исследований, посвященных взаимному исследованию по сравнению с одной только повторяемостью между считывателями. 30,35–39 В большинстве этих исследований рассматривались методы с использованием стандартного сечения Графа в качестве основы для измерений, будь то угол α 30,35,37,38 или покрытие головки бедренной кости 36 (рис. 2), в то время как исследования только по стабильности бедра были редкостью. 39 Угол α является единственным маркером дисплазии вертлужной впадины, для которого все точки измерения фиксированы, что дает преимущество этому измерению по сравнению с охватом головки бедренной кости, особенно при оценке нестабильных бедер.
Несколько большее количество девочек в группе активного наблюдения, вероятно, будет случайным, поэтому последующие анализы были скорректированы с учетом пола, хотя при последующем наблюдении не было обнаружено различий в углах AI или α между полами. Поскольку родители не могли не знать о распределении вмешательств, вполне возможно, что они могли раскрыть эту информацию персоналу, ответственному за снятие рентгенограммы; однако, поскольку рентгенолог не знал о распределении и не имел прямого контакта с семьями, мы считаем оценку результатов беспристрастной.
Предыдущие исследования показали, что большая часть незрелой вертлужной впадины физиологически разрешается в течение первых недель жизни, и что наклон вертлужной впадины, измеренный по углу α, достигает плато после 2–3 месяцев жизни. 10,40 Наши результаты согласуются с этими наблюдениями, а также демонстрируют, что созревание вертлужной впадины ускоряется, если лечение проводится в течение первых 6 недель жизни. Хотя состояние 5 младенцев, находящихся под активным наблюдением в этом исследовании, ухудшилось от рождения до 6-недельного возраста, быстрое улучшение наблюдалось после начала лечения.Интересно, что созревание вертлужной впадины не отличалось для двух групп к 12-месячному возрасту. Однако остаточная незрелость, измеренная с помощью ИИ, была продемонстрирована более чем у одной трети пациентов. 31
Наши результаты подтверждают наблюдения, сделанные Sampath et al. 41 в исследовании, в котором участвовали 35 младенцев со стабильными, но умеренно диспластическими тазобедренными суставами. У всех детей, кроме 2, улучшилось состояние без лечения, и ни один из них не потребовал хирургического вмешательства (последующее наблюдение не отмечалось). Wood et al. , 34, использовали рандомизированный план для изучения эффекта 6-недельного раннего лечения у 44 младенцев (29 девочек) с диспластическими, но стабильными бедрами, которые поступили в возрасте от 2 до 6 недель.Хотя покрытие головки бедренной кости, измеренное с помощью ультразвука, увеличилось в среднем с 32,8% до 54,3% в группе с шинированием в течение первых 3 месяцев по сравнению с 36,7% до 48,6% в группе без шинирования, различий в ИИ к 3 месяцам и не было. 2 года. Разумно полагать, что низкий охват головки бедренной кости 32% при стабильном бедре соответствует легкой дисплазии, оцениваемой по углу α от 43 ° до 50 °. 42 Ни в одном из двух исследований не сообщалось подробностей окончательных ИИ; исследователи сообщили только, что они были в пределах «нормального диапазона» для детского возраста.
Порог для начала или продолжения лечения в возрасте 6 недель или позже не был четко обоснован какими-либо установленными рисками поздней дисплазии или вывиха. Этот результат отражает низкий порог для лечения, который обычно считается более приемлемым в раннем младенчестве, несмотря на небольшой риск АВН, который обычно отмечается у 2% младенцев, получавших лечение после раннего направления. 28 Нашему исследованию не хватало возможностей для сравнения частоты осложнений между двумя группами. Кроме того, не было достаточной продолжительности наблюдения, чтобы прокомментировать риск АВН, который не наблюдался ни у одного младенца.С другой стороны, лечение, начатое после 2-месячного возраста, связано с более высокими показателями АВН, до 11% согласно недавнему метаанализу. 28 Известно, что абдукционная шина обездвиживает младенца, затрудняет ежедневный уход и, следовательно, может мешать отношениям между младенцами и их опекунами. 43 Интересен тот факт, что бдительное ожидание привело к более позднему лечению, а также к сокращению объема лечения, потенциально давая матери время для ухода за своими младенцами и налаживания грудного вскармливания.И наоборот, отсрочка лечения может ограничить рост подвижности ребенка. Мы не смогли оценить эти более качественные, но важные результаты в этом испытании. Однако при принятии решения о лечении следует принимать во внимание положительные и отрицательные эффекты лечения с разных точек зрения.
ВЫВОДЫ
Хотя универсальное лечение от рождения детей со стабильными, но умеренно диспластическими тазобедренными суставами может вызвать более быструю нормализацию, наблюдение и пересмотр лечения в возрасте 6 недель не привели к большему количеству аномалий тазобедренных суставов в возрасте 1 года.Учитывая сообщенную распространенность 1,3% для тазобедренных суставов с легкой дисплазией, но стабильные, стратегия активного наблюдения снизила бы общий уровень лечения на 0,6%. Наши результаты могут иметь важные последствия для семей, а также для расходов на здравоохранение.
Footnotes
- Адресная корреспонденция Карен Розендал, MD, PhD, Детская больница на Грейт-Ормонд-Стрит, Диагностическая радиология, Грейт-Ормонд-Стрит, Лондон, WC1N 3JH, Соединенное Королевство. Электронная почта: rosenk {at} gosh.nhs.uk
Эта пробная версия была зарегистрирована на www.Clinicaltrials.gov (идентификатор NCT00843258).
Раскрытие финансовой информации: Авторы указали, что у них нет финансовых отношений, имеющих отношение к этой статье, которые следует раскрывать.
Что известно по этой теме:
Недавние наблюдательные и небольшие рандомизированные исследования показали, что активное наблюдение за стабильными, но умеренно диспластическими тазобедренными суставами уместно у новорожденных; однако данных о точных радиологических результатах не хватает.
Что добавляет это исследование:
Мы сообщаем о долгосрочных результатах бдительного ожидания при легкой дисплазии тазобедренного сустава.
ССЫЛКИ
- ↵
Aronsson DD, Goldberg MJ, Kling TF Jr, Roy DR. Дисплазия развития тазобедренного сустава. Педиатрия. 1994; 94. : 201– 208
- ↵
Ле Дамани П. La Luxation congénitale de la hanche. Études d’anatomie compare d’anthropogenie normale et patologique, deductions therapeutique.Alcan, Paris 1912
- ↵
Ortolani M. Un segno noto e sua importanza per la diagnosi precoce di prelussazione congenita dell’anca. Педиатрия (Неаполь) .1937; 45 : 129– 136
- ↵
Маркс В.О. Новые наблюдения при врожденном вывихе бедра у новорожденного. J Bone Joint Surg.1938; 20. : 1095
- ↵
Палмен К. Предварительный вывих тазобедренного сустава. Диагностика и лечение новорожденных и диагностика врожденного вывиха тазобедренного сустава в Швеции в 1948–1960 гг.Acta Paediatr Suppl.1961; 50 : 1– 71
- ↵
Барлоу Т.Г. Ранняя диагностика и лечение врожденного вывиха бедра. Proc R Soc Med.1962; 56. : 804– 806
- ↵
Барлоу Т.Г. Врожденный вывих бедра. Медсестры зеркало акушерки J.1968; 126 (13): 25
Catford JC, Bennet GC, Wilkinson JA. Врожденный вывих бедра: возрастающая и все еще неконтролируемая инвалидность? Br Med J.1982; 285 (6354): 1527– 1530
- ↵
Чан А., Канди П.Дж., Фостер Б.К., Кин Р.Дж., Байрон-Скотт Р.Поздний диагноз врожденного вывиха бедра и наличие программы скрининга: популяционное исследование в Южной Австралии. Ланцет.1999; 354 (9189): 1514– 1517
- ↵
Burger BJ, Burger JD, Bos CF, Obermann WR, Rozing PM, Vandenbroucke JP. Неонатальный скрининг и раннее лечение врожденного вывиха или дисплазии бедра. Ланцет.1990; 336 : 1549– 1553
Митчелл Г.П. Проблемы ранней диагностики и лечения врожденного вывиха бедра.J Bone Joint Surg Br.1972; 54 : 4– 12
- ↵
Хиртонн Т., Джеймс У. Врожденный вывих бедра. Опыт ранней диагностики и лечения. J Bone Joint Surg Br. 1968; 50 : 542– 545
- ↵
Граф Р. Диагностика врожденного вывиха тазобедренного сустава методом комбинированного ультразвукового лечения. Хирургия травм арочного ортопеда.1980; 97 : 117– 133
- ↵
Grill F, Muller D. [Ergebnisse des Huftultraschallscreenings в Остеррайхе.][на немецком]. Ортопад.1997; 26 : 25– 32
- ↵
von Kries R, Ihme N, Oberle D, et al. Влияние ультразвукового обследования на частоту проведения первых оперативных вмешательств по поводу дисплазии тазобедренного сустава в Германии. Ланцет, 2003; 362 : 1883– 1887
- ↵
Brown J, Dezateux C, Karnon J, Parnaby A, Arthur R. Эффективность альтернативных вариантов политики для скрининга дисплазии тазобедренного сустава в Великобритании. Arch Dis Child.2003; 88 : 760– 766
Холен К.Дж., Тегнандер А., Бредланд Т. и др.Универсальное или селективное обследование бедра новорожденных с помощью УЗИ? Проспективное рандомизированное исследование 15 529 новорожденных. J Bone Joint Surg Br. 2002; 84 : 886– 890
Rosendahl K, Markestad T, Lie RT. Ультразвуковой скрининг дисплазии тазобедренного сустава у новорожденных: влияние на скорость лечения и распространенность поздних случаев. Педиатрия. 1994; 94. : 47– 52
Барончиани Д., Атти Дж., Андилоро Ф. и др. Скрининг дисплазии тазобедренного сустава: от теории к практике.Совместная группа DDH Project. Педиатрия.1997; 99 : E5
Riboni G, Bellini A, Serantoni S, Rognoni E, Bisanti L. Ультразвуковой скрининг дисплазии бедра. Педиатр Радиол.2003л; 33 : 475– 481
Орторе П., Фодор Дж., Сильверио Р., Милани С., Псеннер К. [Ecografia dell’anca neonatale: stato dell’arte e prospettive.]. Радиол Мед (Турин). 1996; 92 : 10– 15
- ↵
Rosendahl K, Toma P.Ультразвук в диагностике дисплазии тазобедренного сустава у новорожденных. Европейский подход. Обзор методов, точности и клинической валидности. Eur Radiol.2007; 17 : 1960– 1967
- ↵
Woolacott NF, Puhan MA, Steurer J, Kleijnen J. Ультрасонография в скрининге дисплазии тазобедренного сустава у новорожденных: систематический обзор. BMJ.2005; 330 : 1413
- ↵
Шипман С.А., Хельфанд М., Мойер В.А., Зевн Б.П. Скрининг дисплазии тазобедренного сустава: систематический обзор литературы для Целевой группы профилактических служб США.Педиатрия.2006; 117 : e557– e576
- ↵
Duppe H, Danielsson LG. Скрининг нестабильности новорожденных и вывиха бедра в связи с развитием. Обследование 132 601 живого новорожденного в период с 1956 по 1999 год. J Bone Joint Surg Br.2002; 84 : 878– 885
- ↵
Альтенхофен L, Allhoff PG, Niethard FU. [УЗИ тазобедренного сустава в рамках первичного опыта U3] [на немецком языке]. Z Orthop Ihre Grenzgeb.1998; 136 : 501– 507
- ↵
Kalamchi A, MacEwen GD.Аваскулярный некроз после лечения врожденного вывиха бедра. J Bone Joint Surg Am.1980; 62 : 876– 888
- ↵
Lehmann HP, Hinton R, Morello P, Santoli J. Дисплазия развития тазобедренного сустава. Практическое руководство: технический отчет. Комитет по улучшению качества и Подкомитет по дисплазии тазобедренного сустава. Педиатрия.2000; 105 : E57
- ↵
Rosendahl K, Markestad T, Lie RT. Ультразвук в ранней диагностике врожденного вывиха бедра: значение стабильности бедра по сравнению с морфологией вертлужной впадины.Педиатр Радиол.1992; 22 : 430– 433
- ↵
Rosendahl K, Aslaksen A, Lie RT, Markestad T. Надежность ультразвука в ранней диагностике дисплазии развития тазобедренного сустава. Педиатр Радиол.1995; 25 : 219– 224
- ↵
Тоннис Д., Брункен Д. Дифференциация нормального и патологического угла крыши вертлужной впадины в диагностике дисплазии тазобедренного сустава. Оценка 2294 углов крыши вертлужной впадины тазобедренных суставов у детей. Арка Orthop Unfallchir.64 : 197– 228, 1968
- ↵
Мохер Д., Шульц К.Ф., Альтман Д.Г.Заявление CONSORT: пересмотренные рекомендации по повышению качества отчетов рандомизированных исследований в параллельных группах. Ланцет, 2001; 357. : 1191– 1194
- ↵
Альтман Д.Г., Шульц К.Ф., Мохер Д. и др. Пересмотренное положение CONSORT для отчетности о рандомизированных испытаниях: объяснение и уточнение. Энн Интерн Мед., 2001; 134. : 663– 694
- ↵
Wood MK, Conboy V, Benson MK. Улучшает ли раннее лечение с помощью абдукционной шины развитие диспластических, но стабильных тазобедренных суставов новорожденных? J Pediatr Orthop.2000; 20 : 302– 305
- ↵
Bar-On E, Meyer S, Harari G, Porat S. Ультрасонография тазобедренного сустава при развивающейся дисплазии тазобедренного сустава. J Bone Surg Br.1998; 80 : 321– 324
- ↵
Holen KJ, Terjesen T, Tegnander A, Bredland T, Saether OD, Eik-Nes SH. Ультразвуковое обследование на дисплазию тазобедренного сустава у новорожденных. Дж. Педиатр Ортоп. 1994; 14. : 667– 673
- ↵
Roovers EA, Boere-Boonekamp MM, Geertsma TS, Zielhuis GA, Kerkhoff AH.Ультрасонографический скрининг дисплазии тазобедренного сустава у младенцев. Воспроизводимость оценок, сделанных рентгенологами. J Bone Joint Surg Br.2003; 85 : 726– 730
- ↵
Цигер М. Ультразвук тазобедренного сустава младенца. Часть 2. Срок действия метода. Педиатр Радиол.1986; 16 : 488– 492
- ↵
Andersson JE. Неонатальная нестабильность тазобедренного сустава: нормальные значения физиологических движений головки бедренной кости, определенные передне-динамическим ультразвуковым методом.Дж. Педиатр Ортоп. 1995; 15. : 736– 740
- ↵
Dunn PM, Evans RE, Thearle MJ, Griffiths HE, Witherow PJ. Врожденный вывих бедра: сравнение ранней и поздней диагностики и лечения. Arch Dis Child.1985; 60 : 407– 414
- ↵
Sampath JS, Deakin S, Paton RW. Шинирование при развивающейся дисплазии бедра: как низко мы можем опуститься? Журнал Педиатр Ортоп, 2003; 23. : 352– 355
- ↵
Falliner A, Schwinzer D, Hahne HJ, Hedderich J, Hassenpflug J.Сравнение ультразвуковых измерений тазобедренных суставов новорожденных с использованием методов Graf и Terjesen. J Bone Joint Surg Br.2006; 88 : 104– 106
- ↵
Gardner F, Dezateux C, Elbourne D, Gray A, King A, Quinn A. Исследование тазобедренного сустава: психосоциальные последствия для матерей использования ультразвука для лечения младенцев с дисплазией тазобедренного сустава в процессе развития. Arch Dis Child Fetal Neonatal Ed.2005; 90 : F17– F24
- Авторское право © 2010, Американская академия педиатрии.
Дисплазия тазобедренного сустава у детей: причины, симптомы и лечение
Выберите автора: Аарон Барбер, AT, ATC, PESAbbie Roth, MWC, Адам Остендорф, MD, Адриан Бейлис, PhD, CCC-SLP, Adrienne M.Flood, CPNP-AC Advanced Healthcare Provider Council, Aila Co, MDAlaina White, AT, ATCAlana Milton, MDAlecia Jayne, AuDAlessandra Gasior, DOAlexandra Funk, PharmD, DABATA, Александра Санкович, MDAlexis Klenke, RD, LDAAlice Bass, ATC Страус, MS, AT, ATCAmanda E. Graf, MDAmanda Smith, RN, BSN, CPNAmanda Sonk, LMTAmanda Whitaker, MDAmber Patterson, MDAmberle Prater, PhD, LPCCAmy Coleman, LISWAmy Dunn, MDAmy E. Valasek, MD, MScAmy Fanning, MDAmy E. DPTAmy Garee, CPNP-PCAmy Hahn, PhDAmy HessAmy Leber, PhDAmy LeRoy, CCLSAmy Moffett, CPNP-PCAmy Randall-McSorley, MMC, EdD CandidateAnastasia Fischer, MD, FACSMAndala PCAndrea Brun, CPNaPBoerger, MEd, CCC-SLPЭндрю АксельсонЭндрю Крогер, MD, MPHA Эндрю Швадерер, Анджела Абенайм, Анджела Биллингсли, LISW-SAnn Pakalnis, MD Анна Лиллис, MD, PhDAnnette Haban-BartzAnnie Drapeau, MDAnnie Temple, MS MDAri Rabkin, PhDAriana Hoet, PhDArleen Karczewski, Ashleigh Kussman, MDAshley Eckstein, Ashley Kroon Van Diest, Ashley M. Davidson, AT, ATC, MSAshley Minnick, MSAH, AT, ATCAshley General, FNPAshley Parikh, SAshley-Parkshley Common, FNPAshley-PCAshley-Parkshley-PCAshley-PCAshley-PCAshley-PCAshley-Parkshley Туйску, CTRS Асунсьон Мехиас, доктор медицины, PhDAurelia Wood, доктор медицины Бекки Корбитт, Р. Н. Белинда Миллс, доктор медицины Бенджамин Филдс, доктор медицинских наук, Бенджамин Копп, доктор медицинских наук MDBill Kulju, MS, ATBlake SkinnerBonnie Gourley, MSW, LSWBrad Childers, RRT, BSBrandi Cogdill, RN, BSN, CFRN, EMT-PBreanne L.Бауэрс, PT, DPT, CHT, CFST Брендан Бойл, MD, MPH Брайан Бо, MD Брайан К. Каспар, доктор философии Брайан Келлог, MD Бриана Кроу, PT, DPT, OCS ATR-PCагри Торунер, MDCaitlin TullyCaleb MosleyCallista DammannCami Winkelspecht, PhDCanice Crerand, PhDCara Inglis, PsyDCarl H.Backes, MDCarlo Di Lorenzo, MDCarol Baumhardt, L.MTCasey Cottrill, MD, BSNbassine, Rather-Nrimble Nrimble, MDC Литценбург, доктор философии Харае Киз, MSW, LISW-SC, Шарль Элмараги, доктор медицины Челси Достер, Б.С.Шерил Буп, MS, OTR / LCheryl G.Бакстер, CPNPШерил Гариепи, MDChet Kaczor, PharmD, MBAChris Smith, RNChristina Ching, MDChristina DayChristine Johnson, MA, CCC-SLPChristine Mansfield, PT, DPT, OCS, MDChristine PrusaChristopher Goettee, PTC, DPChristopher Goettee, PTC, DPC , OCS, NASM-PESCody Hostutler, PhDConnor McDanel, MSW, LSWCorey Rood, MDCourtney Bishop. PA-CC Кортни Холл, CPNP-PCCourtney Porter, RN, MSCurt Daniels, MD Синтия Холланд-Холл, MD, MPHDana Lenobel, FNPDana Noffsinger, CPNP-ACDane Снайдер, MD Дэниел Кури, MD Дэниел ДаДжуста, MD Дэниел Херц, Дэниэл Пеллифер, MDDaniel , PT, MHAD Дэвид Аксельсон, MD Дэвид Стукус, MD Дин Ли, MD, PhD Дебби Терри, NP Дебора Хилл, LSW, Дебора Зеркле, LMTУильямс, доктор медицины, магистр здравоохранения, FAAP, дипломированный специалистDonna TeachDoug Wolf, Дуглас Маклафлин, MDDrew Duerson, MD Эдвард Оберл, MD, RhMSUS, Эдвард Шеперд, MDEileen Chaves, PhDElise Berlan, MDElise Dawkins, Elizabeth A. Cannon, LPCC, Элизабет, Элизабет, LPCC, Элизабет, Элизабет, Элизабет MT-BCE: Эмили А. Стюарт, доктор медицинских наук, Эмили Декер, доктор медицинских наук, Эмили Гетчман, Эмма Высоцки, PharmD, RDNEric Butter, PhDEric Leighton, AT, ATCEric Sribnick, MD, PhDErica Domrose, RD, LDEricca L.Ed., CSCSErin Shann, BSN, RNErin TebbenFarah W. Brink, MDGail Bagwell, DNP, APRN, CNSGail Swisher, ATGarey Noritz, MDGary A. Smith, MD, DrPHGeri Hewitt, MDGina Hounam, PhDGina McDowellGina Minotregory D. , MDGriffin Stout, MDGuliz Erdem, MDHailey Blosser, MA, CCC-SLPHeather Battles, MDHeather Clark, Heather Yardley, PhD, Генри Спиллер, Херман Хандли, MS, AT, ATC, CSCSHiren Patel, MDHoma Amini, DDS, Wicks, MPH MDIhuoma Eneli, MDIlana Moss, PhDIlene Crabtree, PTIrene Michael, MDIrina Buhimschi, MDIvor Hill, MDJacqueline Wynn, PhD, BCBA-DJacquelyn Doxie King, PhDJaime-Dawn Twanow, MDJames Murakami, MDJames Poppuda AbelJanelle Huefner, MA, CCC-SLP, Janice Townsend, DDS, MSJared SylvesterJaysson EicholtzJean Hruschak, MA, CCC / SLP, Джефф Сидс, CSCS, Джеффри Аулетта, MD Джеффри Беннетт, MD, PhD, Джеффри Аулетта, MD Джеффри Беннетт, MD, PhD, Джеффри, Джен, Джен, Джен, Джен, Джен, Джон, Джен, Джен, Джон, Джен, Джон, Дженни Дженнифер Борда, PT, DPTJennifer HofherrJennifer LockerJennifer Reese, PsyDJennifer Smith, MS, RD, CSP, LD, LMTJenny Worthington, PT, DPTJerry R.Mendell, MD Джессалин Майер, MSOT, OTR / L, Джессика Бейли, PsyD, Jessica Bogacik, MS, MT-BC, Джессика Боуман, MD, Джессика Брок, Джессика Буллок, MA / CCC-SLP, Джессика Бушманн, RD, Джессика Шерр, PhD, Джим О’Ши, Фрейзер, О. -SJohn Ackerman, PhD John Caballero, PT, DPT, CSCSJohn Kovalchin, MD Джонатан Д. Теккерей, MD Джонатан Финлей, MB, ChB, FRCPJonathan M. Grischkan, MD Джонатан Наполитано, MD Джошуа Уотсон, MDJulee, RT , OTR / LJulie ApthorpeJulie Leonard, MD, MPHJulie Racine, PhD, Julie Samora, MD Джастин Индик, MD, PhD, Кэди Лейси, Кейли Хейг, MA, MT-BC, Кейли Матесик, Камила Тваймон, LPCC-SKara Malone, MDKara Miller, Allen .Meeks, OTKari Dubro, MS, RD, LD, CWWSKari Phang, MDKarla Vaz, MDKaryn L. Kassis, MD, MPHKatherine Deans, MDKatherine McCracken, MDKathleen (Katie) RoushKathryn Blocher, CPNP-PCKathryn J. , MSKatie Thomas, APRKatrina Hall, MA, CCLSKatrina Ruege, LPCC-SKatya Harfmann, MD Кайла Зимпфер, PCCKelley SwopeKelli Dilver, PT, DPTKelly AbramsKelly BooneKelly HustonKelly J. Kelleher, MDKelly McNally N.IS, PhD Таннер, доктор философии, OTR / L, BCPKelly Wesolowski, PsyDKent Williams, MDKevin Bosse, PhDKevin Klingele, MDKim Bjorklund, MDKim Hammersmith, DDS, MPH, MSKimberly Bates, MDKimberly Sisto, PT, DPT, SCSKimberly, PT, DPT, SCSKimberly Jatana, MD, FAAP Криста Победитель, AuD, CCC-AKristen Armbrust, LISW-SKristen Cannon, MD Кристен Мартин, OTR / LKristi Roberts, MS MPHКристина Бут, MSN, CFNPKristina Reber, MD Кайл Дэвис, Lance Governale, BSLara McKenzie, MDLara McKenzie, MDLara McKenzie, MD Лаура Даттнер, Лорел Бивер, LPC, Лорен Дуринка, AuDLa Урен Гарбач, доктор философии Лорен Джастис, OTR / L, MOT Лаурен Мадхун, MS, CCC-SLPLauryn RozumLee Hlad, DPMLeena Nahata, MD Лелия Эмери, MT-BCLeslie Appiah, MDLinda Stoverock, DNP, RN NEA-BCLindsay Pietrus, Lindsay Pietrus ГолденЛиза М.Хамфри, MD Логан Бланкемейер, MA, CCC-SLPLori Grisez PT, DPTLorraine Kelley-QuonLouis Bezold, MDLourdes Hill, LPCC-S, Люк Типпл, MS, CSCSLynda Wolfe, PhDLyndsey MillerLynn Rosenthal, Линн Рюсс, MDMagC Камбодж, доктор медицины Марк Левитт, доктор медицины Марк П. Михальский, доктор медицины Марсель Дж. Казавант, доктор медицины Марси Джонсон, LISW-SMarco Corridore, доктор медицины Маргарет Басси, OTR / LMaria Haghnazari, Мария Вег, MSN, RN, CPN, Марисса Кондон, BSN, Э. MS RT R (MR), физик ABMPМарни Вагнер, MDMary Ann Abrams, MD, MPH Мэри Фристад, PhD, ABPPMary Kay SharrettMary Shull, MDMatthew Washam, MD, MPHMeagan Horn, MAMegan Brundrett, MDМеган Доминик, OTR / LMeganets, OTR / LMeganets .Эд Меган Касс, PT, DP TM Меган Фишер, BSN, RN Meika Eby, MD Мелани Флуеллен, LPCC Мелани Люкен, LISW-SMelissa McMillen, CTRS, Мелисса Винтерхальтер, MDMeredith Merz Lind, MDMichael Flores, PTMichael T. Brady TM, MDMichael Flores, PhDMichael T. Brady, MD PhDMonica Ardura, DOMonica EllisMonique Goldschmidt, MDMotao Zhu, MD, MS, PhDancy AuerNancy Cunningham, PsyDNaomi Kertesz, MDNatalie Powell, LPCC-S, LICDC-CS Натали Роуз, BSN, RN, Национальная больница для детей Behavation, Детская больница, Национальная детская больница MD, MPH Нехал Парих, DO, MSNichole Mayer, OTR / L, MOTNicole Caldwell, MDNicole Dempster, PhDNicole Parente, LSWNicole Powell, PsyD, BCBA-DNkeiruka Orajiaka, MBBSOliver Adunka, MD, FACSOlivia Thomas, FACOlivia Thomas, MDO , CPNP-PCOula KhouryPaige должным образом, CTRSParker Huston, PhDPatrick C.Уолц, доктор медицины Патрик Куин, BSN, RNPedro Weisleder, MDPeter Minneci, MDPeter White, PhDPreeti Jaggi, MDRachael Morocco-Zanotti, DORachel D’Amico, MDRachel Schrader, MDRachel D’Amico, MDRachel Schrader, CPNP-PCRachel Tyson, LSWRajan Thakkara Льюис, AuD, CCC-AR, Эгги Эш-младший, Рено Равиндран, MD Ричард Киршнер, MD Ричард Вуд, MD Роберт А. Ковач, MD, Ph.D. Рошель Кроуз, CTRS Рохан Генри, MD, MS , ATCСаманта Боддапати, доктор философии Саманта Мэлоун, Сэмми Лебедь, Сандра К.Ким, врач Сара Бентли, MT-BC Сара Брейдиган, MS, AT, ATC Сара Н. Смит, MSN, APRN Сара О’Рурк, MOT, OTR / L, клинический руководитель Сара А. Денни, MD Сара Клайн, CRA, RT (R) Сара Дрисбах, CPN, APN, Сара Гринберг, Сара Хасти, BSN, RNC-NIC, Сара Кейм, доктор медицинских наук, Сара Майерс, Сара О’Брайен, доктор медицинских наук, Сара Саксбе, Сара Шмидт, LISW-SS, Сара Скотт, Сара Трейси, Сара Верли, доктор медицинских наук, доктор медицинских наук, доктор медицинских наук, Скотт, Скотт, доктор медицинских наук, Скотт, Великобритания , MDSean EingSean Rose, MDSeth Alpert, MDShana Moore, MA, CCC-AS, Shannon Reinhart, LISW-SShari UncapherShann Wrona, DNP, PNP, PMHSS Shawn Pitcher, BS, RD, USAWShawNaye Scott-MillerSheila LeeN, MDRStacyonites, MSR AC / PC, CPONStefanie Bester, MDStefanie Hirota, OTR / LStephanie Burkhardt, MPH, CCRCStephanie CannonStephanie Santoro, MDStephanie Vyrostek BSN, RNStephen Hersey, MDSteve Allen, MDSteven C.Матсон, доктор медицины Стивен Чичора, доктор медицины Стивен Кафф, Суэллен Шарп, OTR / L, MOT Сьюзан Колас, доктор медицины Сьюзан Крири, доктор медицинских наук , ДОТомас Сэвидж, Тиаша Летостак, доктор философии, Тиффани Райан, BCBA, Тим Робинсон, Тимоти Крайп, доктор медицины, доктор медицинских наук, Трейси Л. Сиск, доктор медицинских наук, BSN, MHATracie Rohal, доктор медицинских наук, CDETracy Mehan, MATravis Gallagher, ATTrevor Miller, Тианна Снидерсата, FA Джаянти, доктор медицины Виду Гарг, доктор медицины Видья Раман, доктор медицинских наук.Гаррет Хант, доктор медицинских наук Уолтер Самора, доктор медицинских наук Уоррен Д. Ло, доктор медицинских наук Венди Андерсон, доктор медицинских наук Венди Кливленд, Массачусетс, LPCC-SW, Хитни Маккормик, CTRS, Уитни Рэглин Биньял, доктор медицинских наук, Уильям Коттон, доктор медицинских наук Уильям Дж. Барсон, доктор медицинских наук Уильям Рэй, доктор медицинских наук, Уильям Рэй, доктор медицинских наук, Уильям 910
. Если ребенок начинает ходить на
диспластичных суставах, то возможность
их правильного доразвития прекращается.
«Коварство» дисплазии заключается в том,
что родители ребенка до определенного
времени не замечают каких-либо отклонений. Однако неполноценные суставы
как «бомба замедленного действия»
могут проявить себя в любом возрасте. Так, в возрасте пяти-семи лет у ряда
детей ДТС может способствовать возникновению сосудистых нарушений в
головке бедра — так называемой болезни
Пертеса — с исходом в некроз, разрушением головки бедра, болями, хромотой и инвалидностью. В более старшем
возрасте, при физических нагрузках,
занятиях спортом, после службы в армии, у молодых мам после родов и пр.,
также может наступить декомпенсация
в больном суставе. В этих случаях диагностируется диспластический коксартроз – хроническое заболевание тазобедренного сустава, причиной которого
является нелеченое или неправильно
леченое детское состояние.
Если ребенок начинает ходить на
диспластичных суставах, то возможность
их правильного доразвития прекращается.
«Коварство» дисплазии заключается в том,
что родители ребенка до определенного
времени не замечают каких-либо отклонений. Однако неполноценные суставы
как «бомба замедленного действия»
могут проявить себя в любом возрасте. Так, в возрасте пяти-семи лет у ряда
детей ДТС может способствовать возникновению сосудистых нарушений в
головке бедра — так называемой болезни
Пертеса — с исходом в некроз, разрушением головки бедра, болями, хромотой и инвалидностью. В более старшем
возрасте, при физических нагрузках,
занятиях спортом, после службы в армии, у молодых мам после родов и пр.,
также может наступить декомпенсация
в больном суставе. В этих случаях диагностируется диспластический коксартроз – хроническое заболевание тазобедренного сустава, причиной которого
является нелеченое или неправильно
леченое детское состояние. Считается, что причиной возникновения дисплазии является целый комплекс
факторов. Значительную роль играет
наследственность. Так, ДТС в 80% случаев встречается у девочек, а в 60% — с левой стороны. ДТС выявляется в 10 раз чаще
у детей, родившихся при тазовом предлежании плода и при первых родах. Часто дисплазия выявляется при медикаментозной
коррекции беременности и беременности,
осложненной токсикозом. Замечена связь
заболеваемости с экологическим неблагополучием, а также с традицией тугого пеленания выпрямленных ножек ребенка.
Одним из признаков дисплазии считается
асимметрия бедренных и ягодичных складок.
Действительно, этот признак может встречаться при выраженной степени заболевания – подвывихе или вывихе. Однако часто
асимметрия встречается и у здоровых детей
как особенность взаимного расположения
жировых складок.
Другой клинический признак ДТС – «щелчок» в суставе. Причина его – «выскальзывание» головки бедра из суставной впадины
при сведении бедер ребенка и вправление
головки на место при разведении ножек.
Считается, что причиной возникновения дисплазии является целый комплекс
факторов. Значительную роль играет
наследственность. Так, ДТС в 80% случаев встречается у девочек, а в 60% — с левой стороны. ДТС выявляется в 10 раз чаще
у детей, родившихся при тазовом предлежании плода и при первых родах. Часто дисплазия выявляется при медикаментозной
коррекции беременности и беременности,
осложненной токсикозом. Замечена связь
заболеваемости с экологическим неблагополучием, а также с традицией тугого пеленания выпрямленных ножек ребенка.
Одним из признаков дисплазии считается
асимметрия бедренных и ягодичных складок.
Действительно, этот признак может встречаться при выраженной степени заболевания – подвывихе или вывихе. Однако часто
асимметрия встречается и у здоровых детей
как особенность взаимного расположения
жировых складок.
Другой клинический признак ДТС – «щелчок» в суставе. Причина его – «выскальзывание» головки бедра из суставной впадины
при сведении бедер ребенка и вправление
головки на место при разведении ножек.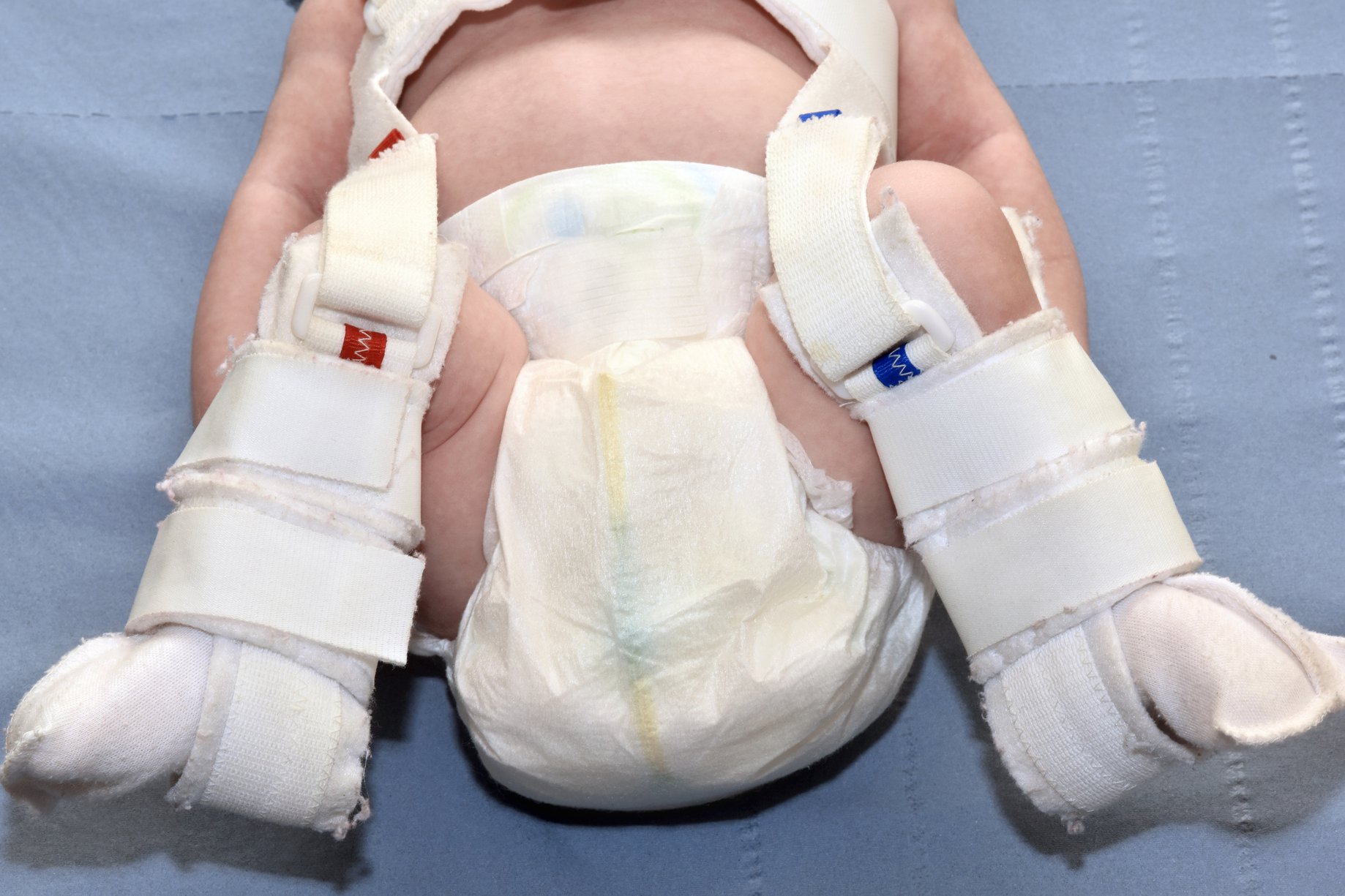 Однако ощущаемый симптом «щелчка» может и не иметь отношения к тазобедренному
суставу или же возникать по другой причине, например, при выраженной мышечной
гипотонии. Кроме того, на втором месяце
жизни ребенка этот симптом, как правило,
исчезает.
В этом случае ведущим становится признак ограничения разведения бедер. Диспластичный сустав является источником беспокойства ребенка, особенно при наличии
подвывиха, при этом рефлекторно, чтобы
ограничить движения в суставе и устранить
боль, усиливается тонус ягодичных мышц.
Однако ограничение разведения бедер также не всегда связано с дисплазией, а например, имеется и при мышечном гипертонусе
неврологического характера. Кроме того, в
возрасте 5-6 мес разведение ножек в норме
несколько уменьшается.
На прием к ортопеду желательно идти с
результатами так называемого скрининг-УЗИ,
включающего обследование тазобедренных
суставов. Сейчас в поликлиниках г. Казани
эта процедура стала обязательной у детей
первых 3 мес. Однако, к сожалению, не все
родители выполняют ее, а где-то она все еще
недоступна. Результаты УЗИ – своеобразный «совещательный голос» при клиническом осмотре. Но, как бы то ни было, клинические данные рассматриваются как более
значимые. К сожалению, УЗИ тазобедренных суставов по ряду причин (субъективизм
обследования, беспокойство ребенка и др.)
не является абсолютно достоверным методом исследования.
Объективным методом диагностики дисплазии является рентгенография тазобедренных суставов. Однако выполнять ее можно
только с 3 мес., по мере достижения организма ребенка определенной «зрелости». Также
в момент рентгенографии необходимо следить за правильностью укладки ребенка – положением таза и ножек. Грамотный ортопед
перед назначением на рентген обязательно
обратит на это внимание родителей.
В тех случаях, когда ребенку 1-2 мес., но
имеются четкие клинические признаки дисплазии, лечение назначают сразу, а рентгенографию откладывают до 3-4 мес. В сомнительных случаях в этом же возрасте
назначается повторное УЗИ или же профилактическое лечение с повторным УЗИ или
рентгенографией в 3 мес.
Однако ощущаемый симптом «щелчка» может и не иметь отношения к тазобедренному
суставу или же возникать по другой причине, например, при выраженной мышечной
гипотонии. Кроме того, на втором месяце
жизни ребенка этот симптом, как правило,
исчезает.
В этом случае ведущим становится признак ограничения разведения бедер. Диспластичный сустав является источником беспокойства ребенка, особенно при наличии
подвывиха, при этом рефлекторно, чтобы
ограничить движения в суставе и устранить
боль, усиливается тонус ягодичных мышц.
Однако ограничение разведения бедер также не всегда связано с дисплазией, а например, имеется и при мышечном гипертонусе
неврологического характера. Кроме того, в
возрасте 5-6 мес разведение ножек в норме
несколько уменьшается.
На прием к ортопеду желательно идти с
результатами так называемого скрининг-УЗИ,
включающего обследование тазобедренных
суставов. Сейчас в поликлиниках г. Казани
эта процедура стала обязательной у детей
первых 3 мес. Однако, к сожалению, не все
родители выполняют ее, а где-то она все еще
недоступна. Результаты УЗИ – своеобразный «совещательный голос» при клиническом осмотре. Но, как бы то ни было, клинические данные рассматриваются как более
значимые. К сожалению, УЗИ тазобедренных суставов по ряду причин (субъективизм
обследования, беспокойство ребенка и др.)
не является абсолютно достоверным методом исследования.
Объективным методом диагностики дисплазии является рентгенография тазобедренных суставов. Однако выполнять ее можно
только с 3 мес., по мере достижения организма ребенка определенной «зрелости». Также
в момент рентгенографии необходимо следить за правильностью укладки ребенка – положением таза и ножек. Грамотный ортопед
перед назначением на рентген обязательно
обратит на это внимание родителей.
В тех случаях, когда ребенку 1-2 мес., но
имеются четкие клинические признаки дисплазии, лечение назначают сразу, а рентгенографию откладывают до 3-4 мес. В сомнительных случаях в этом же возрасте
назначается повторное УЗИ или же профилактическое лечение с повторным УЗИ или
рентгенографией в 3 мес.