Гемолитическая болезнь новорожденных по группе крови: лечение, последствия
 Если плод наследует группу крови отца, и она не совпадает с группой крови матери, происходит иммунологическое противоречие. Чаще всего это может произойти, когда у беременной 1-я группа, а у ребенка 2-я или 3-я, хотя бывают и другие сочетания.
Если плод наследует группу крови отца, и она не совпадает с группой крови матери, происходит иммунологическое противоречие. Чаще всего это может произойти, когда у беременной 1-я группа, а у ребенка 2-я или 3-я, хотя бывают и другие сочетания.
Гемолитическую болезнь выявляют у пол процента новорожденных детей. В группе риска находятся женщины:
- прошедшим переливание крови;
- если были выкидыши и аборты;
- если их дети больны гемолитической болезнью или они отстают в психическом развитии.
Это явление не так страшно для плода и матери как резус-конфликт, но тоже может нанести проблемы здоровью. При попадании даже малого количества крови плода в организм матери ее организм начинает ее воспринимать, как инородное тело, и атакует ее, вырабатывая антитела. Эти антитела способны вырабатываться с самого начала беременности, а могут проявиться только во время родов, через плаценту проникая к ребенку. Чем раньше эти антитела начнут попадать к ребенку, тем тяжелее малыш будет болеть. Когда антитела попали через плаценту к малышу, то у ребенка будет врожденная форма болезни, которая проявляется в виде мацерированного плода.
Читайте также: Какие симптомы имеет гемолитическая анемия и лечение
Разрушение антителами эритроцитов приводит к анемии у младенца, отечности и желтухе. Последствия высокого билирубина у новорожденного очень серьезные. Он поражает клетки печени, сердце, мышцы, влияет на нервную систему, поражая головной мозг. Если не лечить, то в результате у ребенка будут такие симптомы:
- сильная слабость;
- отказ от еды и частое срыгивание;
- появляются тонические судороги;
- рвота;
- закатывание глаз;
- изменение в дыхании;
- нарушение рефлексов.
Во время развития болезни в детском организме происходят значительные изменения. Поврежденные эритроциты задерживаются в клетках селезенки и печени. От этого не вырабатываются печеночные ферменты, которые выводят вредные токсины. Болезнь имеет несколько форм: врожденную и постнатальную. Она может быть легкая, средняя и тяжелая, протекает в острой форме и хронической.
 Гемолитическая болезнь новорожденных, когда есть конфликт, по группе крови проявляется определенными признаками. Среди них выделяют:
Гемолитическая болезнь новорожденных, когда есть конфликт, по группе крови проявляется определенными признаками. Среди них выделяют:
- смерть плода в середине беременности;
- проблемы с внутриутробным развитием;
- рождение ребенка с оттеком;
- раннее появление тяжелой формы желтухи и анемии.
Можно ли диагностировать ГБН? Данную патологию выявляют во время анализа крови, который показывает наличие антител. Если анализ покажет наличие патологии, беременную ставят на учет и наблюдают.
Чтобы исключить риск рождения малыша с признаками данной болезни, при диагностике анализируют у беременной:
- состояние здоровья и наличие всех хронических заболеваний;
- определяют совместимость резусов отца и малыша;
- смотрят, как протекала прошлая беременность;
- записывают, переливали ли будущей маме кровь.
А также учитывают информацию о выкидышах, рождениях мертвых или неполноценных в развитии детей.
Хочется успокоить, что наличие антител не всегда угрожает плоду. Есть много ситуаций, когда есть конфликт, а беременность протекает нормально, ребенок рождается здоровым. Как лечится гемолитическая болезнь новорожденных по группе крови? Наша медицина с этой проблемой справиться пока не может. Однако она направлена на то, чтобы предотвратить опасность заболевания и не дать развиться осложнениям. Лечение данной болезни зависит от степени ее протекания и симптомов. Как только у беременной обнаруживаются 
- внутриматочное переливание крови, и при необходимости повторяют такую процедуру каждые 14 дней;
- за месяц до окончания срока беременности вызывают роды или проводят экстренное кесарево;
- снижают билирубин у плода с помощью фенобарбитала, который назначают беременной;
- делают специальные прививки иммуноглобулина.
Если проблема возникает во время родов, то обязательно берут анализ и при необходимости сразу кладут младенца под специальную синюю лампу для уменьшения билирубина. Когда билирубин повышается очень быстро, необходимо переливание крови.
Лечение у новорожденных гемолитической болезни заключается в срочной очистке детского организма от антител и токсинов, которые вызывают реакцию. Кроме этого, необходима поддержка печени и почек. Отзывы многих мам, которые столкнулись с данной проблемой, подтверждают то, что эту болезнь нужно обязательно лечить, чтобы не получить серьезные осложнения.
Современная медицина и правильно поставленный диагноз с четким лечением позволяют избежать последствий этой болезни. Существует много случаев, когда болезнь лечится благополучно.
Гемолитическая болезнь новорожденных по группе крови – насколько она опасна?
Желтуха у новорожденных – явление нередкое. В зависимости от обстоятельств она может быть нормальным состоянием или патологией. В первом случае желтуху называют физиологической, она проходит через некоторое время сама.
Патологическая желтуха требует незамедлительного лечения, поскольку может быть следствием серьезного заболевания: гемолитической болезни плода и новорожденных (ГБН), которая в системе международной классификации болезней 10 пересмотра (МКБ-10) проходит под кодом Р55.
Кроме желтухи, ГБН может проходить в других формах.
Что она собой представляет?
ГБН – патология, которая сопровождается усиленной гибелью эритроцитов и образованием высокой концентрации непрямого (неконъюгированного) билирубина.
 Оборот билирубина в теле человека
Оборот билирубина в теле человекаКаковы причины ГНБ
Гемолитическая болезнь возникает по АВО-системе и резус-системе.
 Система АВО
Система АВОСистема АБО
Согласно системе АБО, у людей 4 группы крови, которые определяются наличием или отсутствием антигенов А и Б на эритроцитах и антител α и β в плазме крови. Иммунная система синтезирует антитела в плазме против тех антигенов, которых нет на эритроцитах. Если на эритроцитах находятся антигены А, то в плазме будут антитела β.
Одноименные антигены и антитела не могут присутствовать в крови одного и того же человека, поскольку они вступают в реакцию друг с другом, и эритроциты погибают.
Возможны всего четыре сочетания антигенов и антител.
- Когда на эритроцитах нет вообще антигенов, в плазме будут антитела α и β. Это кровь 1 группы или 0 (I).
- Комбинация А и β дает 2 группу – А (II).
- При сочетании В и α получается 3 группа – В (III).
- Если на эритроцитах присутствуют оба антигена, в плазме антитела отсутствуют. Данная комбинация говорит о 4 группе – AB (IV).
 Резус-фактор
Резус-факторРезус-система
Резус-фактор определяется по присутствию или отсутствию на эритроцитах антигена Д. Люди, у которых этот антиген имеется, являются резус-положительными (Rh+). Люди без него – резус-отрицательные (Rh-).
Патогенез по АВО
Долгое время считалось, что гемолитическая болезнь новорожденного возникает по резус-фактору.
Однако потом вывили, что гемолитическая болезнь новорожденных по группе крови встречается не так уж редко. Причем ГБН по АВО системе может наступить при первой беременности. Выяснилось, что гемолитическая болезнь новорожденных по группе крови иметь последствия может куда более тяжелые, чем предполагалось ранее.
Как развивается конфликт крови, а вслед за ним ГБН? С момента зачатия создается сложная система «мать – плацента – ребенок». Через плаценту идет все физиологическое общение матери и ребенка при беременности.
Благодаря плаценте кровь матери и ребенка никогда не смешивается. Если же плацентарный барьер по тем или иным причинам не соответствует норме, в кровь матери могут проникнуть клетки из кровотока плода и возникнуть конфликт по причине несовместимости с развитием гемолитической болезни.
При родах плацента в силу естественных причин разрушается, и происходит смешение двух кровей с возможностью конфликта. Он никогда не возникает при 4 группе крови у матери, поскольку в ее плазме нет антител α иβ.
Конфликт весьма вероятен, когда мать имеет 1 группу, а ребенок – одну из других групп. Чаще всего можно наблюдать конфликты со второй и третьей группой, потому что людей с четвертой группой крови мало.
Дело в том, что женщина с 1 группой обладает обоими видами антител. Конфликт не происходит, только когда ребенок тоже обладает 1 группой крови без антигенов. При попадании в кровь младенца материнские антитела атакуют его эритроциты. В итоге они разрушаются, выделяя непрямой билирубин.
По такому же механизму конфликт проходит при других сочетаниях (см. таблицу).
| мать | ребенок |
| A(II) | B(III) |
| A(II) | AB(IV) |
| B(III) | A(II) |
| B(III) | AB(IV) |
Из-за высокого риска развития гемолитической болезни беременные женщины с нулевой группой берутся на особый контроль. Ранее им даже запрещалось несколько дней после родов кормить грудью новорожденного. Сегодня запрет снят, поскольку считается, что антитела перерабатываются в желудке малыша.
Дополнительные факторы риска развития ГНБ.
- Роды имеют затяжной характер.
- Женщина проходила через процедуру переливания крови.
- Были аборты или выкидыши.
- Женщина рожает не в первый раз.
- Рожденные ею дети имели те или иные проблемы со здоровьем.
В каких формах развивается ГНБ
ГБН у новорожденных имеет 3 формы.
 Желтуха у новорожденного
Желтуха у новорожденногоСамая распространенная форма ГБН
К ней относится гемолитическая желтуха у новорожденных по группе крови и резус-фактору. Она регистрируется в 88% появления ГНБ. Гемолитическая болезнь при резус-конфликте в желтушной форме проявляется непосредственно после рождения, при конфликте по системе АВО – на второй-третий день.
Симптомы
- Наиболее характерный признак – кожа и склеры младенца желтеют.
- Размеры печени и селезенки увеличиваются.
- Анализы показывают уменьшение концентрации гемоглобина и повышение билирубина, который и дает желтизну.
- Интоксикация билирубином приводит к изменениям в поведении малыша. Он становится вялым, у него падает мышечный тонус, наблюдается длительная зевота, судорожный синдром.
К концу первой недели появляются первые симптомы застоя желчи:
- бесцветный кал;
- темная моча;
- зеленоватый оттенок кожных покровов;
- повышение в крови конъюгированного или прямого билирубина (непрямой билирубин, переработанный печенью).
Чем опасна желтуха новорожденных
Нарастание концентрации непрямого билирубина представляет реальную угрозу для здоровья и жизни новорожденного, поскольку этот вид билирубина токсичен. При достижении определенного критичного уровня билирубин преодолевает гематоэнцефалический барьер между кровью и нервной тканью. Этот барьер защищает мозг от проникновения в него всего того, что там не должно быть, в том числе клеток иммунной системы. Для доношенного ребенка критичным является содержание непрямого билирубина – 340 мкмоль/л. Для недоношенного ребенка достаточно 200 мкмоль/л.
Попадая в мозг, непрямой билирубин повреждает подкорковые ядра. Развивается ядерная желтуха – самое опасное осложнение при желтушном течении ГБН. Младенец может не выжить или приобрести тяжелые последствия для здоровья (церебральный паралич, глухота).
Чтобы несколько успокоить родителей, стоит сказать, ядерная желтуха развивается не всегда при превышении уровня в 340 мкмоль/л.
- При данной концентрации она начинается только у каждого десятого больного ребенка.
- При концентрации 430 мкмоль/л заболевает каждый третий.
- Содержание сверх 520 мкмоль/ приводит к ядерной желтухе в 70% случаев.
Однако зарегистрированы эпизоды, когда она не развивалась и при 650 мкмоль/л. Научного объяснения этот факт пока не имеет.
 Отечная форма ГБН
Отечная форма ГБНСамая редкая форма ГБН
Реже всего встречается отечная ее форма (около 2%). Она имеет самые тяжелые последствия. Другое название – внутриутробная водянка. Гемолитическая болезнь этой формы начинается во время беременности. Плод может погибнуть в утробе, родиться мертвым. При рождении живым ребенок редко проживает более двух дней.
Симптомы
- Наблюдается значительная отечность подкожной клетчатки.
- Излишнее количество жидкости содержится в плевральной, брюшной и других полостях.
- Цвет кожи очень бледный, иногда с желтоватым оттенком.
- Размеры селезенки и печени сильно увеличены.
- У ребенка характерное лунообразное лицо.
- При анализе крови обнаруживается малое количество эритроцитов и гемоглобина, излишек лейкоцитов и незрелых эритроцитов.
Самая легкая форма ГБН
Таковой является анемичная форма (10%). Впрочем, эта легкость имеет относительный характер. Она легкая по отношению к двум другим формам ГБН. Иногда может развиться в тяжелую анемию.
Симптомы
- Кожа новорожденного имеет бледный цвет, но не всегда.
- Селезенка и печень увеличены, но меньше, чем при двух предыдущих формах.
- Общее состояние ребенка неплохое, только опытный врач может заподозрить неладное.
- В анализе крови фиксируется небольшое превышение нормы непрямого билирубина.
Тяжелая анемия может развиться через две-три недели при отсутствии лечения.
Диагностика ГБН
Диагностика комплексная. Включает в себя внешние признаки и данные, полученные в результате анализов крови. ГБН можно уверенно определить, когда:
- концентрация гемоглобина ниже 150 г/л;
- билирубин выше 300 мкмоль/л;
- идет прирост билирубина со скоростью больше 10 мкмоль/л в час;
- уменьшается численность зрелых эритроцитов, но растет количество их незрелых форм;
- проба Кумбса (исследование неполных антител) положительна.
Лечение ГБН
Методика лечения определяется тяжестью заболевания.
 Иногда без переливания крови не обойтись
Иногда без переливания крови не обойтисьТяжелая форма
Данные анализов важны для обоснования заменного переливания крови, которое применяется при тяжелом течении ГБН. Переливание действенно, потому что позволяет быстро снизить концентрацию токсичного билирубина и численность материнских антител. С другой стороны, оно таит в себе некоторые риски. Количество смертельных исходов при заменном переливании колеблется в диапазоне 1-5%.
При ГБН, вызванной несовместимостью по АВО системе, используют состав, в который входят эритроцитарная масса первой группы (не содержит антигенов), плазма четвертой группы (не имеет антител) либо кровь той же самой группы.
Объем переливаемой крови определяется в зависимости от массы младенца. Исходная величина 180-200 мл/ кг. За одно переливание заменяется 90-95% крови.
Для очищения крови от токсинов используется гемосорбция, когда кровь пропускается через устройство с сорбентами.
Еще один метод очистки крови – плазмаферез. Кровь берется из вены, клеточная масса отделяется от плазмы, разбавляется специальными растворами и возвращается обратно в вену.
Помимо переливания и очистки крови, в тяжелых ситуациях назначаются глюкокортикоиды.
Легкая форма
При легкой форме ГНБ или после успешного результата проведенной терапии тяжелого состояния ребенка используется медикаментозное лечение.
- Обязательно применяется внутривенное вливание глюкозы и белков.
- В курс лечения входят активаторы печеночных ферментов.
- Повышается работоспособность печени за счет витаминов группы В, С и Е, кокарбоксилазы.
- При застое желчи, вызванной ее сгущением, назначают желчегонные препараты.
 Синий цвет окисляет непрямой билирубин
Синий цвет окисляет непрямой билирубинПереливание, очистка крови и медикаментозное лечение дополняются фототерапией. Ребенка помещают в специальную камеру, оборудованную флуоресцентными лампами. Под воздействием синего или белого света происходит окисление непрямого билирубина в коже новорожденного. Продукты распада выводятся из организма младенца естественным путем.
Прогноз
При вовремя начатой и адекватной терапии лечение желтушной и анемичной форм проходит успешно. После перенесенной ГБН может наблюдаться неадекватная реакция на профилактические прививки.
Дополнительную информацию о ГБН можно получить из видео:
Больше о желтухе новорожденных можно узнать из видео:
Гемолитическая болезнь новорожденного: причины и лечение
В этой статье:
Гемолитическая болезнь новорожденного является опасной патологией, при развитии которой происходит распад эритроцитов (красных кровяных телец). Патология возникает из-за того, что антитела матери, имеющей отрицательный резус-фактор, проникают через плацентарный барьер к резус-положительному ребенку. В результате наблюдается фиксирование антител на внешней оболочке эритроцитов с их последующим разрушением.


Иногда у грудничка встречается гемолизирующая кишечная палочка, которая может приводить к серьезной интоксикации, отравлениям, развитию дисбактериоза, цистита, пиелонефрита и ряда других осложнений.
Классификация
Учитывая тип иммунологической несовместимости, патологию классифицируют следующим образом:
- Гемолитическая болезнь новорожденных по группе крови.
- Развитие патологии в результате конфликта резус-факторов.
- В редких случаях наблюдаются конфликты с другими антигенами.
В зависимости от клинических проявлений, заболевание классифицируется так:
- Анемическая форма гемолитической болезни новорожденных. Встречается редко. При этом ребенок бледен, плохо есть материнское молоко, у него может возникать тахикардия, систолические шумы и приглушенность сердечных тонов. Еще во время беременности можно выявить характерные признаки нарушений. Одно из них – увеличение объема плаценты из-за возникновения отеков. Наиболее серьезным последствием такой формы является самопроизвольный выкидыш уже на начальных сроках беременности. Женщины, которые перенесли такой резус-конфликт, в дальнейшем подвержены токсикозу при беременности, дисфункции печени, анемии.
- Желтушная форма болезни является наиболее распространенной. В процессе обследования можно выявить увеличение печени и селезенки. При рождении в желтый цвет окрашена зона около пупка и околоплодные воды. Желтуха может развиться на протяжении первых суток после рождения.
- Отечная форма гемолитической болезни новорожденных является одной из наиболее тяжелых, сопровождается бледностью кожных покровов, а также отеками. Эти признаки могут дополняться ДВС-синдромом, дисфункцией сердечно-сосудистой системы, гипоксией. В процессе обследования врач может обнаружить, что границы сердца расширены, а тоны – приглушены. При таком типе гемолитической болезни новорожденных симптомы у ребенка могут проявиться в виде дыхательной недостаточности сразу после рождения.
Форма болезни может быть легкой, среднетяжелой и тяжелой. При легкой форме выявляют умеренно выраженные проявления патологии. При среднетяжелой – повышается билирубин, может развиться желтуха. При тяжелой – наблюдаются нарушения дыхания и дисфункция сердечно-сосудистой системы.
Причины
Причиной гемолитической болезни новорожденного является проникновение через плацентарный барьер особых антител от материнского организма к ребенку. В результате наблюдается возникновение очагов внекостномозгового кроветворения, под воздействие которого повышается непрямой билирубин, оказывающий токсическое воздействие на плод.
Заболевание может развиться под воздействием ряда факторов:
- Из-за нарушения барьерной функции плаценты.
- При снижении уровня альбумина, который может быть спровоцирован использованием антибиотиков, сульфаниламидов, салицилатов и стероидных гормонов.
- Воздействие резус-конфликта (резус-отрицательная мать и резус-положительный ребенок).
- Воздействие иммунного конфликта, который может развиться, если у матери 1 группа крови, а у ребенка – 2 или 3.
- Ребенок может родиться с гемолитической болезнью, если у матери есть сенсибилизация (повышенная чувствительность к окружающим факторам, в том числе, родам).
- Из-за развития холестаза – застоя желчи, который возникает в результате нарушения выделения желчи в область кишечника.
- Причины гемолитической болезни новорожденного также часто связывают с развитием анемии.


Проявления, клиническая картина
У беременных женщин какие-либо специфические признаки не проявляются. В некоторых случаях возможно развитие симптомов, схожих с поздним токсикозом. При тяжелом течении гемолитической болезни может наблюдаться гибель плода в 3 триместре беременности. Такое тяжелое осложнение может быть спровоцировано отечной, желтушной или анемической формами.
Гемолитическая болезнь новорожденного по резус-фактору имеет ряд характерных симптомов, которые требуют незамедлительного вмешательства врачей. Клиническая картина формируется в зависимости от формы патологии.
Для отечной формы характерны такие проявления:
- Лицо ребенка окрашено в бледный цвет, имеет округлую форму. Наблюдается снижение тонуса мышц и угнетение рефлексов.
- Врач отмечает увеличение и бочкообразное строение живота. Селезенка и печень значительно увеличены в размерах.
- Кожные покровы и ткани – отечные, образуются выпоты – скопления жидкости, которая выходит из сосудов. Опасность заключается в том, что образование выпотов наблюдается в околосердечной области, а также в области легких. Подобная реакция спровоцирована нарушением проницаемости капилляров, а также уменьшением концентрации белка.
При анемической форме формирование проявлений происходит на протяжении первых нескольких дней:
- Наблюдается стремительное прогрессирование анемии.
- Печень и селезенка увеличены в размерах.
- Наблюдается ухудшение общего самочувствия ребенка.
Для желтушной формы характерны такие симптомы:
- Окраска кожи ребенка в интенсивный желто-апельсиновый цвет из-за избытка билирубина, а также его продуктов обмена и распада. Слизистые оболочки и склеры могут приобретать желтую окраску.
- Может снизиться гемоглобин.
- Селезенка и печень увеличены в размерах.
- Чем раньше проявится желтуха, тем более тяжелым будет течение патологии.


При прогрессировании данной формы болезни проявляются симптомы в виде двигательного беспокойства, повышения тонуса мышц, судорог, которые сопровождаются резким выгибанием спины ребенка назад. Ребенок может запрокидывать голову назад, вытягивать руки и ноги, сгибать пальцы и кисти стоп. Также характерно возникновение так называемого симптома «заходящего солнца», при котором глазные яблоки двигаются вниз, а радужные оболочки глаз прикрывают нижние веки.
Если не предпринять соответствующих мер, спустя 7 дней из-за интенсивного распада кровяных телец, может наблюдаться развитие синдрома сгущения желчи и возникновение симптомов холестаза: кожные покровы окрашиваются в зелено-коричневый цвет, каловые массы обесцвечиваются, моча становится темной. Клинические исследования позволяют выявить повышение уровня билирубина, который прошел через печень и стал безвредным.
Диагностика
Существует определенный протокол гемолитической болезни новорожденных: H-P-028, в соответствии с которым назначают диагностику и лечение заболевания. Диагностирование следует проводить еще до родов на предмет своевременного определения конфликта иммунных систем матери и ребенка.
Необходимые мероприятия:
- В первую очередь требуется гинекологический осмотр и устный опрос матери относительно имевших место в прошлом абортов, выкидышей, рождения мертвых детей. Также женщину спросят относительно переливаний крови без учета резус фактора.
- Необходимо установить резус-факторы родителей ребенка. Если у мужчины выявлен положительный резус, а у женщины – отрицательный, то ребенок попадает в группу риска. Женщины с первой группой крови также составляют группу риска.
- Поскольку причиной гемолитической болезни новорожденных является развитие несовместимости резус-факторов крови матери и ребенка, на протяжении всей беременности требуется многократное определение титра противорезусных антител.
- Если женщина попадает в группу риска, то в конце беременности требуется проведение особой процедуры, во время которой прокалывают плодный пузырь с целью анализа околоплодной жидкости. Происходит исследование уровня билирубина и антител.
- На протяжении всей беременности женщина должна регулярно проходить ультразвуковое исследование. Если развивается гемолитическая патология, то УЗИ покажет уплотнение стенок плаценты, возникновение отеков. Живот плода может быть увеличенным в размере.
После рождения ребенка проводят дополнительную диагностику:
- Определяют возможные клинические проявления желтухи, анемии, увеличения селезенки и печени, симптома «заходящего солнца».
- Изучат лабораторные показатели: уровень гемоглобина, эритроцитов, состав мочи.
- Особое внимание уделяют пробе Кумбса для определения неполных антиэритроцитарных антител.
При выявлении каких-либо нарушений в дальнейшем может потребоваться детский врач-гематолог.
Терапия
Основной задачей лечения является выведение токсических элементов из организма ребенка: непрямого билирубина, антител. Также требуется нормализовать функциональное состояние пострадавших органов.


Если диагностирована тяжелая форма гемолитической болезни новорожденных, лечение подразумевает проведение следующих процедур:
- Кровопускания с последующим переливанием крови от подходящего донора.
- Кровь могут пропустить через специальную систему, в которой находят абсорбирующие вещества (активированный уголь). После проведения процедуры устраняются все токсические элементы.
- Плазмаферез, в процессе которого из крови удаляют жидкую часть – плазму, в которой скапливаются токсические компоненты.
- При заменном переливании крови удается устранить непрямой билирубин, который отличается повышенной токсичностью и не проходит через печень. В качестве замены целесообразно использование билирубина из антител матери, а также дополнение эритроцитами.
- При тяжелом течении патологии ребенку незамедлительно назначают введение кортикостероидных препаратов на протяжении 7 дней.
Из-за того, что на сегодняшний день существует повышенная опасность заражения гепатитом, ВИЧ-инфекцией, то для переливания используют не цельную кровь, а эритроцитарные массы в сочетании с замороженной плазмой. Если причины гемолитической болезни новорожденных связаны с групповой несовместимостью, то может быть использована эритроцитарная масса 1 группы, а плазма – 4 группы.
Если наблюдается отек легких и выраженная дыхательная недостаточность, требуется задействование искусственной вентиляции легких – метода, при котором поддержка дыхательной функции пациента осуществляется при помощи специального прибора. При выявлении асцит, то проводят лапароцентез с задействованием ультразвукового обследования.
Консервативное лечение
После переливаний могут быть задействованы консервативные методы терапии:
- Белковые препараты и глюкоза, предназначенная для внутривенного введения.
- Витаминные комплексы, в состав которых входит аскорбиновая кислота и витамины группы В, а также кокарбоксилаза, которая способствует восстановлению функционирования печени и обменных процессов.
- При сгущении желчи целесообразно использование желчегонных препаратов.
- Если выявлена гемолитическая кишечная палочка у грудничка, лечение подразумевает использование препаратов из группы пробиотиков (Линекс, Хилак форте, Бифидумбактерин).
При запоздалом лечении данной патологии увеличивается риск летального исхода.
В качестве дополнения к консервативному лечению гемолитической болезни новорожденного может быть рекомендовано проведение фототерапии. В процессе выполнения процедуры младенца облучают специальными лампами с синим или белым цветом. После проведения такой процедуры билирубин окисляется и выводится вместе с экскрементами.
Лечение гемолитической болезни новорожденного должно начаться как можно скорее, под присмотром и в строгом соответствии с указаниями грамотного, квалифицированного врача.
Осложнения, возможные последствия
Если выявлена гемолитическая болезнь новорожденного, последствия могут быть самыми тяжелыми и необратимыми.
Среди них:
- Развитие врожденной инвалидности.
- Задержка психомоторного развития.
- Возникновение реактивного гепатита, который сопровождается воспалительными процессами в области печени и застоем желчи.
- При гемолитической болезни новорожденных по группе крови последствия могут быть связаны с развитием церебрального паралича – целого комплекса симптомов, сопровождающихся как двигательными нарушениями, так и изменениями мышечного тонуса.
- Ребенок может не различать звуки (развитие тугоухости).
- Нарушения зрения, вплоть до полной слепоты.
- Развитие психовегетативного синдрома, который сопровождается нарушениями психики.
- При тяжелой форме гемолитической болезни новорожденных последствия могут быть связаны с развитием тревожных состояний, депрессивных расстройств, нарушений сна и питания.


Профилактика
К специфическим мерам по предупреждению развития этого опасного состояния относится использование иммуноглобулина на протяжении первых двух суток после рождения малыша. Такая профилактика гемолитической болезни новорожденных поможет в том случае, если у матери отрицательный резус, а у ребенка – положительный.
При тяжелом течении болезни прогнозы неблагоприятные. Во время беременности в профилактических целях может быть рекомендовано пропускание крови через адсорбирующие вещества или внутриутробное заменное переливание крови. Подобную процедуру можно проводить на 27 неделе беременности. Могут быть использованы отмытые эритроциты резус-отрицательной крови. В тяжелых случаях может потребоваться стимуляция преждевременных родов.
Полезное видео о гемолитической болезни новорожденных
Гемолитическая болезнь новорожденных по группе крови — Детишки и их проблемы
Последствия гемолитической болезни новорожденных – осложнения иммунного конфликта, возникающего вследствие несовместимости крови малыша и его матери по антигенам, в роли которых может выступать группа крови или резус-фактор пациентки и плода в ее утробе. Из-за такой несовместимости женские антитела уничтожают эритроциты плода.
Патология развивается во время вынашивания ребенка или сразу после его появления на свет. Из-за этого в кровяной сыворотке поднимается уровень билирубина и происходит развитие анемии. При высоком уровне билирубина на органы малыша оказывается серьезное токсическое влияние.

Гемолитическая болезнь новорожденных (ГБН) проявляется в разных формах, но в любом случае несет за собой опасность для здоровья и жизни ребенка. Серьезное осложнение – гибель малыша в материнской утробе. Это не единственное последствие опасной патологии. Чтобы разобраться в осложнениях ГБН, сначала нужно определить механизм зарождения и развития патологии, а также ее формы.
Патогенез заболевания
На поверхности мембраны эритроцитов находятся антигены (АГ). Они способны контактировать с антителами (АТ) и создавать комплекс антиген. Эритроцитарные антигены наследуются от папы и мамы.
Они разделены на сто видов, которые делятся по группам. К ним относятся системы AB0, Rh. В систему Rh (резус) входят АГ, на которых лежит ответственность за принадлежность крови, есть Rh (+) и Rh (-). В систему AB0 включены антигены, которые определяют групповую принадлежность крови (В и А). АГ систем, встречаясь с соответствующими АТ, готовы дать ответ со стороны иммунитета. Норма состоит в том, что антител к антигенам эритроцитов в крови не существует.
При ГБН в кровь малыша из материнской крови с помощью плаценты попадают АТ, которые подходят к АГ эритроцитов малыша. Их встреча не несет ничего хорошего, начинается реакция со стороны иммунитета и развивается гемолиз, эритроциты малыша разрушаются. Возникает логичный вопрос: как в материнской крови появляются антитела к антигенам эритроцитов плода? Ответ на этот вопрос в описании форм заболевания, в зависимости от вида конфликта.
Последствия и виды конфликтов при ГБН
Выделяется две основные разновидности ГБН.
- Конфликт по системе Rh. Об этой форме заболевания говорят тогда, когда сенсибилизированная (в ее кровь хотя бы раз попадали Rh(+) эритроциты, к примеру, когда ранее она вынашивала Rh положительный плод) пациентка с Rh отрицательной кровью носит в себе ребенка с Rh положительной кровью.
Риск развития такого конфликта иногда сведен к минимуму, об этом в каждом конкретном случае говорит врач. Почему в группе риска именно сенсибилизированная беременная пациентка? Потому что первый раз, знакомясь с неродными эритроцитами, женский организм вырабатывает нужные антитела. После они остаются в крови и ожидают одной встречи с неродными Rh положительными эритроцитами. Если все закончилось нормально, то столкновения переходят в противостояние, которое поражает малыша. - Конфликт по системе AB0. Он выявляется чаще предыдущего варианта. Если развивается гемолитическая болезнь новорожденных этой формы, последствия не серьезные. Выявление группы крови происходит на основании содержания специфических белков в плазме и эритроцитах. Кровь любой группы – это конкретный набор антигенов и антител. Если в крови имеются антигены А, а нет антител α, при наличии АГ В, нет АТ β. Это связано с тем, что при их столкновении начинается разрушение эритроцитов, происходит конфликт по системе АВ0.
Сенсибилизация женского организма проходит не только при вынашивании плода, но и до этого, при вакцинации. Врач определяет риск конфликта по группе крови родителей.
AB0-конфликт перетекает в тяжелую форму реже, чем конфликт Rh. Учитывая вышесказанное, это объясняется тремя причинами.
- AB0 сенсибилизация происходит при большом объеме крови малыша, тогда как для Rh-сенсибилизации требуется намного меньше объема.
- Групповые антигены находятся в эритроцитах, околоплодных водах, плаценте. Этим не могут похвастаться антигены Rh. Когда происходит столкновение с материнскими антителами, удар на себя берут эритроциты и другие ткани.
- Материнский организм имеет свои групповые АТ, которые способны справиться с эритроцитами малыша, проникшими в кровь.
Каждый случай индивидуален. Всегда проводится обследование, врач изучает результаты анализов, анамнез и факторы, необходимые для установления формы конфликта и заболевания. После этого идет речь о возможных осложнениях.
Родителям не нужно паниковать. Риск осложнений может быть минимальным, но постоянные переживания приводят к развитию последствий. Важно взять себя в руки, слушать врача и выполнять его назначения.
Важно знать о конкретных последствиях ГБН, это поможет подготовиться к ним. По некоторым осложнениям заболевания выделяется три формы ГБН.
Последствия и формы ГБН
Во время беременности женщина может не чувствовать симптомы заболевания и его осложнения. Иногда появляются признаки, похожие на гестоз. Под ним понимается осложнение беременности, которая протекает нормально. Оно проявляется не всегда, иногда появляется отечность, повышенное АД, судороги. Для ребенка в утробе заболевание представляет опасность, которая принимает разные формы. Тяжелое последствие — гибель малыша внутри утробы после двадцати недель.

По проявлениям и степени тяжести гемолитической болезни новорожденных выделяется три формы.
- Отечная форма — самая тяжелая, протекает с серьезными последствиями. Развитие патологического процесса берет начало во время вынашивания плода, из-за чего увеличивается вероятность выкидыша. Если малыш родился, велик риск того, что у него нарушится метаболизм, снижается уровень белка, отекают ткани. Дети с таким заболеванием появляются на свет с бледными кожными покровами и выраженными отеками. После рождения им оказывается экстренная помощь.
- Желтушная форма – частая и среднетяжелая. Развивается за двое суток после рождения. Характер течения патологии зависит от времени появления желтухи. Чем раньше происходит, тем хуже. При высоком уровне билирубина ребенок вялый, капризный, с плохими рефлексами. Если билирубин проникает в ядра мозга, выбухает большой родничок, появляются мышечные судороги. Из-за гибели эритроцитов происходит застой желчи в печени, в результате моча становится темной, кал бесцветным, кожные покровы зеленоватыми. Важной будет вовремя оказанная врачебная помощь.
- Анемическая форма – самая легкая, результат низкого уровня гемоглобина в крови. Последствия будут заметными за несколько суток после родов. Точный диагноз определяется позже, через несколько недель, это опасно увеличенными размерами печени, селезенки. Кожные покровы малыша бледные. Состояние младенцев с анемической формой ГБН практически не меняется, заболевание проходит иногда без лечения.
Учитывая, что некоторые формы заболевания очень опасны, родителям важно понимать, что рожать своего малыша нужно только в специализированном учреждении. Некоторые пары решают рожать самостоятельно, например, дома в ванной, послушав некоторые истории. Это огромная ошибка, даже если будет присутствовать врач. В роддоме врачи не только сразу определяют заболевание, его последствия, но и оказывают своевременную помощь лекарствами и оборудованием. Это сильно уменьшает вероятность серьезных осложнений и смерти младенца.
Последствия ГБН в терминах
Основные осложнения, которые несет за собой гемолитическая болезнь новорождённых, можно описать следующим образом.
- ДВС-синдром. Это диссеминированное внутрисосудистое свертывание. Его называют тромбогеморрагическим синдромом. Характеризуется нарушением свертываемости крови из-за массивного выделения из тканей тромбопластических веществ. В сосудах формируются тромбы, развиваются инфаркты, кровоизлияния. Для малыша, организм которого ослаблен, такое явление крайне опасно.
- Гипогликемия – патологическое состояние, характеризующееся понижением уровня глюкозы периферической крови менее 3,5 ммоль/л. Это состояние несет за собой энергетическое голодание организма, из-за чего страдает функционирование клеток органов, в том числе головного мозга.
- Билирубиновая энцефалопатия – последствие негативного влияния прямого билирубина на мозг. Заболевание развивается только у малышей в основном из-за несовместимости резус-фактора или группы крови между матерью и ее ребенком. Прогноз зависит от своевременности диагностики и лечения.
- Вторичный иммунодефицит. Его развитие происходит по причине поражения элементов иммунитета его комплексами и непрямым билирубином.
- Синдром сгущения желчи. Отмечается при закупорке протоков желчными и слизистыми пробками. Закупорка при ГБН развивается из-за того, что из организма малыша не выводится билирубин.
У половины младенцев с ГБН заболевание протекает легко, в 30% оценивается как среднетяжелое состояние, в 20% как тяжелое. Сложно заранее сказать, в какую из этих групп попадет ребенок. Главное – следовать назначениям врача и сохранять положительный настрой!
Source: telemedicina.one
Гемолитическая болезнь новорождённых
Гемолитическая болезнь новорождённых — заболевание, в основе которого лежит гемолиз эритроцитов плода и новорождённого, связанный с несовместимостью крови матери и плода по эритроцитарным антигенам.Этиология и патогенез. Гемолитическая болезнь новорождённых развивается преимущественно в результате несовместимости крови матери и плода по резус-фактору (Rh-фактору) или групповым антигенам, реже — по другим антигенным системам из-за их меньшей иммуногенности.
— Rh-конфликт возникает, если у Rh-отрицательной женщины плод имеет Rh-положительную кровь.
— АВО-конфликт развивается при наличии 0(I) группы крови у женщины, а у плода — А(II) (в 2/3 случаев) или В(III) (в 1/3 случаев).
При несовместимости крови матери и плода по АВ0- или Rh-Ar гемолитическая болезнь новорождённых развивается в 3-6%. Существует мнение, что гемолитическая болезнь новорождённых по системе АВО развивается не реже, а даже чаще, чем по Rh-фактору, но протекает в большинстве случаев легче, и её нередко не диагностируют. В последние годы увеличилось количество детей с тяжёлыми формами гемолитической болезни новорождённых по системе АВО, особенно при наличии у новорождённых В(III) группы крови.
Rh-фактор, антигены А или В эритроцитов плода, попадая через плаценту в кровь матери, вызывают образование Rh-антител или изоантител анти-А или анти-В соответственно, проникающих, в свою очередь, через плаценту в кровоток плода. Ребёнок рождается больным в случае предшествующей сенсибилизации матери. Rh-отрицательная женщина может быть сенсибилизирована переливаниями Rh-положительной крови даже в раннем детстве. Однако большее значение имеет иммунизация матери кровью плода при предыдущих, в том числе и прерванных беременностях, так как Rh-фактор начинает образовываться на 5-6-й неделе беременности и его можно обнаружить у плода на 10-14-й неделе. Наиболее выраженная трансплацентарная трансфузия происходит во время родов. При развитии гемолитической болезни новорождённых по системе АВО порядковый номер беременности не имеет значения, так как в повседневной жизни сенсибилизация к АВ-Аг возникает достаточно часто (с пищей, при некоторых инфекциях, вакцинации).
Гемолиз эритроцитов плода и новорождённого приводит к гипербилирубинемии и анемии. Неконъюгированный билирубин нейротоксичен. При определённой концентрации (свыше 340 мкмоль/л у доношенных и свыше 200 мкмоль/л у глубоко недоношенных) он может проникать через гематоэнцефалический баръер и повреждать структуры головного мозга, в первую очередь подкорковые ядра и кору, что приводит к развитию билирубиновой энцефалопатии (ядерной желтухи). Помимо концентрации неконъюгированного билирубина на его прохождение через гематоэнцефалический баръер влияют следующие факторы.
— Концентрация альбумина в плазме крови (в кровяном русле непрямой билирубин связывается с альбумином, теряя свои токсичные свойства и способность проходить через гематоэнцефалический баръер).
— Концентрация неэстерифицированных жирных кислот, конкурирующих с билирубином за связь с альбумином.
— Концентрация глюкозы (глюкоза — исходный материал для образования глюкуроновой кислоты, кроме того, гипогликемия повышает концентрацию неэстерифицированных жирных кислот).
— Гипоксия (подавляет переход непрямого билирубина в прямой).
— Ацидоз (уменьшает прочность связывания неконъюгированного билирубина с альбумином).
Неконъюгированный билирубин — тканевой яд, тормозящий окислительные процессы и вызывающий в разных органах дегенеративные изменения клеток вплоть до некроза. В результате повреждения печёночных клеток в кровь попадает конъюгированный билирубин. Способность к его выведению снижена из-за незрелости экскреторной системы и особенностей жёлчных капилляров (узость, малое количество). В результате в жёлчных протоках возникает холестаз, возможно формирование реактивного гепатита.
В результате патологического разрушения эритроцитов развивается анемия, стимулирующая костномозговой гемопоэз. При выраженной анемии возникают очаги э
Гемолитическая болезнь новорожденных: причины и лечение
Гемолитическая болезнь новорожденного является патологическим состоянием ребенка, сопровождающимся распадом эритроцитов, что обусловлено несовместимостью крови плода с материнским биоматериалом по критерию эритроцитарных антигенов.
Общая информация о заболевании
Эритроциты являются клетками красного цвета. Они являются форменным элементом крови человека. Они предназначены для выполнения очень важной функции, которая заключается в доставке кислорода из легких к тканям. Помимо этого, они осуществляют обратную транспортировку углекислого газа.
На поверхности эритроцитов расположены агглютиногены. Их также называют белками-антигенами. Они бывают двух типов — А и В. Непосредственно в кровяной плазме присутствуют антитела к ним, которые называются агглютининами α и ß. На оболочке эритроцитов располагаются и другие различные антигены. Наиболее значимым из них является антиген D. В том случае, если он имеется, то считается, что кровь имеет положительный резус-фактор Rh+. А если же он отсутствует, то речь идет об отрицательном резусе.
При гемолитической болезни новорожденных группа крови с резус-фактором обладают огромным значением на фоне беременности. К примеру, наличие конфликта крови матери и ребенка может привести к агглютинации, то есть к склеиванию и к дальнейшему разрушению красных клеток. Эту болезнь обнаруживают у 0,5 % детей. Без надлежащего лечения эта патология может привести к тяжелым последствиям.
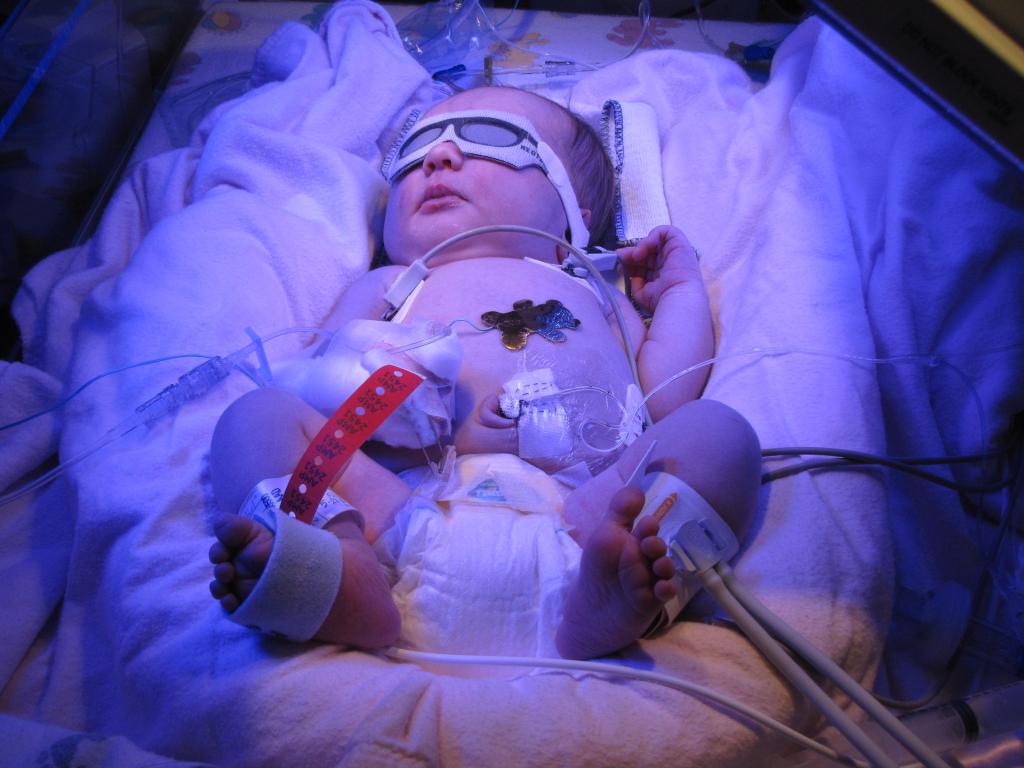
Причины возникновения заболевания
Причина гемолитической болезни новорожденного, как уже отмечалось, является конфликтом крови матери и ее ребенка. Он может возникать при следующих условиях:
- У матерей с отрицательным резус-фактором крови формируется плод с положительным резус-фактором крови.
- У женщины кровь имеет отношение к первой группе, а у ребенка ко второй либо к третьей.
- Имеется конфликт по другим антигенам.
Причины гемолитической болезни новорожденных знают не все. В большинстве случаев это заболевание развивается из-за наличия резус-конфликта. Существует мнение, согласно которому отмечается, что несовместимость по группе крови встречается еще чаще. Правда, из-за легкого течения заболевания его далеко не всегда диагностируют.
Сенсибилизирующие факторы
Присутствие резус-конфликта может провоцировать гемолитическую болезнь новорожденного лишь при условии предшествующей сенсибилизации материнского организма. Сенсибилизирующие факторы при этом следующие:
- Осуществление переливания крови с положительным резус-фактором женщине, у которой этот показатель от природы отрицательный вне зависимости от возраста, в котором была осуществлена такая манипуляция.
- Наличие предыдущих беременностей, в том числе и прерывание таковых после шестой недели. Надо сказать, что риск развития гемолитической болезни увеличивается у женщины с каждыми последующими родами. В особенности это актуально, если роды были осложнены отслоением плаценты или хирургическим вмешательством.
На фоне гемолитической болезни новорожденного с несовместимостью по крови сенсибилизация организма может происходить и в повседневной жизни, например, в случае употребления некоторых продуктов, во время вакцинаций или в результате различных инфекций. Еще одним фактором, повышающим риск патологии, выступает нарушение барьерной функции плаценты, которое происходит в результате присутствия хронических болезней у беременной, кроме того, на фоне неправильного питания и злоупотребления вредными веществами и так далее.

Патогенез заболевания
Патогенез гемолитической болезни новорожденных по группе крови связан с тем, что иммунитет женщины воспринимает эритроциты плода в качестве чужеродных агентов и вырабатывает специальные антитела для их уничтожения. При резус-конфликте положительные эритроциты будущего ребенка проникают в материнскую кровь.
В качестве ответной реакции организм матери вырабатывает специальные антитела, проходящие сквозь плаценту и попадающие в кровь ребенка. Затем они связываются с рецепторами и уничтожают эритроциты. Из-за этого в крови ребенка существенно понижается количество гемоглобина и увеличивается уровень непрямого билирубина. Таким образом, у плода развивается анемия с гипербилирубинемией, которая является гемолитической желтухой новорожденных.
Непрямой билирубин является желчным пигментом, обладающим токсичным воздействием, которое оказывается на все органы. Таким образом, он негативно влияет на почки, легкие, печень, сердце и так далее. В случае высокой концентрации он может проникнуть через барьер между нервной и кровеносной системой, повреждая тем самым клетки мозга и вызывая энцефалопатию, то есть ядерную желтуху. Риск поражения мозга на фоне гемолитической патологии новорожденных может увеличиваться в следующих случаях:
- Понижение уровня альбумина, то есть белка, обладающего способностью связывания и обезвреживания билирубина в крови.
- Наличие гипогликемии, то есть нехватки глюкозы.
- Присутствие гипоксии – дефицита кислорода.
- Наличие ацидоза, то есть повышенной кислотности крови.
Непрямой билирубин способен повреждать клетки печени. В результате этого в крови увеличивается концентрация конъюгированного билирубина. Недостаточное развитие у плода желчных протоков ведет к его плохому выведению, к застою желчи и гепатиту.
По причине выраженной анемии на фоне гемолитической болезни новорожденных по группе крови могут появиться очаги экстрамедуллярного кроветворения в печени и селезенке. В итоге данные органы начнут увеличиваться, а в крови возникнут эритробласты, представляющие собой незрелые эритроциты. Продукты красных кровяных тел могут накапливаться в тканях. Обменные процессы при этом нарушаются, в связи с чем будет возникать дефицит множества минеральных веществ: начиная от меди и заканчивая кобальтом, цинком, железом и так далее.
Патогенез данной болезни на фоне несовместимости по группе крови можно охарактеризовать сходным механизмом. Отличие будет состоять в том, что белки В и А станут созревать позже, чем D. В связи с этим конфликт будет представлять опасность для будущего ребенка ближе к завершению беременности. У недоношенных детей, как правило, распад эритроцитов не происходит.
Гемолитическая болезнь и ее симптомы
Гемолитическая болезнь новорожденных по группе крови может протекать в одной из трех следующих форм:
- Желтушная форма происходит в 88 % случаев.
- Анемическая форма наблюдается в 10 % случаев.
- Отечная форма. Риск, что проявится такой тип заболевания, составляет всего 2%.
Признаками желтушной формы являются следующие симптомы:
- Появление желтухи. На ее фоне будет отмечаться изменение цвета кожи и слизистых в результате чрезмерного накопления билирубина в организме.
- Пониженное содержание гемоглобина, то есть развитие анемии.
- Присутствие увеличения селезенки или печени.
- Наличие вялости наряду со снижением рефлексов и мышечного тонуса.
В случае конфликта, происходящего из-за резус-фактора, желтуха возникнет сразу же после рождения. Если же конфликт происходит из-за группы крови, то желтуха проявится на вторые сутки. Оттенок кожных покровов при этом постепенно будет меняться — от апельсинового до лимонного.
В том случае, если значение непрямого билирубина превысит 300 мкмоль на литр крови на четвертые сутки, то может развиться ядерная форма гемолитической желтухи, которая будет сопровождаться поражением подкоркового ядра мозга. Ядерную желтуху можно охарактеризовать четырьмя следующими этапами:
- Развитие интоксикации. При этом будет отмечаться потеря аппетита с монотонными криками, двигательной слабостью и рвотой.
- Возникновение поражения ядер. В качестве симптомов будет отмечаться напряженность в районе затылочных мышц наряду с резкими криками, набуханием родничка, тремором, исчезновением некоторых рефлексов и брадикардией.
- Появление мнимого благополучия (улучшения клинической картины).
- Появление осложнений гемолитической патологии. Такие осложнения обычно возникают в начале пятого месяца жизни. Среди них может наблюдаться паралич, парезы, ДЦП, глухота, задержка развития и тому подобное.
На восьмой день гемолитической желтухи могут возникнуть симптомы холестаза, что будет выражаться следующими признаками:
- Обесцвечивание кала.
- Присутствие зеленовато-грязного оттенка кожи.
- Потемнение мочи.
- Увеличение уровня прямого билирубина в крови.
На фоне анемической формы клинические проявления гемолитической болезни новорожденных по группе крови включают такие симптомы, как анемия наряду с бледностью, гепатоспленомегалией с незначительным повышением или нормальным уровнем билирубина. Анемическую форму характеризуют более легким течением, так как на ее фоне общее самочувствие малыша почти не страдает.
Отечный вариант, его еще называют внутриутробной водянкой, является самой тяжелой формой этого заболевания. Данная форма болезни проявляется обычно в виде следующих симптомов:
- Наличие бледности и сильного отека кожи.
- Присутствие большого живота.
- Заметно выраженное увеличение селезенки и печени.
- Присутствие вялости в мышцах.
- Приглушенные тона сердца.
- Присутствие дыхательного расстройства.
- Развитие тяжелой анемии.
Развитие отечной гемолитической болезни очень часто приводит к выкидышам и к смерти детей.

Особенности форм гемолитической болезни новорожденных
Патология может протекать в трех формах. Каждая из них имеет свои особенности:
- Отечная форма является самой тяжелой, но она редко встречается. При этой форме плод рождается бледным, отечным, не способным к выживанию по причине сердечно-сосудистой недостаточности.
- Желтушная форма – самая распространенная. У новорожденных появляется желтуха кожи, слизистых оболочек – сразу после рождения или ребенок уже может родиться желтушным.
- Анемичная форма гемолитической болезни новорожденных считается самой легкой и благоприятной по прогнозу. Состояние ребенка в целом удовлетворительное. Но анализы крови отражают признаки гемолитический болезни: выявляют умеренную анемию, повышенный уровень билирубина.
Диагностика патологии
Диагностику этого заболевания можно провести в пренатальный период. Она, как правило, включает:
- Проведение сбора анамнеза, в рамках чего уточняется количество предыдущих родов и выкидышей, выясняется информация о здоровье старших детей и о возможных переливаниях крови.
- Выяснение резус-фактора, а также группы крови беременной и отца ребенка.
- Проведение ультразвукового сканирования, показывающего утолщение плаценты наряду с многоводием, увеличением печени и селезенки развивающегося плода.
При наличии высокого риска гемолитической болезни крови новорожденных на 34 неделе проводят амниоцентез, являющийся забором околоплодных вод посредством прокола в пузыре. При этом определяются плотность билирубина наряду с уровнем антител, глюкозой, железом и другими веществами. После рождения диагноз этой патологии ставят на основании клинической симптоматики и лабораторных исследований. При этом анализ крови, как правило, показывает:
- Присутствие уровня билирубина выше 310 мкмоль на литр крови. Непосредственно сразу после рождение этот показатель увеличивается на 18 мкмоль на литр крови каждый час.
- Наличие концентрации гемоглобина ниже 150 грамм на литр крови.
- Пониженное число эритроцитов с одновременным увеличением эритробластов — незрелых форм кровяных тел.
Помимо этого, проводят пробу Кумбса, показывающую количество неполных антител и аллогемагглютининов в материнской крови и в грудном молоке. Все эти показатели проверяют по нескольку раз в сутки. Гемолитическая болезнь должна быть дифференцирована от анемии, внутриутробной инфекции, а также от физиологической желтухи и прочих патологий.
Каковы рекомендации при гемолитической болезни новорожденных?

Лечение заболевания
Лечение тяжелой формы этой патологии в пренатальный период осуществляют посредством переливания эритроцитарной массы плоду, что осуществляется через вену пуповины. Также может осуществляться заменное переливание, что представляет собой процедуру поочередного выведения детской крови небольшими порциями, взамен которой вводят донорскую. Это дает возможность удалить билирубин с материнскими антителами, одновременно восполнив тем самым потерю эритроцитов. Сегодня для заменного переливания используют не цельную кровь, а эритроцитарную массу, смешанную с замороженной плазмой. Лечение гемолитической болезни новорожденных на сегодняшний день не является проблемой.
Существуют следующие показания к заменному переливанию для детей с таким диагнозом — гемолитическая желтуха новорожденного:
- Случаи, когда билирубин в пуповинной крови выше 60 мкмоль на литр.
- Ситуации, при которых содержание гемоглобина составляет менее 100 грамм на литр крови.
В некоторых случаях такая процедура должна повторяться через 12 часов. Существуют и другие методики, применяемые для терапии этого заболевания у новорожденных:
- Проведение гемосорбции, представляющей собой фильтрацию крови через сорбенты, которые очищают ее от токсинов.
- Выполнение плазмафереза — удаления из крови некоторой части плазмы с антителами.
- Введение в организм глюкокортикоидов.
Лечение гемолитической болезни плода и новорожденного при легком, а также при среднетяжелом течении включает в себя обычно медикаментозные препараты с фототерапией. При гемолитической патологии у новорожденных используются следующие лекарства:
- Внутривенное применение белковых препаратов и глюкозы.
- Использование индукторов печеночных ферментов.
- Назначение витаминов, улучшающих работу печени и активизирующих различные обменные процессы.
- Применение желчегонных средств в случае сгущения желчи.
- Проведение переливания эритроцитарной массы.
- Использование сорбентов и очистительных клизм.
Фототерапия, в свою очередь, является процедурой, при которой происходит облучение тела ребенка посредством флуоресцентной лампы с белым светом. На фоне этой процедуры непрямой билирубин, который находится в коже, окисляется, после чего выводится из организма.
Отношение к грудному кормлению при таком диагнозе у новорожденных неоднозначное. Прежде считали, что ребенку можно давать грудь только через две недели после рождения, так как к этому времени в молоке уже отсутствуют антитела. Но теперь доктора склоняются к тому, что кормление грудью должно начинаться уже с первых дней, потому что антирезусные антитела распадаются и разрушаются непосредственно в желудке ребенка.
Рассмотрим, каковы последствия гемолитической болезни новорожденных?

Прогноз патологии
Последствия заболевания зависят от характера течения этой патологии. Тяжелая форма может приводить к гибели ребенка на последних месяцах беременности, а также в течение одной недели после рождения. В том случае, если формируется билирубиновая энцефалопатия, вероятны следующие осложнения:
- Появление церебрального паралича.
- Развитие глухоты или слепоты.
- Задержка в развитии.
Перенесенное гемолитическое заболевание в старшем возрасте может провоцировать склонность к частым болезням, к неадекватной реакции организма на проведение вакцинаций и к аллергии. У таких подростков наблюдают снижение работоспособности с апатией и тревожностью.
При гемолитической болезни новорожденных клинические рекомендации должны четко соблюдаться.

Профилактика патологии
Профилактика этого заболевания направлена, прежде всего, на предупреждение сенсибилизации будущей матери. Основными профилактическими мерами в этом случае являются переливание крови с учетом резус-фактора наряду с недопущением абортов.
Так как главным сенсибилизирующим фактором выступают предыдущие роды, в течение суток после рождения первого ребенка женщине требуется ввести лекарство со специальным иммуноглобулином — анти-D. Благодаря такой мере эритроциты плода достаточно быстро выводятся из материнского кровотока, не провоцируя образования антител во время последующих беременностей. Недостаточная дозировка средства или его несвоевременное введение значительно снижают эффективность этой процедуры. Профилактика данного заболевания во время беременности также включает:
- Проведение неспецифической гипосенсибилизации, в рамках которой вводят детоксикационные, гормональные, витаминные, антигистаминные и другие препараты.
- Проведение гемосорбции и плазмафереза.
- Выполнение специфической гипосенсибилизации, в рамках которой осуществляют пересадку кожного лоскута от мужа.
Гемолитическая болезнь новорожденных подробно описана в нашей статье. Теперь вы знаете, что это за патология, и можно ли с ней бороться.