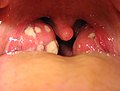
Удаление миндалин у детей показания и последствия
Миндалины — скопления лимфатической ткани, которые окружают глотку в виде кольца. Они бывают язычные, трубные, небные, глоточные и располагаются на задней стенке глотки. Они принимают участие в образовании здоровой микрофлоры носоглотки и полости рта, снабжают организм иммунными клетками, т. е. защищают верхние дыхательные пути от вирусов и микробов.
Миндалины — важный орган для здоровья ребенка. И поэтому их удаление без серьезных на то оснований нежелательно. Почему врачи-отоларингологи особенно не рекомендуют удалять их детям? В первую очередь, такое оперативное вмешательство — колоссальный стресс для детского организма. Ответная реакция детского организма порой бывает непредсказуемой.
Как функционируют миндалины?
У здорового пяти-семилетнего ребенка наблюдается постепенный рост миндалин. А вот после семи-восьми лет миндалины начинают уменьшаться и к подростковому периоду имеют вид характерный для взрослых. Совсем недавно увеличение миндалин считалось проявлением заболевания и их рекомендовали удалять. Сейчас размер миндалин не считается главным фактором для проведения операции. В этом случае рассматривается вопрос: как часто поражаются миндалины воспалительным процессом и как они функционируют. Однако даже грамотный и комплексный подход к терапии болезни не всегда ведет к положительному результату.
Затянувшийся воспалительный процесс в области миндалин очень часто становится одной из причин появления серьезных осложнений. В подобных ситуациях основной способ лечения — их удаление. Проводить операцию должен опытный специалист. Ведь от профессионализма врача зависит многое, в том числе и отсутствие отрицательных результатов после операции.
Удаление миндалин у детей проводят в тех случаях, когда их воспаление мешает нормальной жизнедеятельности ребенка (например, затрудняется процесс заглатывания пищи или во время ее приема появляется тошнота, снижается аппетит, или если ангины бывают пять и более раз в год). При частых заболеваниях гнойным тонзиллитом может быть поставлен вопрос об операции. Ведь мы знаем, что миндалины, в этом случае, являются постоянным очагом инфекции, а это способно вызвать общие тяжелые осложнения (остеомиелит, заболевания почек, ревматизм, инфекционный артрит).
Ревматоидный артрит на фоне хронического тонзиллита
До 5-6 лет врачи-специалисты не рекомендуют проведение операции. Но если организм ослаблен, миндалины не выполняют своих функций, и ребенок часто болеет ангиной, врач может сделать выбор в сторону проведения операции. Если ребенку назначается хирургическое удаление миндалин, не стоит лишний раз волноваться. Современные методы проведения операций позволяют снизить кровопотерю и болевые ощущения, значительно уменьшить сроки восстановления.
Можно ли обойтись без удаления миндалин?
С чем это связано? Наблюдения показали, что консервативное лечение тоже может давать положительные результаты, т. е. в результате терапии происходит постепенное снижение частоты респираторных заболеваний и прекращаются обострения. Ну и неоспоримым доводом против удаления миндалин у детей оказалось то, что частые респираторные заболевания, сердечные шумы, бронхиты и другие состояния, которые связывались с хроническим тонзиллитом, не всегда прекращаются после оперативного вмешательства.
Клинические наблюдения, однако, показали, что большинство детей после тонзиллэктомии чувствуют себя лучше, то есть эпизоды заболевания появляются реже, боли в горле прекращаются. Но следует помнить, что сама тонзиллэктомия не всегда решает проблему боли в горле. Ведь боль в горле может быть вызвана еще и, например, фарингитом. А угроза появления фарингита после операции не снижается, и существует большая вероятность, что после очередной простуды боль в горле будет вновь беспокоить малыша.
Показания к удалению
- Осложненные формы хронического тонзиллита с токсико-аллергическими проявлениями;
- Увеличение небных миндалин, которые мешают нормальному процессу глотания;
- Частые перитонзиллярные абсцессы, тонзиллогенная флегмона;
- Синдром ночного апноэ, который вызван увеличенными небными миндалинами или аденоидами;
- Неэффективность курсов консервативного лечения тонзиллита.
Какие противопоказания?
- Нарушения в работе эндокринной системы;
- Заболевания крови;
- Нарушения психического состояния, которые препятствуют безопасному течению операции;
- Заболевания внутренних органов в период декомпенсации.
Возможные последствия тонзиллэктомии
Обычно удаление миндалин у детей проходит без осложнений и заканчивается выздоровлением, но иногда, во время операции или после нее, возможно появление серьезных осложнений:
- Отек гортани с риском удушья;
- После операции возможно кровотечение. Это бывает при неполном удалении миндалин. Для остановки кровотечения врач проводит повторное выскабливание в области носоглотки;
- Тромбозы сосудов и остановка сердца;
- Появляется хроническое воспаление остатков лимфоидной ткани и их гипертрофия;
- Развитие пневмонии после аспирации желудочного сока;
- Повреждения зубов и переломы нижней челюсти;
- Травмы гортани, мягкого неба, горла.
Такие послеоперационные осложнения и последствия могут иногда представлять угрозу для жизни больного. По данным статистических исследований, проведенных в Великобритании, примерно один случай на 34000 операций может закончиться смертью.
Больной ребенок может ощущать затруднения носового дыхания, т. к. появляется отечность носоглотки. Состояние облегчается с помощью сосудосуживающих капель.
После тонзиллэктомии остается рана, т. е. ворота для инфекции. В этот сложный для организма период происходит ослабление иммунитета и органы лимфоидного кольца должны успеть перестроиться, чтобы взять на себя функции по его восстановлению. Восстановление после операции продолжается 2-3 месяца. Все это время ребенок должен быть под наблюдением врача-иммунолога и отоларинголога.
Методы удаления миндалин
Перед проведением операции лечащий врач назначит обследование пациента. Проводятся анализы крови (биохимия, общий анализ крови, анализ крови на свертываемость). Если свертываемость крови нарушена, а это может быть, например, при гемофилии или при пониженном уровне тромбоцитов в крови, проведение операции противопоказано, т. к. возможно кровотечение.
Большинство врачей, в настоящее время, рекомендуют своим пациентам щадящие методики операций с частичным удалением миндалин, не разрушая их ткани полностью.
Наиболее распространенным методом тонзиллэктомии совсем недавно были медицинские ножницы или проволочная петля.
Удаление миндалин у детей проводилось под общим наркозом или местным обезболиванием. В настоящее время хирурги пользуются наиболее современными методами — ультразвук, лазер, радиочастотные колебания.Удаление миндалин коблатором имеет много плюсов:
- Отсутствие боли;
- Продолжительность процедуры пятнадцать-двадцать минут;
- Почти полное отсутствие осложнений;
- Так как нет открытой раны — невозможно инфицирование, а значит нет необходимости принимать антибиотики;
- Больной практически сразу возвращается к привычной жизни.
На сегодняшний день этот метод операции считается самым безопасным и действенным. Проводят его в специализированных клиниках, при помощи специального оборудования.
Существует еще криогенный метод удаления миндалин (прижигание с помощью низких температур). Этот метод выполняется поэтапно, не за один раз (в несколько приемов с определенными интервалами во времени). Проводится локальное воздействие очень низких температур на ткани воспаленных миндалин. В этом случае применяется жидкий азот. Минус криотерапии — медленное рассасывание мертвых тканей, отек лимфоузлов, появление боли при глотании. Противопоказанием к проведению этого метода может быть личная непереносимость.
Удаление миндалин, тонзиллэктомия: операция, после и до
Воспалительный процесс в глоточных миндалинах (тонзиллит) – одна из самых частых патологий у детей. Именно по этой причине операция по удалению миндалин (тонзиллэктомия) считается самым распространенным оперативным вмешательством в детском возрасте.
Вопреки сложившемуся стереотипу, возбудителем хронического тонзиллита является не только бетагемолитический стрептококк, но и другие бактериальные патогены (бактероиды, золотистый стафилококк, моракселла и др.). Кроме того, немалую роль играют и вирусное происхождение тонзиллита (вирус Эпштейн-Барр, Коксаки, простого герпеса, парагрипп, аденовирус, энтеровирус, респираторно-синцитиальный).
Удаление миндалин при хроническом тонзиллите требуется при развитии токсико-аллергической формы. Самое главное отличие данной формы заболевания от простой заключается в появлении признаков интоксикации и патологического иммунного ответа организма.
Предоперационный период, показания и противопоказания
Показания к хирургическому вмешательству:
 Болезненные ощущения в проекции сердца не только в острую стадию заболевания, но и в период ремиссии ангины.
Болезненные ощущения в проекции сердца не только в острую стадию заболевания, но и в период ремиссии ангины.- Чувство усиленного сердцебиения.
- Нарушение сердечного ритма (тахиаритмии, атрио-вентрикулярные блокады, экстрасистолы и др.)
- Длительный субфебрилитет (температура 37,5 С).
- Суставные боли.
- Отсутствие субъективных жалоб, но на ЭКГ регистрируются изменения (нарушения в проводящей системе сердца, изменение формы зубцов).
- Инфекционные нарушения сердца (эндокардиты, миокардиты, перикадиты), почек (гломерулонефрит), сосудов (периартериит, васкулит), суставов (артриты) и других органов.
- Сепсис, вызванный наличием очага инфекции в миндалинах.
- Ревматизм.
- Местные осложнения: абсцесс паратонзиллярный, парафарингит.
- Общие признаки интоксикации: слабость, утомляемость, боль в пояснице.
- Частый рецидив заболевания:
- 7 эпизодов тонзиллита в год.
- 5 случаев в течение года на протяжении 2 лет.
- 3 эпизода тонзиллита в год 3 года подряд.
Оперативное лечение преследует следующие цели: устранить симптомы ангины, а также избежать развития (или прогрессирования) инфекционно-токсических осложнений.
Противопоказания к хирургическому методу лечения:
 Тяжелая форма сердечной недостаточности.
Тяжелая форма сердечной недостаточности.- Некомпенсированный сахарный диабет.
- Почечная недостаточность.
- Заболевания крови, сопровождающиеся повышенным риском кровотечения (различные формы гемофилии, тромбоцитопении, тромбоцитопатии, лейкемия, тромбоцитопеническая пурпура).
- Злокачественные заболевания различной локализации.
- Легочный туберкулез в активной форме.
К временным противопоказаниям относятся:
- Острый период инфекционных заболеваний.
- У лиц женского пола – период менструаций.
- Третий триместр беременности (после 26 недели). Все оперативные вмешательства в носо-глоточной области противопоказаны у женщин в последние месяцы беременности, так как не исключен риск развития преждевременных родов.
Как подготовиться к операции?
Перед операцией необходимо сдать анализы и пройти подготовку:
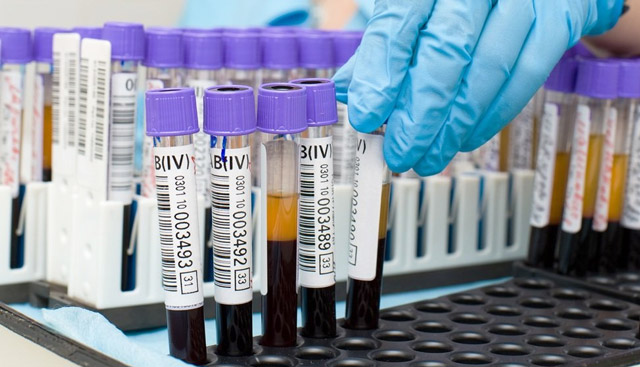
- Обследование крови на ВИЧ, гепатиты В, С, на сифилис – RW.
- Обязательное проведение флюорографии.
- Общий анализ крови.
- Исследование биохимических показателей крови (глюкоза, общий билирубин, его фракции, мочевина, креатинин).
- Коагулограмма (определение протромбинового индекса, АЧТВ, АПТВ, МНО, фибриногена).
- Определение свертываемости крови по Сухареву.
- Осмотр терапевта необходим для выявления возможной соматической патологии или противопоказаний к операции.
- Регистрация и расшифровка ЭКГ.
- Бак. посев с миндалин для определения микрофлоры.
- Учитывая возможный риск кровотечения, за 3-5 дней до операции необходим прием препаратов, снижающих кровоточивость тканей: “Викасол”, “Аскорутин”.
- В ночь перед операцией необходимо назначение успокоительных средств.
- В день операции нельзя есть и пить.
При выявлении соответствующей соматической патологии необходима компенсация тех или иных состояний. Например, при выявлении гипертонии 2-3 степени необходимо добиться цифр целевого артериального давления. При наличии сахарного диабета необходимо достижение цифр нормогликемии.
В каком возрасте лучше производить хирургическое вмешательство?
 Показания к операции могут быть у пациентов любой возрастной группы. Однако, у детей младше 3-х лет высок риск развития послеоперационных осложнений. Именно по этой причине оперативное вмешательство необходимо проводить у детей старше 3 лет.
Показания к операции могут быть у пациентов любой возрастной группы. Однако, у детей младше 3-х лет высок риск развития послеоперационных осложнений. Именно по этой причине оперативное вмешательство необходимо проводить у детей старше 3 лет.
Как проводить операцию: амбулаторно c госпитализацией?
Тонзиллэктомия не является простой операцией. Несмотря на то, что большинство подобных хирургических вмешательств проводится в амбулаторном порядке, риск осложнений присутствует, и все-таки необходимо наблюдение пациента в послеоперационном периоде. По этой причине рекомендовано проводить удаление миндалин в условиях стационара, с соответствующим предоперационным обследованием и послеоперационным наблюдением.
Анестезии при тонзиллэктомии
Местная анестезия
Местная анестезия используется в большинстве случаев. Вначале производится орошение слизистой оболочки 10% раствором лидокаина, либо 1% раствором дикаина.
Обязательно необходимо нанести анестетик на корень языка, чтобы ликвидировать рвотный рефлекс во время операции. Затем необходимо провести инфильтрационную анестезию с введением анестетика в подслизистое пространство. Чаще всего применяют 1% р-р новокаина, 2% р-р лидокаина. Иногда применяют вместе с анестетиком 0,1% р-р адреналина с целью сужения сосудов и уменьшения кровопотери. Однако, введение адреналина не всегда оправдано из-за проявления его общих эффектов на организм (учащение сердцебиения, повышение давления).

Для правильного обезболивания используют определенные места введения препарата:
- В точку, где соединяются передние и задние небные дужки.
- В средний отдел миндалины.
- В основание передней небной дужки.
- В ткань задней дужки.
При проведении инфильтрационной анестезии необходимо руководствоваться следующими правилами:
- Погружение иглы должно быть на 1 см в глубину тканей.
- Необходимо вводить 2-3 мл в каждое место инъекции.
- Начинать операцию не ранее 5 минут от проведения анестезии.
Общий наркоз
Применение местной анестезии может быть весьма затруднительным у детей, так как ее проведение требует полного понимания важности происходящего процесса самим пациентом. Хорошей альтернативой в таких случаях является операция под общим наркозом. Перед операцией пациенту вводятся препараты для премедикации (седативные). Далее пациенту внутривенно вводятся препараты, которые позволяют отключить сознание пациента. В это время анестезиолог проводит интубацию трахеи, и подключает больного к аппарату искусственного дыхания. После этих манипуляций начинается оперативное вмешательство.
Ход операции
- При использовании местной анестезии пациент находится в положении сидя, при выполнении операции под общим наркозом больной лежит на столе с запрокинутой назад головой.
- Проводится надрез только слизистой оболочки в области верхней трети небной дужки. Важно контролировать глубину разреза, он не должен быть поверхностным и не выходить за пределы слизистой оболочки.
- Через проведенный разрез необходимо ввести узкий распатор между миндалиной и небной дужкой непосредственно за капсулу миндалины.
- Затем необходимо отсепаровать (отделить) верхний полюс миндалины.
- Следующий этап – фиксация свободного края миндалины зажимом.
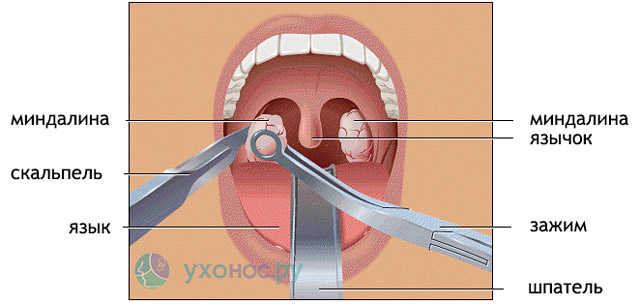
- Для дальнейшей отсепаровки среднего отдела миндалины нужно немного (без усилия) подтянуть свободный край миндалины, фиксированный с помощью зажима, для обеспечения удобного доступа и необходимой визуализации.
- Проводится отсечение миндалины от небно-язычной и небно-глоточной дужек.
- Отсепаровка средней части миндалины. Важно помнить, что при отделении миндалины от подлежащих тканей необходимо постоянно перехватывать зажимом свободную ткань миндалины ближе к краю отсечения. Это необходимо по причине легкой ранимости тканей, и большой вероятность ее разрыва. Для того, чтобы максимально провести отсепаровку миндалины вместе с капсулой, нужно фиксировать ткань в зажиме.
- При отделении нижнего полюса миндалины важно помнить, что эта часть миндалины не имеет капсулы и отсекается с помощью петли. Для этого необходимо максимально отвести ткань миндалины, пропустив ее через петлю. Таким образом, отсечение миндалин проводится единым блоком, вместе с капсулой.
- Следующий этап операции – это осмотр ложа на месте удаленных миндалин. Необходимо определить, нет ли оставшихся участков миндалин. Очень важно удалить именно всю ткань, чтобы избежать рецидива заболевания. Также нужно определить, нет ли кровоточащих, зияющих сосудов. При необходимости важно провести тщательный гемостаз (остановку кровотечения).
- Завершение операции возможно только при полной остановке кровотечения.
Послеоперационный период
Ведение послеоперационного периода и необходимые рекомендации:
- Перевод пациента в палату после операции осуществляется на каталке (сидячей – при местной анестезии).
- Больного необходимо уложить на правый бок.
- На шею пациенту кладется пузырь со льдом каждые 2 часа на 5-6 минут (по 2-3 минуты на правую и левую поверхность шеи).
- Первые сутки запрещено глотать слюну. Пациенту рекомендовано держать рот приоткрытым для того, чтобы слюна самостоятельно стекала на подложенную пеленку. Нельзя сплевывать или отхаркивать слюну.
- При выраженном болевом синдроме можно использовать наркотические анальгетики в день операции. В последующие дни рекомендуется использовать нестероидные противовоспалительные средства.
- Первые сутки нельзя разговаривать.
- Соблюдение диеты: употребление жидкой пищи в первые несколько дней с постепенным переходом к мягкой пище (в виде пюре).
- В связи с риском развития кровотечения пациентам назначают препараты, повышающие свертываемость крови. Эффективны препараты “Транексам”, “Этамзилат” в инъекционной форме.
- Для профилактики инфекционных осложнений необходимо назначение антибактериальных препаратов широкого спектра действия: “Амоксиклав”, “Флемоклав солютаб”, “Цефотаксим”, “Цефтриаксон” и др.
- Запрещено в течение 2-3 дней после операции проводить полоскания горла, так как можно спровоцировать кровотечение.
- Освобождение от труда на 2 недели.
Возможные осложнения операции
Кровотечение является одним из самых частых и опасных осложнений тонзиллэктомии. Глоточные миндалины хорошо кровоснабжаются ветвями бассейна наружной сонной артерии. Именно по этой причине возможны очень обильные кровотечения во время операции и в послеоперационном периоде. Самым опасным считается промежуток 7-10 дней после операции. Причиной возникновения данного осложнения является отшелушивание корок с миндаликовой ямки (на месте удаленной миндалины).
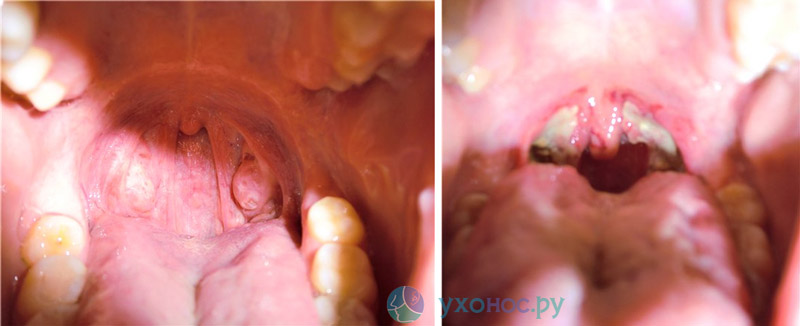
фото слева – до операции, фото справа – после тонзиллэктомии
Как правило, кровотечение характерно для ветвей верхней нисходящей небной артерии, проходящей в верхнем углу передней и задней небной дужки. Также часто кровотечение открывается в нижнем углу миндаликовой ямки, где проходят ветви язычной артерии.
- При небольшой кровоточивости из мелких сосудов необходимо тщательно осушить поле и провести обкалывание раны раствором анестетика. Иногда этого бывает достаточно.
- При более выраженном кровотечении важно выявить источник. На кровоточащий сосуд надо наложить зажим и провести его прошивание.
- При массивном кровотечении необходимо ввести в ротовую полость крупный марлевый тампон и туго прижать его к месту удаленной миндалины. Затем на несколько секунд его отвести, чтобы увидеть источник кровотечения, и быстро перевязать сосуд.
- В тяжелых случаях при невозможности остановить кровотечение приходится перевязывать наружную сонную артерию.
Очень важно вводить препараты, способствующие свертыванию крови. К таким препаратам относятся: “Транексамовая кислота”, “Дицинон”, “Аминокапроновая кислота”, 10% раствор хлорида кальция, свежезамороженная плазма. Необходимо вводить эти препараты внутривенно.
Рецидив заболевания. В редких случаях возможно разрастание ткани миндалины. Такая ситуация возможна, если при удалении небных миндалин была оставлена небольшая ткань. При выраженной гипертрофии оставшейся ткани возможен рецидив заболевания.
 Выраженный болевой синдром чаще всего характерен для взрослых пациентов, так как боль уже эмоционально окрашена. В качестве обезболивания можно применять препараты из группы нестероидных противовоспалительных средств в инъекционной форме (“Кеторол”, “Кетопрофен”, “Долак”, “Фламакс” и др.). Однако, у этих препаратов много противопоказаний (эрозивные и язвенные процессы желудочно-кишечного тракта, заболевания крови, почечная и печеночная недостаточность).
Выраженный болевой синдром чаще всего характерен для взрослых пациентов, так как боль уже эмоционально окрашена. В качестве обезболивания можно применять препараты из группы нестероидных противовоспалительных средств в инъекционной форме (“Кеторол”, “Кетопрофен”, “Долак”, “Фламакс” и др.). Однако, у этих препаратов много противопоказаний (эрозивные и язвенные процессы желудочно-кишечного тракта, заболевания крови, почечная и печеночная недостаточность).
Потеря массы тела. Учитывая боль, усиливающуюся при акте глотания, пациент нередко отказывается от приема пищи. По этой причине возможна потеря массы тела. В послеоперационном периоде в первые сутки пациентам разрешена только жидкая пища.
Небно-глоточная недостаточность. После хирургического вмешательства может возникнуть нарушения закрытия небной занавески. Данное осложнение проявляется появлением у пациента гнусавого голоса, появлением храпа во время сна, нарушением процессов речи и глотания пищи. Частота развития небно-глоточной недостаточности по данным различных авторов колеблется от 1:1500 до 1:10000. Чаще это осложнение появляется у пациентов со скрытой расщелиной твердого неба, не диагностированного до операции. Для исключения подобного состояния необходимо тщательно обследовать пациента. Одним из признаков наличия подслизистой щели твердого неба является расщепление небного язычка.
Альтернативы традиционной тонзиллэктомии
Криохирургия
Существует также метод криохирургического лечения хронического тонзиллита. Суть данной методики заключается в местном воздействии на глоточные миндалины азотом в температурном диапазоне от (-185) до (-195)С. Настолько низкие температуры приводят к некрозу тканей пораженных миндалин. Сразу после воздействия криоаппликатором можно увидеть, что ткань миндалин становится бледной, плоской и затвердевает. Через 1 день после операции миндалины приобретают синюшный оттенок, хорошо контурируется линия некроза. В течение последующих дней происходит постепенное отторжение ткани, что может сопровождаться небольшим кровотечением, которое, как правило, не требует вмешательств. Данный метод можно применять у пациентов с повышенным риском кровотечений (при определенных заболеваниях крови), при выраженной сердечной недостаточности, эндокринной патологии.
При воздействии холодных температур на область миндалин возможно 4 уровня поражения тканей:
- 1 уровень – поверхностное повреждение.
- 2 уровень – разрушение 50% ткани миндалины.
- 3 уровень – некроз 70% тканей.
- 4 уровень – полное разрушение миндалины.
Однако, необходимо знать, что криохирургический метод применяется в виде курсов процедур до 1,5 мес. Также существенным недостатком данной процедуры является возможный рецидив заболевания (если ткань миндалины не была полностью некротизирована низкими температурами). В целом, данный метод применяется лишь в тех случаях, когда хирургическое вмешательство невозможно по причине определенных противопоказаний.
Удаление миндалин с помощью лазера
Использование энергии лазера успешно применяется при тонзиллэктомии. Противопоказания у данной процедуры аналогичные, как и у классического хирургического метода.
Этапы операции:
- Местная анестезия раствором анестетика.
- Фиксация миндалины зажимом.
- Направление лазерного пучка в область соединения миндалины с подлежащими тканями.
- Удаление миндалин лазером.
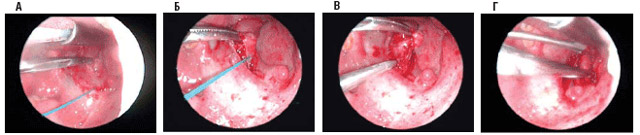
Этапы тонзиллэктомии с применением лазера
Преимуществами данной методики являются:
- Одновременное отделение миндалины от подлежащих тканей и коагуляция сосудов. Все сосуды, попадающие в область воздействия лазерного пучка “спаиваются”. По этой причине при проведении данной операции существенно снижается риск кровотечения.
- Более быстрое восстановление (по сравнению с классической операцией).
- Снижается риск инфицирования ткани (за счет мгновенного образования струпа в области удаленных тканей).
- Сокращение времени операции.
Недостатки процедуры:
- Возможный рецидив (при неполном удалении тканей).
- Более дорогостоящая процедура.
- Ожог близлежащих тканей (данные последствия операции возможны при попадании лазерного пучка на рядом расположенные с миндалиной ткани).
Альтернативные методы
Реже применяются методики:
- Электрокоагуляция миндалин. Воздействие на ткани с помощью энергии тока. После данной методики остается достаточно грубый струп, при отторжении которого возможно кровотечение. По этой причине данная методика редко применяется.
 Ультразвуковой скальпель способен отсекать пораженную ткань. Данный метод достаточно эффективен в руках специалиста высокого уровня. Так как при нарушении необходимых правил возможен ожог слизистой оболочки анатомических структур, находящихся в близости миндалин.
Ультразвуковой скальпель способен отсекать пораженную ткань. Данный метод достаточно эффективен в руках специалиста высокого уровня. Так как при нарушении необходимых правил возможен ожог слизистой оболочки анатомических структур, находящихся в близости миндалин.- Радиоволновая терапия. Метод основан на преобразовании радиоволновой энергии в тепловую. С помощью радионожа можно отсепаровать ткань миндалины и провести ее удаление. Несомненным преимуществом данной операции является образование нежного струпа на месте удаленных миндалин, а также быстрое восстановление пациента после операции. Минус – высокая вероятность рецидива (по причине неполного удаления ткани).
- Холодноплазменный метод. Суть данной методики основана на способности электрического тока при небольших температурах 45-55 С) образовывать плазму. Данная энергия способна разрушить связи в органических молекулах, продуктом данного воздействия на ткани является вода, углекислый газ, и азотсодержащие соединения. Основным достоинством этого метода является воздействие на ткани невысоких температур (в сравнении с другими методиками), что делает данный метод гораздо безопаснее. Кроме того, применение этой методики существенно снижает риск кровотечения, так как одновременно коагулируются сосуды. Данная операция легко переносится пациентами, так как болевой синдром менее выражен в сравнении с другими методами.
Выводы
Удаление миндалин при хроническом тонзиллите проводится при наличии строгих показаний. Данная операция не является простой, и имеет ряд возможных противопоказаний и осложнений. Однако, развитие хирургических технологий привело к появлению альтернативных методик проведения тонзиллэктомии. Помимо классической хирургической техники появилась возможность удалить миндалины с использованием криохирургии, лазерного скальпеля, холодноплазменной энергии, радионожа и др. Данные методики успешно применяются, когда классическая хирургия противопоказана (при серьезных нарушениях свертывающей системы крови, осложнениях соматических заболеваний). Важно знать, что только квалифицированный специалист может определить, удалять или нет миндалины, а также выбрать необходимую тактику хирургического вмешательства.
Видео: тонзиллэктомия – медицинская анимация
Мнения, советы и обсуждение:
85. Гиперплазия небных миндалин у детей, тонзиллотомия.
Гипертрофия нёбных миндалин (гипертрофический тонзиллит), подобно гипертрофии глоточной миндалины чаще возникает в детском возрасте как проявление общей лимфатической конституции. В гипертрофированных миндалинах в большинстве случаев отсутствуют воспалительные изменения.
Классификация гипертрофии небных миндалин
Выделяют три степени гипертрофии небных миндалин. При I степени гипертрофии нёбные миндалины занимают наружную треть расстояния от небной дужки до средней линии зева, при II степени занимают 2/3 этого расстояния и при III степени миндалины соприкасаются друг с другом, а иногда заходят друг за друга,
По этиопатогенетическому признаку выделяют три формы гипертрофии небных миндалин: гипертрофическую, воспалительную и гипертрофически-аллергическую.
Отмечают многообразие факторов, приводящих к гипертрофии нёбных миндалин.
1-У детей до 3 лет существует Т-хелперная недостаточность, не позволяющая обеспечить адекватную дифференцировку В-лимфоцитов в плазмоциты и, соответственно, продукцию полноценных антител. Нарушения в иммунной системе в результате частых инфекционных заболеваний на фоне физиологического иммунодефицита у детей раннего возраста, постоянная антигенная бактериальная и вирусная стимуляция приводят к компенсаторному увеличению лимфоидной ткани. Критическим периодом становления иммунологической реактивности ребёнка считают возраст 4-6 лет. соответствующий наибольшему количеству проводимых профилактических прививок.
2-Гипертрофию нёбных миндалин определяют как проявление особой иммунопатологической предрасположенности детского организма в виде лимфатического диатеза (лимфатизма), в основе которого лежит наследственная склонность к недостаточности лимфоидной системы.
3-Истинную гипертрофию лимфоидной ткани миндалин рассматривают как основной признак лимфатического диатеза, вызывающего увеличение числа лимфатических клеток, различных по своей структуре и функции.
4-Основное значение в формировании гипертрофии нёбных миндалин придают возникающим в лимфоидной ткани миндалин аллергическим реакциям, что подтверждает обнаружение в удалённых фрагментах гипертрофированных миндалин большого числа тучных клеток в различных стадиях дегрануляции, плазматизации лимфоидной ткани и больших скоплений эозинофилов.
Гипертрофия нёбных миндалин — обратимый процесс, у подростков начинается возрастная инволюция лимфоидной ткани.
Гипертрофия нёбных миндалин часто сочетается с гипертрофией всего глоточного лимфоидного кольца, особенно с гипертрофией глоточной миндалины.
Резко увеличенные нёбные миндалины выглядят по-разному. Они могут быть на ножке, слабо примыкающими к нёбным дужкам, с гладкой поверхностью, свободными лакунами. Чаще увеличенные нёбные миндалины бывают плотно-эластической консистенции; в некоторых случаях они распластаны, мягкой консистенции, с развитым нижним полюсом, без признаков воспаления и спаянности с нёбными дужками, имеют бледно-желтоватый или ярко-розовый цвет, окаймлены нёбными дужками и треугольной складкой снизу, лакуны обычного строения, не расширены.
Гистологически определяют преобладание гиперплазии лимфоидной ткани с увеличением площади фолликуллов и числа митозов при отсутствии макрофагов и плазматических клеток.
При выраженной гипертрофии нёбные миндалины служат существенным препятствием для дыхания и глотания, что приводит к выраженной дисфонии, дисфагии и шумному дыханию. Затруднено формирование речи, бывает выражена гнусавость и неразборчивость речи, неправильное произношение некоторых согласных. Развитие дисфонии объясняют изменением формы резонирующих полостей (надставной трубки), а также ограничением подвижности мягкого нёба, особенно при интрамуральной гипертрофии нёбных миндалин, когда значительная масса их скрыта в глубине дужек. Характерны беспокойный сон в связи с гипоксией, храп во сне, приступы обструктивного апноэ вследствие расслабления мышц глотки, ночной кашель. Вследствие тубарной дисфункции нарушается слух, формируется экссудативный средний отит.
Хирургическое лечение гипертрофии небных миндалин
В большинстве случаев гипертрофированные части нёбных миндалин удаляют одновременно с аденоидами. Тонзиллотомию производят при помощи тонзиллотома Матье, представляющий собой специальное устройство, состоящее из кольцевидного ножа, двойного «гарпуна» для фиксации небной миндалины, одной неподвижной ручки для I пальца и двух подвижных для II и III пальцев, натяжение которого приводит в движение нож тонзиллотома, срезающего небную миндалину.
Тонзиллотомия при помощи тонзиллотома Матье производится следующим образоом. После аппликационной анестезии какой-либо из зажимов с кремальерой продевают в кольцевидный нож и плотно зажимают им свободную часть миндалины; кольцо ножа нанизывают на миндалину как можно глубже и вкалывают в ее тело «гарпун», затем быстрым движением отсекают миндалину. Если миндалина спаяна с дужками, то предварительно их отсепаровы-вают от тела миндалины, чтобы они не были повреждены во время тонзиллотомии, а далее поступают как сказано выше. Кровотечение при этом вмешательстве незначительное и быстро останавливается обычным прижатием ватного шарика к раневой поверхности.
86. Аденоиды — патологически увеличенная глоточная (носоглоточная) миндалина, вызывающая затруднение носового дыхания, снижение слуха и другие расстройства.[1] Разращения миндалины обусловлены гиперплазией её лимфоидной ткани.
Патологическая гиперт рофия лимсроидной тканц — гипертрофия аденоидов встречается чаще у детей в возрасте от 2 до 8 лет. Гипертрофия небных и глоточной миндалин свой ственна детям младшего возраста как проявление общей гиперплазии лимфо идной ткани и защитны* реакций организма.
Этиология неизвестна. Предрасполагающими фак торами могут быть воспалительные заболевания глотки, различные детские инфекционные заболевания, эндокринные нарушения, гиповитаминозы, ано малии конституции, неблагоприятные социальные и бытовые условия и дру гие воздействия, снижающие реактивность организма.
Аденоиды (adenoidis), или гиперплазия глоточной миндалины, I степени — миндалины прикрывают верхнюю треть сошника; II степени — прикрывают по ловину сошника; III степени — прикрывают сошник полностью, доходят до уровня заднего конца нижней носовой раковины
Аденоиды у большинства детей формируют аденоидный тип лица (habitus adenoideus): апатичное выражение и бледность лица; полуоткрытый рот; сглаженность носогубных складок; небольшой экзофтальм; отвисание нижней челюсти.У детей замедляется рост, нарушается формирование речи, дети отстают в физическом и психическом развитии. Голос теряет звучность, появляется гнусавость; снижено обоняние. Увеличенные аденоиды препятствуют нормальному дыханию и глотанию. Выделения из носа при постоянном насморке вызывают раздражение кожи преддверия носа и верхней губы. Сон беспокойный, с открытым ртом, сопровождается храпом. Рассеянность, ослабление памяти и внимания отражаются на успеваемости в школе.
Лечение. При гипертрофии небных миндалин применяют физические методы, климатическое и общеукрепляющее лечение.
При резком увеличении небных миндалин и безуспешности консервативной терапии их частично удаляют (тонзиллотомия), в большинстве случаев одновременно с удалением аденоидов.
Операция производится амбулаторно под местной анестезией.Консервативное лечение аденоидов обычно малоэффективно, а применяемые при этом физиотерапевтические процедуры способствуют активизации их роста.
Своевременное удаление аденоидов {аденотомия) устраняет раздражающее действие на миндалины инфицированной слизи из носоглотки, восстанавливается носовое дыхание, что нередко приводит к уменьшению миндалин
87. Показания к аденотомии: частые простудные заболевания, резкое нарушение носового дыхания, гипертрофия аденоидов II и III степени (а при поражении уха — также аденоиды I степени, поскольку необходимо освобождение устья слуховой трубы), рецидивирующие и хронические трахео-бронхиты, пневмонии, бронхиальная астма, рецидивирующие и хронические заболевания околоносовых пазух, тугоухость, секреторные, рецидивирующие и хронические отиты, нарушение речи, психоневрологические и рефлекторные расстройства (энурез, эпилептиформные расстройства).
88. Острый ларингит — острое воспаление гортани обычно вторичного происхождения и сочетается с заболеваниями носоглотки или нижних дыхательных путей (восходящее и нисходящее инфицирование).
Распространенность. Острый ларингит чаше наблюдается у детей старшего возраста.
Этиология. Развитию заболевания способствуют вдыхание холодного воздуха через рот, питье холодной воды при перегревании тела, перенапряжение голосового аппарата, вирусная или бактериальная инфекция
Классификация. Различают разлитой (диффузный) и ограниченный острый ларингит.
Клиническая характеристика. Заболевание обычно начинается постепенно, без повышения температуры тела или с субфебрильной температурой и при общем удовлетворительном состоянии, но может начинаться и внезапно.
Острый ларингит сопровождается резко выраженной гиперестезией гортани. Больные жалуются на ощущение сухости, жжения, першения, саднения в горле, сухой мучительный судорожный кашель. Иногда появляется болезненность при глотании. Голос становится грубым, наблюдается охриплость или афония, утомляемость голоса. Сухой кашель сменяется влажным, со значительным отделением сначала слизистой, а затем слизисто-гнойной мокроты.
При диффузной форме заболевания при ларингоскопии определяют рассеянную гиперемию и набухлость слизистой оболочки гортани.
При ограниченной форме эти изменения наблюдаются на голосовых складках, в межчерпаловидном или подголосовом пространстве. На фоне гипере-мированной слизистой оболочки видны расширенные поверхностные кровеносные сосуды
При геморрагической форме ларингита в слизистой оболочке выявляются кровоизлияния, при фибринозной — налеты фибрина. При отторжении эпителия образуются эрозии. Отек выражен незначительно и затрудненного дыхания, как правило, не наблюдается.
Лечение. Постельный режим, максимальный голосовой покой, нераздражающая пища (ограничение острых и горячих блюд), щелочные минеральные воды (боржом, ессентуки №4), обильное теплое питье (молоко пополам с боржомом или со сливочным маслом).
Отвлекающая терапия (горчичники на шею, грудную клетку, к икроножным мышцам, сухая горчица в носки у детей младшего возраста, согревающий компресс на шею),
Физиотерапия: УВЧ-терапия, паровые или аэрозольные ингаляции 2—3% раствора соды, хлорэтона, сосудосуживающих средств, у детей старше 5 лет — 0,5% раствора ментола, ингаляции фитонцидов (лук, чеснок, хвоя), готовые формы аэрозолей (каметон, ингакамф, ингалипт, камфомен).
Препараты, успокаивающие кашель, и отхаркивающие средства. У детей старшего возраста делают вливания в гортань (инсталляции) 1—1,5 мл 0,25-0,5% раствора ментола в персиковом или оливковом масле.
При ларингитах инфекционного происхождения в лечебный комплекс включают антибиотики и сульфаниламидные препараты. При затяжном течении заболевания назначают малые дозы Йода в виде микстуры или внутримышечно по 0,3-1,0 мл 2—3% раствора йодида натрия 3-4 раза в день либо внутривенно 10% раствор по 5—10 мл на одно вливание
89.Есть два вида крупа, которые выделяют врачи: дифтерийный истинный и дифтерийный ложный. Оба они могут привести к появлению характерного кашля и возникновению затруднений в процессе дыхания. Но есть, однако, между двумя видами крупов различия в симптомах. Наиболее главное отличие состоит в следующем:
Дифтерия развивается постепенно, в гортани ребенка медленно начинают возникать плотные пленки. По мере того, как пленки увеличиваются, дыхание становится все более и более затрудненным, отмечается увеличение лимфоузлов, а температура тела поднимается достаточно высоко. В ситуации, когда у ребенка развивается приступ ложного крупа, все начинается довольно внезапно и протекает быстро. Возникает нарушение дыхания из-за очень сильного отека слизистой оболочки дыхательных путей.
Лечение. Подскладочный ларингит проходит бесследно в результате лечения, направленного на ликвидацию отечно-воспалительного процесса и восстановление дыхания.
Помещение, где находится ребенок, часто проветривают, в условиях стационара проводится оксигенотерапия. Для увлажнения воздуха в комнате развешивают мокрые простыни, кипятят воду с камфорой или листьями эвкалипта.
Проводят дегидратационную, гипосенсибилизирующую, седативную и рефлекторную (отвлекающую) терапию (горчичники, горчичные обертывания, ножные горчичные или горячие ванны). Применяют ингаляционную терапию (ингаляции аэрозолей противоотечного действия, щелочных растворов, гидрокортизона). При быстро нарастающей асфиксии глюкокортикоиды вводят внутривенно.
Операция по удалению миндалин: показания и последствия
Миндалины и их назначение в организме
То, что большинство из нас называют «миндалины» известны как две большие выступающие ткани, которые находятся по бокам задней части горла. Это группировка лимфоидной ткани, известная, как кольцо Вальдейера.
Оно создает шероховатое круговое ребро на входе в пищеварительную систему. Охватывает носоглотку и ротоглотку, создавая барьер для инфекции. Это первая точка контакта, где иммунная система встречается с бактериями и микробами, которые мы глотаем или вдыхаем.
Наша лимфатическая система имеет множество функций, которые переплетаются друг с другом. Ее основная задача заключается в сборе и транспортировке жидкости из всех межклеточных пространств тела (межклеточной жидкости) обратно в кровоток. Немного иначе лимфатическая система действует в небных миндалинах. Здесь создаются антитела, которые помогают в построении иммунитета к инфекционным заболеваниям. Также они отфильтровывают мелкие бактерии и токсины.
В чем заключена работа миндалин? Логично полагать, что в создании антител (иммуноглобулинов). Наиболее активно это происходит в возрасте от 4 до 10 лет. Несколько различных типов клеток вырабатывают специфические антитела. Один тип обезвреживает бактерии, которые вызывают пневмонию, в то время как другой создает антитела против простуды.
Лимфоциты, созданные в небных миндалинах, двигаются к слизи в верхние дыхательные пути, слюнные и слезные железы. При вступлении в контакт с источником инфекции большие плазматические клетки будут производить больше антител. Поднимается температура в очаге воспаления и теле. Температура верный признак, что организм подвергся атаке патогенами.


Барьер против проникновения патогенов создан эволюцией. Возникает вопрос, какие показания к удалению миндалин?
Хронический тонзиллит
Плохо пролеченная ангина чревата возникновением хронической формы. Редко, когда воспаление образуется без острой ангины. Синусит, гайморит, кариес зубов провоцирует тонзиллит. Локальное переохлаждение, сниженная иммунная защита, скудный рацион, аномалии развития носовой перегородки и подверженность аллергии играет решающую роль в повторяющихся ангинах.
Признаки тонзиллита при хроническом течении:
- Покраснение и отечность небных миндалин.
- Огрубение ткани гланд, образование рубцов.
- Набухание лимфатических желез на шее.
- Гланды рыхлые, на поверхности участки белых, творожистых выделений.
- Горло болит при глотании.
- Температура повышена, но незначительно.
- Ангины случаются часто на протяжении всего года.
Когда надо удалять миндалины?
Операция по удалению миндалин необходима при установлении следующих состояний:
- Частые ангины, угрожающие осложнениями.
- Проблемы с дыханием, связанные с отекшими миндалинами.
- Перенесенный паратонзиллярный абсцесс.
- Заболевания сердца, почек и суставов.

Удаление миндалин при хроническом тонзиллите избавляет организм от очага инфекции. При неспособности гланд справится с патогенами, они сами являются очагом инфекции. Защитную роль после удаления миндалин перенимают на себя другие миндалины.
Удаление миндалин у детей возникает гораздо чаще, чем у взрослых. Одного случая ангины не достаточно, чтобы можно было вести речь о назначении тонзиллэктомии.
Альтернатива тонзиллэктомии
Современные методы лечения позволяют назначать операцию только в крайних случаях. Консервативная терапия хорошо справляется с воспалением, снимает отечность и температуру, когда болит горло.
До появления современных антибиотиков удаление гланд считалось лучшим из доступного лечения для снижения шансов возникновения хронической формы ангины. Если есть эффективные лекарства против стрептококковой инфекции, вызывающей ангину, зачем проводить травматическую операцию по удалению гланд?
Частичное удаление небных миндалин
Долгий период вырезания гланд считали наиболее действенным методом борьбы с повторяющимися воспалениями. Сейчас можно прибегнуть к более щадящей процедуре, которая направлена на частичное удаление поверхностных слоев. Оперативное вмешательство обеспечивает лакунам улучшение дренажной функции. Глубокие слои железы при этом не затрагивают. Удаление небных миндалин проводят лазером, в амбулаторных условиях.
При этом пациента усаживают на стул, он в сознании. Манипуляцию совершают под местным наркозом, применяя для обезболивания лидокаин (10%). Человеку при этом не больно. Все рассчитано абсолютно точно. Каждая точка приложения лазера быстро нагревается, но при этом не происходит термическая релаксация. Частичное удаление миндалин лазером по времени займет период не более 20 минут.


Метод радиоволновой тонзиллотомии наиболее безопасный. Проводят его под общим наркозом. Можно удалить только пораженную область миндалины, не затрагивая здоровую ткань. Способность лазера сразу коагулировать сосуды делает операцию бескровной и малотравматичной. Нет необходимости пребывать в стационаре, можно покинуть больницу практически сразу после операции. Пациент восстанавливается быстро, ему потребуется на это не более 5 дней. Горло болит незначительно и с каждым днем все меньше.
Если сравнивать с тонзиллэктомией, то этот метод получается в 2 раза быстрее, менее травматичен. В ходе операции расширяют выходные отверстия лакун, сглаживают поверхность краев, чтобы казеозные массы не скапливались в углублениях, и их можно было удалить шпателем при необходимости. В отличие от полного удаления железы пациенту не больно и он не испытывает чувство дискомфорта. Проделанная операция не решит проблему, а только улучшить состояние больного.
Полное удаление небных миндалин (тонзиллэктомия)
Если врач установил, что радикальное удаление небных миндалин нужно делать по показаниям, проводят полное удаление желез. Детям такую операцию назначают гораздо чаще, чем взрослым.
За рубежом всегда проводили эту процедуру под общим наркозом. Для взрослых и детей одинаковые условия, чтобы пациент не испытывал стресса при выполнении манипуляции. У нас в стране не считали, что есть необходимость в проведении операции под общим наркозом, и удаление проводили под местной анестезией или совсем без нее. В этих случаях пациент испытывал сильнейшее эмоциональное потрясение, и нужно было больше времени на восстановление в послеоперационном периоде.
Если операция проводится под общим наркозом, пациент выключен из сознания. Можно проводить удаление и быть уверенным, что пациенту не больно. Такая операция у взрослых часто проводится, когда бывает нужно покончить с повторяющимися ангинами, так как другие методы не оказывают должного эффекта.


Заменой общему наркозу служит локальная анестезия. Для общего самочувствия в послеоперационном периоде она предпочтительнее, можно быстрее восстановиться. Но не каждый пациент способен решиться на такой шаг, и чаще предпочитают согласиться на общий наркоз. Большинство из них боятся, что будет больно. Нужно обсудить с врачом ход операции и метод по удалению гланд, тогда существует уверенность, что пациент меньше будет подвержен негативному восприятию и последствиям.
В каких случаях выбрать тот, или иной метод вмешательства также поможет врач.
Подготовка перед операцией
Для проведения манипуляции необходимо провести ряд мер, и проверить анализы.
- Для выявления состояния крови к свертываемости и необходимое время для этого, сдают кровь на коагулограмму. При слабых показателях бывает нужно подождать какое-то время для восстановления их до приемлемого уровня.
- Так как операция проводится под наркозом, потребуется проба на лекарство.
- За 2 недели до операции нужно прекратить принимать противовоспалительные средства. Этот тип лекарств в своем составе часто имеет аспирин, ибупрофен и напроксен. Препараты этого рода способны увеличивать риск кровотечения во время и после операции.
- Вечером и на ночь кушать нельзя. Это же касается и воды. Пустой желудок снизит риск тошноты от наркоза.
Самочувствие после операции
После удаления миндалин, если оно проводилось под общим наркозом, пациент находится в палате. Первые ощущения, которые испытывает прооперированный, как будто в горло попал инородный предмет. Этот период довольно сложный для пациента, болит горло, мягкое небо, основание языка и стенки глотки отечные. Бывает приступ рвоты в самом начале послеоперационного периода. Если она продолжается, то вводится противорвотное лекарство.


В первые сутки потребуется постельный режим, положение на боку безопасно и позволяет сплевывать накопившуюся кровь. Показан голод в первые сутки и стараться не совершать глотательные движения. Горло будет болеть сильно, интенсивность нарастает по мере окончания действия обезболивающего. Будет больно двигать шеей, голос восстанавливается постепенно.
Постепенно к концу вторых суток становится не так больно глотать и при желании можно кушать, но только не горячую пищу и ту, которая не раздражает оперированное горло.
На месте удаленных миндалин в зеркало можно рассмотреть буро-красные раны. Заживление, несмотря на величину поражения, происходит быстро. Уже на 10 день пациент отмечает хорошее самочувствие, пропадает дискомфорт при приеме пищи. Глотать уже не больно, можно кушать любую пищу без ограничения. Горло не болит.
Температура может подняться в самые первые часы после оперативного вмешательства. При остальных нормальных показателях предпринимать что-либо не стоит. Через некоторое время все нормализуется и температура спадет.
На 5 день можно отметить, что горло болит особенно сильно. Как раз на этот период приходится пик воспаления, возможно боль появится в ухе.
Осложнения
Метод удаления миндалин хорошо отработан и в редких случаях может ухудшиться состояние.
В каких случаях нужно начать беспокоиться и можно говорить об осложнениях:
- Кровотечение (за исключением кровоточивости в первые сутки).
- Температура.
- Развитие инфекций.
- Воспалительный процесс.
При каких либо изменениях в самочувствии надо связаться с лечащим врачом.
Необходимость проведения операции и выбор метода принадлежит специалисту, а самочувствие в послеоперационный период зависит от пациента. От того насколько точно будут соблюдены все условия будет зависеть исход операции.
Автор: Светлана Голубева,
специально для lechim-gorlo.ru
Полезное видео о воспалении язычной миндалины
Аденотомия и тонзиллотомия у детей

Гипертрофия и воспаление аденоидов у детей нередко требует хирургического лечения, поскольку эта ЛОР-патология приводит к болезненным рецидивирующим отитам, хроническому риносинуситу, аденоидиту, затруднению дыхания, обструктивному апноэ сна (остановкам дыхания), снижению слуха, нарушению развития речи, формированию неправильного прикуса, нарушению развития лицевого скелета и развитию «аденоидного» типа лица. Кроме того, постоянное нарушение носового дыхания приводит к хронической гипоксии и существенно тормозит интеллектуальное развитие ребенка.
Удалять ли аденоиды (гланды) ребенку?
Вопреки распространенному стереотипу о «вреде» этой операции, следует отметить, что аденоиды выполняют функцию защиты и являются иммунным органом, поэтому важно выполнять современные щадящие вмешательства с применением эндоскопической техники, что позволяет удалить только пораженный – гиперплазированный участок аденоидной ткани, сохраняя сами иммунные структуры. Аденотомия выполняется по медицинским показаниям, если консервативная терапия не дает хороших результатов. В запущенной стадии воспаленные аденоиды деформирующим образом меняют вентиляцию полости носа, пазух и среднего уха. Они создают угрозу серьезных осложнений, которые могут привести к инвалидизации ребенка (стойкая тугоухость, хронический отит, хронический синусит), нарушению развития прикуса и внешности.
Только опытный врач сможет принять решение относительно целесообразности удаления пораженных аденоидов в каждом конкретном случае. В нашей клинике используются наиболее точные эндоскопические методы обследования носоглотки и уха.
Как удаляют аденоиды детям в клинике им. Н.И. Пирогова?
Эндоскопическая аденотомия — максимально деликатная хирургическая манипуляция, которая проводится в условиях медикаментозного сна. Она выполняется под контролем специального оборудования и видеосистемы с высоким разрешением. Лимфаденоидная ткань удаляется мягко и аккуратно именно в том месте, где это необходимо, сохраняя структуры, важные для нормального иммунитета ребенка. Поскольку процедура удаления аденоидов выполняется без травматизации, риск осложнений и период реабилитации сводятся к минимуму. Как правило, уже через несколько часов после операции мы выписываем детей из клиники домой. Послеоперационный период проходит безболезненно. Важно помнить, что после хирургического вмешательства следует на некоторое время отказаться от физической нагрузки и избегать перегревания. После эндоскопической аденотомии период таких ограничений составляет всего 7-10 дней.
Как удаляют аденоиды у детей? Видео на нашем YouTube-канале
Резекция небных миндалин (тонзиллотомия) у детей
Гипертрофированные небные миндалины, также как аденоиды, могут стать причиной нарушения дыхания, храпа и даже апноэ (остановка дыхания) во сне. Миндалины у ребенка нередко становятся очагом воспаления во время простуды или ангины. Если за год малыш болеет до семи раз, особенно ангиной, которая опасна серьезными осложнениями, врач-отоларинголог может посоветовать решить проблему операционным путем. Сегодня тонзиллотомия выполняется несколькими методами: хирургически, с помощью лазера или путем замораживания тканей (криодеструкция миндалин).
Преимущества детских ЛОР-операций в клинике Пирогова
Все лучшее — детям! В нашей клинике детские ЛОР-операции с применением современной эндоскопической техники выполняются доктором Вячеславом Валерьевичем Вавиным, вклад которого в развитие отечественного здравоохранения и медицины, а также уникальные операции по восстановлению дыхания, слуха и здоровья ЛОР-органов были неоднократно отмечены престижными премиями российских и европейских институтов. Совместно с коллегами из Италии в 2017 году доктор успешно выполнил уникальную реконструктивную операцию по восстановлению надгортанника и языка 5-летнему мальчику Антону из Кемеровской области. Это событие было освещено в крупных федеральных и региональных СМИ. Кроме того, доктор является кандидатом медицинских наук и автором более 10 патентов на лечение заболеваний уха, горла и носа.
Помимо профессиональной помощи специалистов высокого класса мы предлагаем нашим пациентам:
Тонзиллэктомия — Википедия
Материал из Википедии — свободной энциклопедии
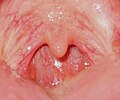
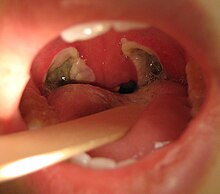 Обычный внешний вид задней части горла через три дня после тонзиллэктомии.
Обычный внешний вид задней части горла через три дня после тонзиллэктомии.Тонзиллэктоми́я (от лат. tonsilla — миндалевидная железа и греч. εκτομή — иссечение, удаление) — известная более 3000 лет[1] хирургическая операция по полному удалению нёбных миндалин вместе с соединительно-тканной капсулой. Выполняется при рецидивах острого тонзиллита или аденоидита, носовых обструкциях дыхательных путей, апноэ, храпе и паратонзиллярном абсцессе. До настоящего времени остаётся одним из наиболее распространённых оперативных вмешательств.
- Заболевания, сопровождающиеся явно выраженной сердечно-сосудистой, почечной, печеночной и лёгочной декомпенсацией, III стадия гипертонической болезни, кардиосклероз со стенокардией.
- Выраженные заболевания крови (гемофилия, лейкозы, геморрагический синдром).
- Острые инфекционные заболевания, активный туберкулёз, а также и другие болезни, которым свойственно обострение под влиянием операционной травмы.
Миндалины активно участвуют в работе иммунной системы. Полное удаление может вызвать ослабление механизмов иммунной защиты, значительно усилить инфицирование слизистой оболочки верхних дыхательных путей, тем самым способствовать развитию различных воспалительных заболеваний.[2]
Замечено, что дети, которым в новорождённом возрасте удалили миндалины, сильнее подвержены простудным заболеваниям, заболеваниям горла, бронхов и легких.[3]
-

Гнойные пробки в лакунах небных миндалин
Фибриновый налёт на месте удалённых небных миндалин
-

Горло через несколько недель после тонзиллэктомии.
 Болезненные ощущения в проекции сердца не только в острую стадию заболевания, но и в период ремиссии ангины.
Болезненные ощущения в проекции сердца не только в острую стадию заболевания, но и в период ремиссии ангины. Тяжелая форма сердечной недостаточности.
Тяжелая форма сердечной недостаточности. Ультразвуковой скальпель способен отсекать пораженную ткань. Данный метод достаточно эффективен в руках специалиста высокого уровня. Так как при нарушении необходимых правил возможен ожог слизистой оболочки анатомических структур, находящихся в близости миндалин.
Ультразвуковой скальпель способен отсекать пораженную ткань. Данный метод достаточно эффективен в руках специалиста высокого уровня. Так как при нарушении необходимых правил возможен ожог слизистой оболочки анатомических структур, находящихся в близости миндалин.