Осложнения и реакции после вакцинации!Есть ли разница? — Детский медицинский центр Поллианна
Осложнения и реакции после вакцинации!Есть ли разница?
Существуют вакцинальные реакции, наиболее часто возникающие, и осложнения после прививок. Хотя для большинства родителей разницы не существует, необходимо знать, чем они отличаются.
Вакцинальные реакции — это то с чем чаще всего сталкиваются родители и врачи, то есть закономерные и ожидаемые реакции со стороны ребенка, получившего вакцину. К ним относят:
повышение температуры, возникающее преимущественно в первые сутки после вакцинации. Высокая температура после 2-х суток от проведения прививки чаще результат присоединения ОРВИ в день посещения врача.
Местная реакция в виде покраснения или припухлости (отека) в месте введения вакцины. Обычно сохраняется несколько дней и проходит самостоятельно. Сильная реакция в виде отека более 8 см встречается очень редко.

Пронзительный плач в течение 3 часов и более чаще связан с травмой нерва в месте укола. Проходит без последствий.
Осложнения — это неожидаемая и неправильная реакция организма на фоне или после введения вакцины. Различают несколько видов осложнений.
Осложнения вследствие индивидуальной чувствительности — самая частая причина реакций: аллергических (сыпь, крапивница, шок), неврологических (судороги, энцефалопатия).
Осложнения вследствие нарушения принципов вакцинации: некачественная вакцина, нарушение хранения или перевозки вакцин, нарушение техники введения вакцины или ее дозы.
Возможны также и косвенные ситуации, связанные с введением прививок, например, судороги на фоне повышения температуры после проведения вакцинации, т. е. не на прививку, а на повышение температуры после прививки.
Вакцинальные осложнения — это тяжелые и/или стойкие нарушения здоровья вследствие проведения прививок.
Вакцинассоциированный полиомиелит — редкое, но тяжелое заболевание, возникающее после вакцинации живой прививкой от полиомиелита (частота встречаемости по данным ВОЗ 1 случай на 1 000 000 привитых). В связи с этим решается вопрос о полном переходе на инактивированные вакцины (неживые).
Тромбоцитопения — резкое и значимое снижение количества тромбоцитов, что влечет за собой риск кровотечений. Встречается после проведения прививки против кори (частота 3-4 случая на 100 000 привитых)
Шок (анафилаксия) может быть связана с компонентами вакцин, но в большинстве случаев причина не выясняется. Для АКДС вакцины частота 1 случай на 50 000 прививаемых, для других вакцин риск значительно реже — 1 случай на 1 000 000 привитых. Реакция возникает через несколько минут, реже через 1-2 часа.
Осложнения при вакцинации БЦЖ (туберкулез) — язва, холодный абсцесс, увеличение лимфоузлов, даже воспаление кости (остеомиелит) с выделением из очага воспаления микобактерии туберкулеза.
 Все осложнения БЦЖ встречаются в 85% при вакцинации БЦЖ и в 15% при вакцинации БЦЖ-М. Генерализованный БЦЖит — очень тяжелое заболевание ребенка с иммунодефицитом, которому сделали прививку. Встречается крайне редко. За последние 6 лет в России — 4 ребенка.
Все осложнения БЦЖ встречаются в 85% при вакцинации БЦЖ и в 15% при вакцинации БЦЖ-М. Генерализованный БЦЖит — очень тяжелое заболевание ребенка с иммунодефицитом, которому сделали прививку. Встречается крайне редко. За последние 6 лет в России — 4 ребенка.
Учитывая все возможные осложнения и реакции, каждый ответственный педиатр обязательно проводит полный осмотр ребенка перед прививкой, собирает анамнез, а также оценивает результаты анализов крови и мочи, а уж потом решает вопрос о проведении вакцинации.
Отсутствие прививок может стать причиной тяжелого инфекционного заболевания с различными последствиями, но отказ родителей от вакцинации не повлияет на оформление ребенка в детское учреждение, хотя в некоторых случаях ведет к определенным ограничениям. Уважаемые родители! Информации много даже в этой небольшой статье, а в интернете получить адекватные знания, не имея медицинского образования, довольно сложно. Поэтому, если у вас есть вопросы или сомнения приходите к нам в клинику за квалифицированной консультацией.
Все о вакцине против полиомиелита
Полиомиелит (детский спинномозговой паралич) — инфекционное заболевание, вызываемое вирусами полиомиелита 1,2 и 3 типов. В основном заболевание поражает детей в возрасте до 5 лет.
Полиомиелит — тяжелое заболевание, вызывающее параличи мышц, может стать причиной развития дыхательной и сердечно-сосудистой недостаточности из-за паралича межреберных и диафрагмальных мышц. Паралич дыхательных мышц нередко становится причиной летального исхода.
Передается полиомиелит фекально-оральным путем, реже – воздушно-капельным.
Профилактика полиомиелита заключается во введении вакцины.
В России прививки против полиомиелита обязательны и входят в Национальный календарь профилактических прививок, утвержденный приказом Министерства здравоохранения Российской Федерации от 21 марта 2014 г. № 125н., согласно которому всем детям первого года жизни необходимо сделать три прививки от полиомиелита. Детей начинают вакцинировать с 3х месяцев с интервалом в 6 недель (далее в 4.5 и 6 месяцев).
Детей начинают вакцинировать с 3х месяцев с интервалом в 6 недель (далее в 4.5 и 6 месяцев).
Существует 2 типа вакцин против полиомиелита:
Живая (ОПВ – оральная полиомиелитная вакцина) – содержит живые ослабленные вирусы 1,2,3 типов.
Инактивированная (ИПВ) – содержит убитые вирусы 1,2,3 типов.
Все дети первого года жизни вакцинируются инактивированной вакциной, которая вводится с помощью инъекции. Последующие прививки (ревакцинации) проводятся в 18, 20 месяцев и в 14 лет. Для ревакцинации используется живая вакцина, которая закапывается в рот.
Живая полиомиелитная вакцина имеет принципиальное отличие от инактивированной, которое заключается в том, что попадая в желудочно-кишечный тракт, видоизменяется, выделяясь с калом в течение 6 недель после вакцинации. Это может привести к вакциноассоциированному полиомиелиту (ВАП) как у самого привитого (в случае иммунодефицитного состояния), так среди не привитых контактных лиц.
Частота развития вакциноассоциированного полиомиелита невелика, по статистике около 10 случаев в год по стране. Приходится в основном на детей с выраженными нарушениями иммунитета и с тяжелыми хроническими заболеваниями.
Приходится в основном на детей с выраженными нарушениями иммунитета и с тяжелыми хроническими заболеваниями.
В связи с тем, что дети, привитые живой полиомиелитной вакциной, выделяют вирус в окружающую среду, в организованных детских коллективах предусмотрено разобщение непривитых детей от привитых сроком на 60 дней.
Вирус, выделяясь из кишечника и носоглотки, попадает на руки, одежду, игрушки и другие предметы.
Живая полиомиелитная вакцина не применяется у детей из групп риска ( с иммунодефицитными состояниями, кишечными аномалиями), а также в случае, если в семье есть ребенок непривитый против полиомиелита.
Противопоказания к проведению вакцинации определяет только врач.
Если взрослый никогда не был привит против полиомиелита,то выезжая в страны, неблагополучные по полиомиелиту он может пройти трехкратную иммунизацию против полиомиелита. Всемирная организация здравоохранения (ВОЗ) рекомендует путешественникам в страны, эндемичные по полиомиелиту, иметь полную вакцинацию против полиомиелита.
Возможны ли побочные эффекты вакцинации?
Реакция на вакцинацию практически отсутствует. В крайне редких случаях возможно временное повышение температуры тела на 5-14 день после прививки.
Риск, связанный с побочным действием вакцины, в десятки тысяч раз меньше риска заболевания полиомиелитом.
10 ложных мифов о прививках. Защитите своих детей!
Очень важно, чтобы дети получали вакцинацию, поскольку это им позволит избавиться от болезней, последствия которых могут быть очень серьезными, такие, как потеря трудоспособности или смертельный исход.
Чтобы справиться с лавиной дезинформации, которая всё чаще приводит родителей к отказу от прививок, мы представляем десять ЛОЖНЫХ МИФОВ с научными доводами, которые их опровергают.
ЛОЖНЫЕ мифы … и реальные факты
ЛОЖНЫЙ МИФ 1: «В лучших гигиенических условиях болезни исчезнут, поэтому прививки не нужны».
Дело в том, что болезни, против которых делают прививки, появятся снова, если программы вакцинации будут прерваны. Несмотря на то, что соблюдение гигиены, мытье рук и питьевая вода помогают защитить людей от инфекционных заболеваний, многие из них всё равно могут распространиться. Если бы люди не были вакцинированы, некоторые заболевания, которые стали редкими, такие как полиомиелит или корь, быстро бы распространились.
Несмотря на то, что соблюдение гигиены, мытье рук и питьевая вода помогают защитить людей от инфекционных заболеваний, многие из них всё равно могут распространиться. Если бы люди не были вакцинированы, некоторые заболевания, которые стали редкими, такие как полиомиелит или корь, быстро бы распространились.
ЛОЖНЫЙ МИФ 2: «Прививки имеют некоторые вредные и долгосрочные побочные эффекты, которые еще не изучены».
Дело в том, что прививки безопасны. Реакции, возникающие при их введении, как правило, лёгкие и временные, например, боль в руке или повышение температуры.
Серьезные расстройства здоровья крайне редки. Последствия от заболевания, которое можно предотвратить вакцинацией, могут быть намного серьезнее. Например, в случае полиомиелита, болезнь может вызвать паралич, корь может вызвать энцефалит и слепоту, а также, некоторые инфекции, которые можно предотвратить с помощью вакцинации, могут привести к летальному исходу.
ЛОЖНЫЙ МИФ 3: «Комбинированная вакцина против дифтерии, столбняка, коклюша и полиомиелита может вызвать синдром внезапной детской смерти (СВДС)».
На самом деле, не существует причинно-следственной связи между введением вакцины и внезапной смертью младенцев, хотя эти вакцины вводят в периоде, в котором ребенок может страдать СВДС.
Другими словами, смерть от СВДС случайно совпадает с вакцинацией и может наступить, даже если не были сделаны прививки. Важно помнить, что эти четыре заболевания могут быть смертельными и что новорожденный, которому не были проведены прививки, подвергается серьезному риску смерти или инвалидности.
ЛОЖНЫЙ МИФ 4: «Заболевания, которые можно предотвратить с помощью прививок, практически искоренены в нашей стране, поэтому нет причин для вакцинации».
На самом деле, несмотря на то, что во многих странах заболеваемость, предотвращаемая вакцинацией, редко встречается, инфекционные агенты, которые вызывают их, продолжают распространяться в некоторых частях мира. На планете всё взаимосвязано, поэтому эти агенты могут пересекать географические границы и заражать любого незащищенного человека. Например, по состоянию на 2005 год вспышки кори были отмечены в Западной Европе у невакцинированного населения в Германии, Австрии, Бельгии, Дании, Испании, Франции, Италии, Великобритании и Швейцарии. Другим примером является то, что в тех странах, где снизилось количество вакцинации против коклюша (таких странах как Япония или Швеция), угрожающе увеличилось число случаев заболеваемости и, что еще хуже, количество смертей и неврологических осложнений, вызванных этим заболеванием.
На планете всё взаимосвязано, поэтому эти агенты могут пересекать географические границы и заражать любого незащищенного человека. Например, по состоянию на 2005 год вспышки кори были отмечены в Западной Европе у невакцинированного населения в Германии, Австрии, Бельгии, Дании, Испании, Франции, Италии, Великобритании и Швейцарии. Другим примером является то, что в тех странах, где снизилось количество вакцинации против коклюша (таких странах как Япония или Швеция), угрожающе увеличилось число случаев заболеваемости и, что еще хуже, количество смертей и неврологических осложнений, вызванных этим заболеванием.
ЛОЖНЫЙ МИФ 5: «Детские болезни, предотвращаемые вакцинацией, являются чем-то неизбежным в жизни».
Дело в том, что болезни, предотвращаемые вакцинацией, не обязательно должны быть «чем-то неизбежным в жизни». Такие заболевания, как корь, эпидемический паротит и краснуха являются серьезными и могут вызвать серьезные осложнения как у детей, так и у взрослых, такие, как пневмония, энцефалит, слепота, диарея, инфекции уха, синдром врожденной краснухи (если женщина заражается краснухой в начале беременности) и смерти. Все эти болезни и страдания можно предотвратить с помощью прививок.
Все эти болезни и страдания можно предотвратить с помощью прививок.
ЛОЖНЫЙ МИФ 6: «Одновременное введение нескольких прививок может увеличить у детей риск возникновения побочных эффектов и перегрузить их иммунную систему».
На самом деле, согласно научным исследованиям, одновременное введение нескольких вакцин не оказывает никакого побочного действия на иммунную систему ребенка.
Кроме того, у одновременного введения прививок есть такие преимущества, как то, что требуется меньшее количество амбулаторных посещений, что экономит время и деньги и увеличивает вероятность, что дети завершат рекомендуемый график вакцинации. Кроме того, возможность получения комбинированной вакцинации, например против кори, эпидемического паротита и краснухи, предполагает меньшее количество инъекций.
ЛОЖНЫЙ МИФ 7: «Грипп — это всего лишь небольшие неприятности, и прививка против него не очень эффективна».
Дело в том, что грипп — это нечто большее, чем просто неприятность. Это серьезная болезнь, которая каждый год вызывает от 300 000 до 500 000 смертей во всем мире. Беременные женщины и маленькие дети, в частности, подвергаются высокому риску серьезной инфекции и смерти. Вакцинация беременных женщин имеет дополнительное преимущество для защиты новорожденных (в настоящее время вакцина для детей в возрасте до шести месяцев отсутствует).
Это серьезная болезнь, которая каждый год вызывает от 300 000 до 500 000 смертей во всем мире. Беременные женщины и маленькие дети, в частности, подвергаются высокому риску серьезной инфекции и смерти. Вакцинация беременных женщин имеет дополнительное преимущество для защиты новорожденных (в настоящее время вакцина для детей в возрасте до шести месяцев отсутствует).
Прививка эффективна против трех наиболее распространенных штаммов, распространенных в данном сезоне. Это лучший способ уменьшить шансы заболеть серьезным гриппом и заразить других.
ЛОЖНЫЙ МИФ 8: «Приобретение иммунитета в результате болезни лучше, чем после прививки».
Дело в том, что вакцины взаимодействуют с иммунной системой и производят реакцию, подобную той, которая могла бы вызвать естественная инфекция, но не вызывать заболевания или подвергать иммунизированного человека рискам возможных осложнений.
ЛОЖНЫЙ МИФ 9: «Вакцины содержат ртуть, что является опасным для здоровья».
Ранее при изготовлении или консервации некоторых вакцин использовался тиомерсал (органическая соль, содержащая этилртуть)из-за его противомикробных свойств. Однако уже в течение нескольких лет количество используемого тиомерсала было уменьшено или полностью устранено, так как его заменили другими соединениями.
Однако уже в течение нескольких лет количество используемого тиомерсала было уменьшено или полностью устранено, так как его заменили другими соединениями.
В настоящее время практически ни одна из вакцин, используемая в графиках вакцин испанских автономных сообществ, не содержит значительного количества этого вещества. Кроме того, никто не смог доказать, что тиомерсал имеет какие-либо последствия для здоровья.
ЛОЖНЫЙ МИФ 10: «Некоторые вакцины могут вызывать аутизм и другие редкие заболевания».
Некоторые представители движения под названием «Группы за отказ от прививок», считают, что вакцины ответственны за различные расстройства, такие как детский аутизм, увеличение случаев рака, лейкемия, рассеянный склероз, бесплодие, болезнь Альцгеймера, а также еще очень длинный список серьезных заболеваний. Единственно верным является то, что на сегодняшний день не доказано, что существует связь вакцинации с этими заболеваниями. Исследование доказывает, что вакцина против кори никогда не вызывает аутизм.
Подводя итог, следует отметить, что риски прививок незначительны, а преимущества очень важны для здоровья ваших детей. Помните также, что прививки не только служат для защиты вашей семьи, но и окружающих. Эффективность программ вакцинации, зависят от всех нас.
Вакцинация — это акт солидарности со здоровьем всего общества!
Источник: 10 mitos FALSOS sobre la vacunación…
Полиомиелит у взрослых. Профилактика
Острая инфекционная болезнь, вызываемая одноименным вирусом, характеризующаяся поражением центральной нервной системы, прежде всего — клеток передних рогов спинного мозга, отвечающих за двигательную активность, оболочек головного и спинного мозга. Наблюдается чаще у детей и приводит к развитию паралича.
- Полиомиелит
- Что такое полиомиелит
- Вирус полиомиелита – возбудитель болезни
- Пути заражения полиомиелитом
- Классификация полиомиелита
- Профилактика полиомиелита
- Мероприятия в очаге инфекции
- Полиомиелит у детей
- Диагностика полиомиелита у детей
- Лечение полиомиелита у детей
- Осложнения полиомиелита у детей
- Полиомиелит у взрослых
- Особенности полиомиелита у взрослых
- Последствия полиомиелита у взрослых
- Вакцинация от полиомиелита
- В каком возрасте проводится вакцинация от полиомиелита детям?
- Когда проводится ревакцинация от полиомиелита?
- Какие бывают вакцины от полиомиелита?
- Живая вакцина от полиомиелита (капли)
- Инактивированная вакцина от полиомиелита
- Можно ли делать прививку от полиомиелита с другими прививками?
- Можно ли непривитого от полиомиелита ребенка водить в детский сад?
- Реакция на прививку от полиомиелита
- Температура после прививки от полиомиелита
- Другие возможные нормальные реакции на прививку
- Осложнения прививки от полиомиелита
Полиомиелит
К одной из детских инфекций, которая очень опасна и оставляет после себя тяжелые осложнения, относится полиомиелит. Страдают ей преимущественно дошкольники, но могут болеть и старшие дети, а также взрослые. От полиомиелита можно защитить себя и своих детей, сделав прививки от этой болезни, что начинается еще на первом году жизни. Как протекает полиомиелит у детей? Так ли нужна прививка от полиомиелита? Существует ли другая профилактика полиомиелита? Какие последствия и осложнения полиомиелита бывают?
Страдают ей преимущественно дошкольники, но могут болеть и старшие дети, а также взрослые. От полиомиелита можно защитить себя и своих детей, сделав прививки от этой болезни, что начинается еще на первом году жизни. Как протекает полиомиелит у детей? Так ли нужна прививка от полиомиелита? Существует ли другая профилактика полиомиелита? Какие последствия и осложнения полиомиелита бывают?
Что такое полиомиелит
Полиомиелит – инфекция вирусной природы, в воспалительный процесс при которой вовлекается ткань нервной системы. Нервная система поражается по типу вялых параличей. Помимо неврологических признаков отмечаются симптомы интоксикации. В подавляющем большинстве случаев полиомиелит регистрируется у детей.
Вирус полиомиелита – возбудитель болезни
Вирус полиомиелита является виновником этой серьезной болезни. Называется он «полиовирус». Выделяют три типа возбудителя (полиовируса). Вирус полиомиелита относится к подгруппе энтеровирусов. Он содержит рибонуклеиновую кислоту (РНК). Вирус полиомиелита неустойчив, если его нагревать или обрабатывать дезинфицирующими средствами. Кроме того, на него не действуют антибиотики.
Он содержит рибонуклеиновую кислоту (РНК). Вирус полиомиелита неустойчив, если его нагревать или обрабатывать дезинфицирующими средствами. Кроме того, на него не действуют антибиотики.
Пути заражения полиомиелитом
Заразиться вирусом полиомиелита можно от заболевшего человека или вирусоносителя. В окружающую среду возбудитель попадает с фекалиями больного, продолжается этот процесс несколько недель. В слизи из носоглотки вирус определяется не больше двух недель. Первые пять дней больной считается особенно заразным для окружающих. Передается вирус двумя путями: фекально-оральным и воздушно-капельным, причем первый путь является ведущим.
Первичное размножение вируса происходит в пищеварительном тракте, а именно на его слизистой оболочке. Кроме того, вирус размножается в слизистой оболочке носоглотки. Далее с током крови возбудитель разносится по организму. Если он преодолеет барьер с центральной нервной системой, то возникнет паралитическая или менингеальная форма болезни.
Классификация полиомиелита
Как и большинство инфекционных болезней, полиомиелит имеет свою классификацию. Инфекционный процесс может быть разной степени тяжести (от легкой до тяжелой), протекать в типичной и атипичной формах. Тяжесть болезни ставится на основании выраженности симптомов интоксикации, а также характера двигательных нарушений.
Иногда болезнь протекает гладко, но в ряде случаев присоединяются осложнения, наслаиваются другие инфекции.
Профилактика полиомиелита
Вакцинация от полиомиелита является самым лучшим способом профилактики болезни. Да, бывает так, что и привитый ребенок заболевает полиомиелитом, но в таком случае болезнь протекает легко, с небольшими симптомами интоксикации.
Среди неврологических симптомов у них преобладает мышечный спазм. Легкие параличи мышц ног у привитых, заболевших полиомиелитом, тоже бывают, они проявляется прихрамыванием, мышечной слабостью. Однако данные симптомы быстро проходят, а более долго сохраняется гипотония мышц.
К неспецифическим методам профилактики относится соблюдение личной гигиены, мытье рук после посещения туалета и перед едой, ограничение контактов с заболевшим.
Мероприятия в очаге инфекции
Как только врач или фельдшер выявляет больного с полиомиелитом, он должен передать экстренное извещение в Центр гигиены и эпидемиологии. Сам заболевший изолируется на срок от 3 недель до 40 дней. После того, как больной госпитализируется, в очаге проводится дезинфекция.
Всем контактировавшим детям в возрасте до 7 лет проводится экстренная иммунизация. Можно ли делать прививку от болезни «полиомиелит» экстренно тем детям, которые были ранее уже привиты от данной инфекции? Ее делать нужно обязательно, однократно. Это не зависит от того, как был привит ребенок ранее. Однако от момента последней вакцинации должно пройти не менее 6 недель.
Если же экстренная вакцинация окажется первой от полиомиелита, то последующие прививки проводятся с необходимыми интервалами.
Полиомиелит у детей
Полиомиелит у детей протекает в различных формах. Не всегда удается поставить диагноз, так как признаки могут быть неспецифические. Родители могут и не узнать о том, что ребенок перенес полиомиелит. Однако встречаются очень тяжелые формы болезни, с классическими неврологическими симптомами, по которым опытный врач обязательно заподозрит заражение вирусом полиомиелита.
Скрытый (инкубационный) период инфекции длится от 5 дней до 5 недель. В среднем он продолжается около двух недель. При болезни «полиомиелит» симптомы зависят от формы инфекции, которых выделяется несколько.
- Инаппарантная форма инфекции
Другими словами, эту форму инфекции можно назвать здоровым вирусоносительством. Поставить такой диагноз можно только лабораторно. Такая форма болезни имеет скорее научный интерес, так как сам носитель вируса ни на что не жалуется и для окружающих он ничем не опасен. Вирус так и остается в кишечнике и не выходит за его пределы.
- Абортивная форма болезни
Заподозрить при этой форме полиомиелит очень сложно, так как типичных симптомов болезни нет, вся инфекция скрывается под маской острого респираторного заболевания (ОРЗ). У ребенка появляются небольшое повышение температуры, слабость, снижение аппетита, кашель, насморк, дискомфорт в горле, расстройства кишечника. Никаких неврологических симптомов полиомиелита не наблюдается. Ребенок постепенно сам выздоравливает, ему требуется лишь несложное симптоматическое лечение.
- Непаралитический полиомиелит (менингеальная форма)
Болезнь протекает в виде серозного менингита. Характерно острое начало болезни, при котором ребенку очень быстро становится плохо. Его беспокоят головные боли, высокая температура, частая рвота. При осмотре врач или фельдшер фиксируют у больного положительные менингеальные симптомы, являющиеся одним из критериев того, что у ребенка воспалились оболочки головного мозга.
При данной форме болезни «полиомиелит» симптомы яркие, есть признаки вовлечения в процесс нервной системы. Беспокоит болезненность по ходу нервных стволов. Больному ребенку тяжело, он отказывается от еды, почти все время лежит, спит, часто плачет. Могут отмечаться подергивания мышц. Это характерно для первых дней болезни. Могут быть некоторые глазные симптомы. Параличей при этой форме полиомиелита у детей не встречается. Ребенок полностью выздоравливает.
Беспокоит болезненность по ходу нервных стволов. Больному ребенку тяжело, он отказывается от еды, почти все время лежит, спит, часто плачет. Могут отмечаться подергивания мышц. Это характерно для первых дней болезни. Могут быть некоторые глазные симптомы. Параличей при этой форме полиомиелита у детей не встречается. Ребенок полностью выздоравливает.
- Паралитический полиомиелит
Симптомы полиомиелита при данной форме болезни еще более яркие, они меняются в разных периодах болезни. Всего принято выделять четыре периода паралитического полиомиелита.
Препаралитический период болезни продолжается от одного до шести дней. Начинается болезнь с ярко выраженных симптомов интоксикации и высокой температуры. Иногда появляются признаки расстройства пищеварительного тракта в виде запора или поноса. У ряда заболевших малышей присутствуют катаральные симптомы (боль в горле, насморк, кашель).
Спустя пару дней у ребенка появляются неврологические симптомы: отмечаются боли в спине, руках, ногах, увеличивается чувствительность к разным раздражителям, становится положительными симптомы раздражения мозговых оболочек. Из-за столь неприятных ощущений заболевший старается лежать неподвижно.
Из-за столь неприятных ощущений заболевший старается лежать неподвижно.
Паралитический период продолжается от пары часов до двух недель. Его признаки варьируют от конкретного места поражения нервной системы.
При поражении нейронов, находящихся в передних рогах спинного мозга, которые отвечают за движение, развивается инфекция в спинальной форме. В течение недели от начала болезни возникают у ребенка параличи . Появляются они внезапно и развиваются очень быстро. По своему характеру параличи вялые, присутствует атрофия мышц. Чувствительность не изменяется. Характерно то, что больше страдают проксимальные отделы конечностей (плечо, бедро).
При полиомиелите у детей страдают не только конечности. Нередко вовлекаются в процесс межреберные мышцы и диафрагма. В таком случае присоединяются признаки недостаточности органов дыхания.
Встречается еще одна форма болезни – бульбарная. У ребенка очень выражен интоксикационный синдром, беспокоит головная боль, рвота. Очень быстро появляются неврологические нарушения: ребенок не может нормально глотать, поперхивается, негустая пища попадает в нос, изменяется оттенок голоса (сиплый, хриплый). Так как малыш не может нормально проглотить пищу и слюну, у него появляется клокочущее дыхание. В ряде случаев болезнь заходит так далеко, что повреждаются сосудодвигательный и дыхательный центры, наступает паралич диафрагмы, отчего может наступить смерть малыша.
Так как малыш не может нормально проглотить пищу и слюну, у него появляется клокочущее дыхание. В ряде случаев болезнь заходит так далеко, что повреждаются сосудодвигательный и дыхательный центры, наступает паралич диафрагмы, отчего может наступить смерть малыша.
Третья форма течения инфекции называется понтинной. В этом случае повреждается мост в головном мозге и ядра черепно-мозговых нервов, которые как раз там и располагаются. При повреждении лицевого нерва отмечается паралич мимических мышц, что проявляется асимметрией лица, разным размером глазных щелей и другими признаками.
Восстановительный период полиомиелита у детей длится долго, от одного до трех лет. Болезнь еще долго дает о себе знать, а именно: мышечный тонус долго остается сниженным, рефлексы с конечностей не вызываются, мышцы остаются атрофированными. Функции мышц восстанавливаются постепенно и неравномерно. Из-за этого последствиями полиомиелита являются различные деформации конечностей, тугоподвижность (контрактуры), отставание в росте пораженной конечности, хромота.
В периоде остаточных явлений болезни «полиомиелит» видны последствия, которые остаются с человеком на всю жизнь. Такими последствиями являются стойкие вялые параличи, деформации конечностей, укорочение рук или ног, атрофия мышц конечностей.
Диагностика полиомиелита у детей
Диагностика полиомиелита у детей основывается на данных анамнеза, осмотра больного и изучения его жалоб, а также на результатах дополнительных исследований.
Неспецифические методы диагностики полиомиелита следующие:
- Общий анализ крови
В данном анализе патологических изменений может не быть или отмечается умеренное повышение лейкоцитов за счет нейтрофилов.
- Люмбальная пункция и исследование ликвора
Одним из дополнительных методов диагностики служит изучение спинномозговой жидкости, полученной путем люмбальной пункции. Патологические изменения ликвора бывают при непаралитическом и паралитическом полиомиелите.
Спинномозговая жидкость вытекает под более высоким давлением, умеренно увеличивается цитоз (число клеток) за счет лимфоцитов, глюкоза не повышается. Белок в ликворе может увеличиваться при паралитической форме полиомиелита.
- Электромиография
Этот инструментальный метод исследования позволяет выявить поражение, локализующееся в передних рогах спинного мозга уже в первые сутки после появления первых симптомов.
- Ядерная магнитно-резонансная томография спинного мозга
Данное исследование информативно по истечении острого периода болезни, когда больной начинает восстанавливаться. На нем можно выявить атрофию спинного мозга, что зависит от уровня поражения.
Специфические методы диагностики полиомиелита направлены на выявление самого возбудителя или антител к нему. К ним относятся следующие методы:
- Вирусологическое исследование
Для этого исследования у больного забирают фекалии и ликвор. Причем требуется двукратное исследование фекалий у больного, поступившего в стационар.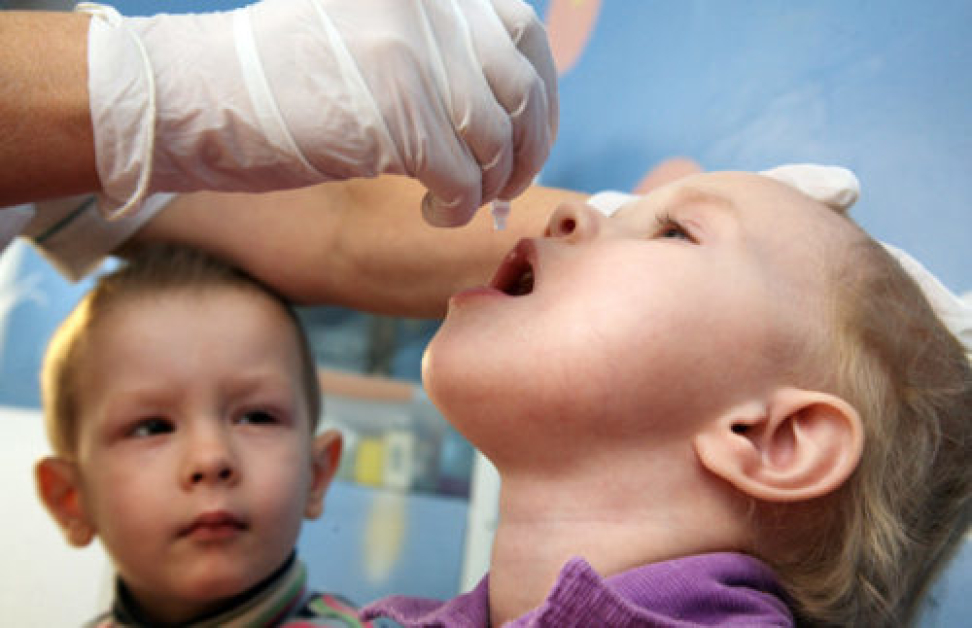 Материал на анализ забирают два дня подряд.
Материал на анализ забирают два дня подряд.
- Экспресс-диагностика
Для быстрой диагностики инфекции используют иммуно-флюоресцентный анализ (ИФА), с помощью которого можно определить сам вирус в испражнениях больного или его ликворе.
- Серологическое исследование
С помощью этого исследования полиомиелита выявляют антитела к вирусу полиомиелита. На анализ забирается кровь и ликвор. Исследование проводится неоднократно, так как надо определить динамику нарастания антител и определить типоспецифические антитела.
Лечение полиомиелита у детей
- В том случае, когда у ребенка подозревается полиомиелит, он госпитализируется в инфекционное отделение. Его необходимо поместить в отдельный бокс.
- Очень важно соблюдать строгий постельный режим. Ребенку необходим покой.
- В остром периоде эффективны тепловые процедуры на пораженные конечности. К ним относятся горячее укутывание, аппликации с парафином и озокеритом.

- Чтобы снять сильные болевые ощущения и облегчить симптомы интоксикации оправдано применение анальгетиков и жаропонижающих средств.
- В качестве терапии, направленной на возбудителя болезни, назначаются рекомбинантные интерфероны (чаще в таблетках или в свечах).
- Иногда назначаются мочегонные препараты, чтобы снять внутричерепное давление.
- С третьей недели болезни применяют препараты, которые улучшают нервно-мышечную проводимость (прозерин, галантамин).
- В восстановительном периоде очень важно проводить лечебную гимнастику и массаж. Также хороший эффект отмечается после санаторно-курортного лечения.
Осложнения полиомиелита у детей
Тревожная реакция на диагноз «полиомиелит» вполне обоснована, потому что родители, как правило, наслышаны о тяжелых последствиях болезни. Без последствия протекает абортивная и менингеальная формы заболевания.
При болезни полиомиелит» последствия и осложнения остаются после спинальной формы инфекции. Некоторые нарушения проходят с течением времени. Другие же остаются надолго или на всю жизнь. Самые тяжелые осложнения возникают из-за глубоких повреждений. Ребенок может остаться хромым или иметь стойкий парез или паралич лицевого нерва, а также других черепно-мозговых нервов.
Некоторые нарушения проходят с течением времени. Другие же остаются надолго или на всю жизнь. Самые тяжелые осложнения возникают из-за глубоких повреждений. Ребенок может остаться хромым или иметь стойкий парез или паралич лицевого нерва, а также других черепно-мозговых нервов.
Может случиться летальный исход у заболевшего при вовлечении в процесс жизненно-важных центров головного мозга. Нередко развивается аспирационная пневмония на фоне тяжелых дыхательных нарушений. Также отмечены такие осложнения как деструктивные процессы в легких, ателектазы.
Полиомиелит у взрослых
Полиомиелит у взрослых встречается очень редко, так как большинство людей все же прививаются от этой тяжелой инфекции еще во младенчестве. Профилактика полиомиелита в некоторых странах проводится столь эффективно, что в них уже много лет не регистрируется ни одного случая болезни.
Тем людям, которым противопоказано введение живых вакцин, профилактика полиомиелита проводится инактивированными вакцинами. Однако в ряде случаев эта инфекция у взрослых все-таки встречается.
Однако в ряде случаев эта инфекция у взрослых все-таки встречается.
Особенности полиомиелита у взрослых
Как правило, заражение полиовирусом бывает у тех взрослых, которые страдают тяжелыми иммунодефицитными состояниями, например ВИЧ-инфекцией (вирус иммунодефицита человека).Заражается ослабленный взрослый обычно от больного ребенка или же от малыша, который был недавно привит живой вакциной от полиомиелита.
Протекает болезнь с такими же симптомами, как и у детей. Иногда инфекция не распознается, так как протекает под маской ОРЗ. В других случаях происходит повреждение нервной системы, развиваются параличи и парезы конечностей, черепно-мозговых нервов, диафрагмы. Диагностика и лечение заболевания у взрослых аналогичны таковым у детей.
Последствия полиомиелита у взрослых
В большинстве случаев полиомиелит у взрослых протекает без тяжелых последствий, нарушенные функции постепенно восстанавливаются. Стойкие неврологические нарушения остаются нечасто. Летальные исходы у взрослых тоже встречаются, но все же при своевременной диагностике и лечении – это редкость.
Летальные исходы у взрослых тоже встречаются, но все же при своевременной диагностике и лечении – это редкость.
Вакцинация от полиомиелита
По прививочному календарю по правилам вакцинация от полиомиелита начинается еще в первом полугодии жизни малыша. Прививки от полиомиелита детям являются самым лучшим способом профилактики этой страшной болезни.
В каком возрасте проводится вакцинация от полиомиелита детям?
Прививка от полиомиелита детям проводится по календарю на первом году жизни. Следуя календарю, прививка от полиомиелита делается сначала в 3 месяца, затем еще два раза с интервалом в 6 недель. Иногда график иммунизации нарушается. Но в любом случае важно соблюдать временной интервал между введениями вакцин, он должен быть не менее 6 недель (между первыми тремя).
Многие родители опасаются нарушать график вакцинации и задают вопрос: «Можно ли делать прививку от болезни «полиомиелит», если у ребенка есть небольшие катаральные явления (несильный кашель, насморк)?» Нет, ребенка можно прививать не раньше 2-4 недель после выздоровления. Особенно это правило строго в случае введения ребенку живой вакцины. То, что вакцинация проводится не с помощью инъекций, а каплями, не уменьшает возможность возникновения побочных реакций и осложнений. Хотя некоторые родители ошибочно считают капли «легким» способом вакцинации.
Особенно это правило строго в случае введения ребенку живой вакцины. То, что вакцинация проводится не с помощью инъекций, а каплями, не уменьшает возможность возникновения побочных реакций и осложнений. Хотя некоторые родители ошибочно считают капли «легким» способом вакцинации.
Когда проводится ревакцинация от полиомиелита?
Ревакцинация от полиомиелита делается трижды. Два раза делается ревакцинация от полиомиелита малышам второго года жизни (в полтора года и в 20 месяцев), и заключительный раз – в 14 лет. Ревакцинация от полиомиелита осуществляется живыми вакцинами, если у ребенка нет к этому противопоказаний.
Какие бывают вакцины от полиомиелита?
Вакцины от полиомиелита бывают живые и инактивированные (убитые). В разных государствах существуют различные схемы вакцинации от полиомиелита в плане выбора живой или инактивированной вакцины. В недолгое время применяли только живую вакцину от полиомиелита. В настоящее время в нашей стране принята комбинированная схема вакцинации малышей от полиомиелита. То есть, прививка от полиомиелита детям делается как инактивированной, так и живой вакциной.
То есть, прививка от полиомиелита детям делается как инактивированной, так и живой вакциной.
Живая вакцина от полиомиелита (капли)
Если ребенка вакцинируют от инфекции «полиомиелит», прививка какими именно живыми вакцинами может быть сделана?
ОПВ – вакцина, название которой расшифровывается как «вакцина полиомиелитная пероральная». Пероральная – значит дается ребенку через рот. Кстати, это единственная прививка, которая делается детям именно таким образом. Эта вакцина производится в нашей стране.
Импортная живая вакцина от полиомиелита, которую тоже применяют в нашей стране, называется «Полио Сэбин Веро». Применяется она точно также, как и «ОПВ».
Что такое капли от полиомиелита? Капли от полиомиелита – это разговорное название живой полиомиелитной вакцины.
При вакцинации от полиомиелита капли даются ребенку следующим образом: за один час до приема пищи медсестра закапывает в рот капли (четыре капли при использовании «ОПВ» и 2 капли при применении «Полио Сэбин Веро»). Сделать это можно с помощью пипетки, специальной капельницы или шприца. Пить любую жидкость после введения капель нельзя. В течение часа после прививки малыш не кормится.
Сделать это можно с помощью пипетки, специальной капельницы или шприца. Пить любую жидкость после введения капель нельзя. В течение часа после прививки малыш не кормится.
Если при проведении вакцинации от полиомиелита каплями малыш срыгнул или его вырвало, то необходимо сразу дать ему вторую дозу вакцины от полиомиелита. При повторном срыгивании новая доза дается лишь при следующем визите на прививку.
Живая вакцина от полиомиелита делается однократно на первом году жизни (третья прививка). Затем живой вакциной проводятся все ревакцинации от полиомиелита. Часто родители выбирают импортные комбинированные вакцины сразу от нескольких болезней, в которых защита от полиовируса представлена в инактивированной форме. В таком случае ребенку делаются все три первые прививки инактивированной вакциной, а живая вводится только при ревакцинации. Это не является нарушением правил вакцинации детей.
Проведенные исследования доказывают, что даже однократная вакцинация живой вакциной формирует иммунитет от заражения полиовирусом более, чем у 90% привитых. Но повторная вакцинация оправдана, так как полиомиелит вызывается тремя разными вирусами, и единственная прививка не всегда спасает сразу от трех вирусов.
Но повторная вакцинация оправдана, так как полиомиелит вызывается тремя разными вирусами, и единственная прививка не всегда спасает сразу от трех вирусов.
Инактивированная вакцина от полиомиелита
В нашей стране в настоящее время принято делать две первые прививки от полиомиелита инактивированными вакцинами, далее применяется живая вакцина. Еще недавно была схема, когда инактивированными вакцинами делали все три прививки на первом году жизни. Стоит отметить, что до сих пор многие родители придерживаются такой старой схемы вакцинации для своих детей.
У некоторых детей есть противопоказания для вакцинации живыми вакцинами. Этим детей от такой болезни как «полиомиелит», прививка делается только убитыми вакцинами.
Первичный курс иммунизации инактивированной вакциной дает хорошую защиту от заражения полиовирусом более, чем у 96% привитых лиц. В ряде стран, в которых уже много лет не регистрируется случаев полиомиелита, прививки делаются только инактивированными вакцинами.
Есть моновакцины для профилактики полиомиелита, то есть они защищают только от этой болезни. А есть и комбинированные препараты. Примером моновакцины является препарат «Имовакс Полио».
Можно ли делать прививку от полиомиелита с другими прививками?
Современные родители нередко бояться сочетать введение нескольких вакцин в один день. Можно ли делать прививку от полиомиелита детям в один день с другими прививками?
В случае, если ребенок прививается по календарю и у него нет индивидуального графика вакцинации, то в один день ему делают прививки от следующих болезней: коклюш, столбняк, дифтерия и полиомиелит.
В ряде случаев делают ребенку или же сразу 2-3 прививки, или же просто делается комбинированная вакцина. Например, есть вакцины под названием «Тетракок», «Инфанрикс ИПВ», содержащие в себе компоненты против защиты от следующих инфекций: коклюш, столбняк, дифтерия, полиомиелит.
Недавно в графике появилась прививка от гемофильной инфекции, она делается тоже в этот же день. Разработаны вакцины, которые содержат защиту от всех этих болезней: коклюш, столбняк, дифтерия, полиомиелит и гемофильная инфекция. Примером такой вакцины является препарат «Пентаксим».
Разработаны вакцины, которые содержат защиту от всех этих болезней: коклюш, столбняк, дифтерия, полиомиелит и гемофильная инфекция. Примером такой вакцины является препарат «Пентаксим».
На первом году жизни малыша трехкратно прививают от гепатита В. Если следовать календарю, то третья прививка от гепатита В (в 6 месяцев) совпадает с последней прививкой против таких болезней, как столбняк, коклюш, дифтерия и полиомиелит.
При нарушенном графике иммунизации, прививка от гепатита В может совпасть и с другими введениями вакцин от вышеперечисленных болезней, то есть, не только в возрасте полугода.
Есть возможность использовать моновакцину от гепатита В, делая при этом дополнительный укол ребенку. Возможен другой, более щадящий способ вакцинации. Для этого используют вакцины, которые защищают от нескольких болезней, а также от гепатита В.
Вакцина «Инфанрикс Пента» защищает ребенка от следующих инфекций: коклюш, дифтерия, столбняк, гепатит В и полиомиелит. Вакцина «Инфанрикс Гекса» обеспечивает защиту от шести болезней: коклюш, дифтерия, столбняк, гемофильная инфекция, гепатит В и полиомиелит.
Вакцина «Гексавак» содержит в себе иммунные компоненты против следующих заболеваний: коклюш, столбняк, дифтерия, гемофильная инфекция, гепатит В и полиомиелит.
Иногда от гепатита В начинают или продолжают прививать на втором году жизни по разным причинам. Часть иммунизаций может совпасть с вакцинациями от полиомиелита. Поэтому вполне реальное следующее сочетание вакцин от гепатита В и полиомиелита: моновакцина от гепатита + ОПВ, а также другие комбинации.
Можно ли делать прививку от полиомиелита живой вакциной в сочетании с другими вакцинами, которые не были перечислены выше? Да, живая полиомиелитная вакцина нормально сочетается с другими вакцинами, кроме БЦЖ.
Можно ли непривитого от полиомиелита ребенка водить в детский сад?
Не все родители делают прививки своим детям. Кто-то не делает прививки из-за наличия к ним противопоказаний. Некоторые же необоснованно отказываются от прививок, считая их вредными и опасными. У непривитых детей часто случаются сложности с посещением детских учреждений. Не взять их в детский сад нельзя, все-таки прививки – дело добровольное.
Не взять их в детский сад нельзя, все-таки прививки – дело добровольное.
Однако, не привитый от полиомиелита ребенок будет отстранен временно от посещения детского учреждения, если в его коллективе окажется ребенок, которого недавно вакцинировали от этой болезни живой вакциной.
Реакция на прививку от полиомиелита
На любые прививки у человека могут быть побочные реакции и осложнения. В случае, когда малышу проведена вакцинация от болезни «полиомиелит», прививка может дать осложнения и вызвать нормальные поствакцинальные реакции. Их важно различать между собой.
Чтобы реакция на прививку от болезни «полиомиелит» не была очень выраженной, важно грамотно подходить к вопросу вакцинации и тщательно опрашивать и осматривать пациента. Важно выяснить, если ли у него аллергия на те вещества, которые входят в состав вакцин, а также посмотреть, не болеет ли он в настоящий момент острыми заболеваниями.
Температура после прививки от полиомиелита
Может ли повышаться температура после прививки от полиомиелита? Повышение температуры после прививки от полиомиелита живой вакциной не характерно.
При применении инактивированной вакцины от полиомиелита повышение температуры после прививки встречается относительно часто. Отмечается это, как правило, в первые двое суток после введения препарата.
Чаще всего отмечается лихорадка при введении комбинированных вакцин, но в них содержатся компоненты и против других инфекций. В частности, коклюшный компонент является одним из самых реактогенных, поэтому выраженность реакций может быть связана именно с ним.
Иногда повышается температура после прививки от полиомиелита, но она не связана с вакцинацией, а является лишь сигналом того, что ребенок заразился какой-либо другой сопутствующей инфекцией, иными словами, заболел.
Другие возможные нормальные реакции на прививку
Какие нормальные реакции на прививку от полиомиелита встречаются, помимо повышения температуры? Реакция на введение живой полиомиелитной вакцины у малышей и детей старшего возраста практически отсутствует.
При введении ребенку комбинированной вакцины или инактивированной моновакцины от полиомиелита, реакция организма бывает различной. Нормальной реакцией может быть легкая интоксикация (головная боль, снижение аппетита, нарушение сна), небольшое уплотнение в месте введения препарата и покраснение (не больше 8 см в диаметре), а также небольшая болезненность.
Нормальной реакцией может быть легкая интоксикация (головная боль, снижение аппетита, нарушение сна), небольшое уплотнение в месте введения препарата и покраснение (не больше 8 см в диаметре), а также небольшая болезненность.
Осложнения прививки от полиомиелита
В том случае, когда ребенку сделана вакцинация от болезни «полиомиелит», может ли прививка дать осложнения?
Какие осложнения на прививку от полиомиелита встречаются?
Возможно развитие местных осложнений на вакцинацию: гнойный воспалительный процесс в месте введения препарата, гнойное воспаление лимфатических узлов, уплотнение и краснота больше 8 см в диаметре.
Аллергические реакции на прививку от полиомиелита являются ее осложнениями. Проявляются они различными отеками, высыпаниями. Тяжелой реакцией является развитие анафилактического шока на введение препарата. Аллергические осложнения встречаются в первые сутки после иммунизации. Обычно аллергия бывает на вспомогательные вещества вакцины, которыми может быть куриный белок, стрептомицин, неомицин и другие.
Очень серьезным осложнением на прививку от полиомиелита является развитие вакциноассоциированного полиомиелита. Встречается такое осложнение у одного из 1,5-2 миллионов привитых детей. Также могут заболевать не привитые от полиомиелита дети, если они были в контакте с ребенком, которого привили живой вакциной от этой болезни. Этих детей называют контактными с детьми, привитыми живой полиомиелитной вакциной.
Вакциноассоциированный полиомиелит – это осложнение неврологического характера, которое проявляется развитием у малыша острых вялых параличей. При этом у него сохраняется чувствительность. После перенесенной болезни у ребенка остается пожизненный иммунитет.
Начинается развитие этого осложнения с 4 по 30 день после прививки у того ребенка, которого вакцинировали, и до 60 дня после прививки может заболеть не привитый от полиомиелита ребенок (то есть, контактный). Поэтому не привитые от полиомиелита дети не должны контактировать с теми детьми, которых вакцинировали от данной инфекции, в течение 8-9 недель.
Полиомиелит: симптомы, причины, вакцинация
Симптомы:
-
Инфекция вызывается вирусами полиомиелита, в большинстве случаев заболевание протекает бессимптомно или напоминает легкое течение респираторной вирусной инфекции;
-
Однако, примерно в 1% случаев развивается острый паралич мышц конечностей или дыхательных мышц (диафрагмы) с необратимыми последствиями и, иногда, смертельным исходом.
Специфического противовирусного лечения при полиомиелите не существует, проводят лишь симптоматическое лечение и лечение осложнений.
Эпидемиология и вакцинация
-
Источник инфекции – больной острой формой инфекции человек или временный носитель вируса в кишечнике. Вирус передается от человека к человеку, преимущественно фекально-оральным путем, через воду и зараженную пищу. Учитывают также возможность передачи воздушно-капельным путем, так как заболевание может протекать как ОРЗ.

-
В природе вирусы полиомиелита хорошо сохраняются в водоемах.
-
В связи с успешными программами массовой вакцинации людей, в 2015 году в мире оставалось только три страны, где есть местные (незавозные) очаги дикого вируса (Aфганистан, Нигерия и Пакистан). В 1988 году таких стран было 125.
-
Всемирная организация здравоохранения при поддержке всех стран ведет работу по эрадикации полиомиелита путем вакцинации.
-
Два типа вакцин применяются для вакцинации против полиомиелита: инактивированная полиомиелитная вакцина (ИПВ, вводится путем инъекции) и живая оральная полимиелитная вакцина (ОПВ, вводится в рот каплями).
-
После ликвидации натуральной оспы путем вакцинации всего населения земли, следующим заболеванием, которое можно уничтожить вакцинацией, считается полиомиелит.

Прививочные реакции и осложнения
Инактивированная вакцина против полиомиелита хорошо переносится, обычные ожидаемые реакции, в соответствии с инструкциями по применению, включают покраснение в месте введения или подъем температуры тела.
Оральная вакцина также хорошо переносится. Но иногда, очень редко, если оральная живая вакцина вводится непривитому против полиомиелита ребенку, она может вызвать вакциноассоцииорованный полиомиелит, поэтому вводить ее непривитым против полиомиелита детям обычно не рекомендуется. Детям рекомендуется первыми дозами водить инактивированную (убитую) вакцину против полиомиелита.
Противопоказания
Постоянное противопоказание к ИПВ — установленная сильная аллергическая реакция на компоненты вакцины.
Противопоказаниями к применению ОПВ являются иммунодефициты (в том числе ВИЧ-инфекция) и сильная реакция на предыдущую дозу. В этих случаях ее заменяют на ИПВ.
Показать источники
Источники
Негативные последствия отказа от профилактических прививок
Хорошо известно, что профилактика является самым эффективным и самым экономичным способом сохранения здоровья людей. Основную роль в специфической профилактике инфекционных заболеваний имеет иммунопрофилактика. Государственная политика в области иммунопрофилактики (в частности, проведение профилактических прививок) направлена на предупреждение, ограничение распространения и ликвидацию инфекционных болезней.
Задача иммунопрофилактики – выработать иммунитет до того, как произойдет естественный контакт с возбудителем, т.е. сформировать невосприимчивость к инфекциям. Профилактическая прививка – это введение в организм человека медицинских иммунобиологических препаратов для создания специфической невосприимчивости к инфекционным болезням. Проведение профилактических прививок стало решающим средством снижения детской смертности от ряда инфекционных заболеваний, увеличения продолжительности и улучшения качества жизни всех возрастных групп населения. В Российской Федерации Национальным календарем профилактических прививок предусмотрено проведение прививок против 11 инфекций: туберкулеза, вирусного гепатита В, коклюша, дифтерии, столбняка, полиомиелита, кори, паротита, краснухи, пневмококковой инфекции и гемофильной инфекции (детям из группы риска).
В Российской Федерации Национальным календарем профилактических прививок предусмотрено проведение прививок против 11 инфекций: туберкулеза, вирусного гепатита В, коклюша, дифтерии, столбняка, полиомиелита, кори, паротита, краснухи, пневмококковой инфекции и гемофильной инфекции (детям из группы риска).
К сожалению, в настоящее время наблюдается достаточно большое количество отказов от прививок, в том числе детям. Это связано с тем, что некоторые взрослые считают прививку огромным злом, которое несет исключительно вред организму ребенка. В соответствии с действующим законом об иммунопрофилактике родители, являясь законными представителями ребенка, вправе принимать решение об отказе от профилактических прививок и подтверждать это решение письменно. Но лечебно-профилактическая организация обязана предупредить родителей о последствиях отказа от профилактических прививок.
Самые страшные последствия отказа, конечно же, могут наблюдаться в случае заражения ребёнка той самой инфекционной болезнью, вакцину от которой вы отказались ему вводить. Большинство таких болезней трудно поддаются лечению и часто приводят к смерти или инвалидности. Самые грозные осложнения касаются нервной системы.
Большинство таких болезней трудно поддаются лечению и часто приводят к смерти или инвалидности. Самые грозные осложнения касаются нервной системы.
Первой прививкой, с которой встречается ребенок уже в акушерском стационаре, является прививка против туберкулеза. На сегодняшний день ситуация по заболеваемости туберкулезом остается неблагополучной. Туберкулез занимает одно из первых мест в мире по показателям заболеваемости и смертности. В мире им ежегодно заболевают более 9 млн. человек и 3-4 млн. умирают. Дети составляют 7-8% от всех зарегистрированных больных. Особенно чувствительны к туберкулезу самые маленькие. Заражение происходит от взрослых больных, которые выделяют палочку туберкулеза в окружающую среду с мокротой при чихании, кашле, разговоре. Правда, заражаются не все, и лишь 5-15% заразившихся людей заболевают. У остальных вырабатывается иммунитет, при наличии которого человек не болеет, хотя возбудитель остается в организме. В настоящее время прививки против туберкулеза являются обязательными в 64 странах мира и еще в 118 рекомендуются. Даже в государствах, где эти прививки не включены в обязательный календарь, их проводят людям, живущим в неблагополучных социально-бытовых условиях и выходцам из стран, где много случаев заболевания туберкулезом. Вакцина БЦЖ защищает от первичных форм туберкулеза и, особенно, от его тяжелых, распространенных и внелегочных форм (таких как менингит, поражение костей), диагностировать и лечить которые труднее всего. Если мама отказывается от прививки БЦЖ, она должна понимать, что подвергает ребенка очень высокому риску заражения туберкулезом и при этом быть абсолютно убеждена в отсутствии контактов ее малыша с больными.
Даже в государствах, где эти прививки не включены в обязательный календарь, их проводят людям, живущим в неблагополучных социально-бытовых условиях и выходцам из стран, где много случаев заболевания туберкулезом. Вакцина БЦЖ защищает от первичных форм туберкулеза и, особенно, от его тяжелых, распространенных и внелегочных форм (таких как менингит, поражение костей), диагностировать и лечить которые труднее всего. Если мама отказывается от прививки БЦЖ, она должна понимать, что подвергает ребенка очень высокому риску заражения туберкулезом и при этом быть абсолютно убеждена в отсутствии контактов ее малыша с больными.
Не теряет своей актуальности угроза возникновения заболеваемости дифтерией, так как с момента массовой иммунизации взрослого населения прошло 10 лет. Важно охватить прививками всех детей и подростков, чтобы предотвратить тяжелейшее заболевание, заканчивающееся смертельным исходом. Входящий в состав вакцины АКДС коклюшный компонент позволил снизить заболеваемость коклюшем до единичных случаев.
Некоторые родители отказываются от вакцинации против полиомиелита, боясь развития у ребенка осложнений после прививки. Полиомиелит (спинальный детский паралич) – острое вирусное заболевание, поражающее нервную систему – преимущественно серое вещество спинного мозга, двигательные ядра ствола мозга, вызывающее развитие параличей. Источником инфекции является больной человек или носитель (переносящий заражение бессимптомно). Инфекция передается фекально-оральным путем, то есть как обычная кишечная инфекция, реже – воздушно-капельным. Заболевание характеризуется развитием парезов и параличей преимущественно нижних конечностей и туловища. После болезни наблюдается долгий восстановительный период, могут оставаться стойкие парезы и параличи на всю жизнь, приводящие к инвалидности. Высокий процент смертельных исходов при полиомиелите от паралича дыхательной мускулатуры. Основной мерой профилактики полиомиелита является проведение профилактических прививок. Для иммунизации детей против полиомиелита в настоящее время применяются современные инактивированные вакцины (первые две прививки), использование которых сводит к минимуму риск возникновения осложнений. В дальнейшем, когда в организме ребенка на введение двух доз инактивированной полиомиелитной вакцины выработались антитела к полиовирусу, прививка выполняется с применением вакцины, содержащей живые ослабленные полиовирусы.
В дальнейшем, когда в организме ребенка на введение двух доз инактивированной полиомиелитной вакцины выработались антитела к полиовирусу, прививка выполняется с применением вакцины, содержащей живые ослабленные полиовирусы.
В редких случаях после вакцинации против полиомиелита у ребенка может возникнуть легкое недомогание, небольшое повышение температуры, понос. Подобные реакции на прививку не требуют лечения и проходят самостоятельно. Перед тем, как подписать отказ от прививки, необходимо взвесить все «за» и «против», поскольку отказываясь от вакцинации, родители оставляют ребенка без защиты от опаснейшего заболевания.
Отказ родителей от иммунизации детей против так называемых «детских инфекций», таких как корь, паротит и краснуха, также может привести к негативным последствиям. Эти заболевания не столь невинны, как могут показаться. Они относятся к группе острых вирусных заболеваний, которые передаются воздушно-капельным путем. Корь и краснуха передаются даже на большие расстояния. Последствия этих болезней могут быть очень опасными! Легко протекающая у детей краснуха, является ведущей причиной энцефалита. Наиболее опасно заболевание краснухой беременной женщины в первом триместре: ребенок может родиться с синдромом врожденной краснухи, а это врожденные пороки сердца, центральной нервной системы, органов чувств.
Последствия этих болезней могут быть очень опасными! Легко протекающая у детей краснуха, является ведущей причиной энцефалита. Наиболее опасно заболевание краснухой беременной женщины в первом триместре: ребенок может родиться с синдромом врожденной краснухи, а это врожденные пороки сердца, центральной нервной системы, органов чувств.
Осложнением перенесенной кори, может быть пневмония, коревой энцефалит, приводящий к смертельному исходу.
Считающийся легкой инфекцией эпидемический паротит, может вызывать такие заболевания как менингит, панкреатит, орхит (воспаление яичка), им обусловлена четверть всех случаев мужского бесплодия.
За последние пять лет, как в РФ в целом, так и в Тамбовской области, значительно быстро снижается заболеваемость острым вирусным гепатитом В, как следствие большого охвата прививками новорожденных и подростков, которые уже не заболеют острым вирусным гепатитом В, при этом общее число носителей вируса остается высоким, так что никто, в том числе и ваш ребенок, не застрахован от встречи с инфицированными лицами.
В настоящее время очень актуальна проблема гриппа. Ежегодно заболеваемость гриппом регистрируется во всех районах области и во всех возрастных категориях. Однако с внедрением вакцинации против такого опасного своими осложнениями заболевания, количество регистрируемых случаев гриппа значительно снизилось. Как правило, к эпидемиологическому сезону готовится вакцина с учетом того типа вируса, который ожидается в этом году. Конечно, даже привитой человек может заболеть тем же гриппом, но благодаря своевременной вакцинации, у него сформируется иммунитет, который поможет организму справиться с вирусом, не допустить развития тяжелых форм заболевания и осложнений. Право выбора, сделать прививку или отказаться от неё, остается за каждым из нас, как и право на здоровье. Смертность от болезней респираторного тракта остается на достаточно высоком уровне, а осложнения от гриппа лишь ухудшают качество жизни. В этой ситуации отказываться от прививок не целесообразно. Еще ни один человек, сделавший прививку, от гриппа не умер. Кроме того, за последние годы ни одного случая поствакцинальных осложнений выявлено не было. Поэтому прежде чем прислушаться к противникам прививок, поверить в страшные истории, необходимо удостовериться в их подлинности. Особенно это касается родителей, которые больше доверяют неофициальной информации в интернете, чем доводам врачей. Но если вы сделали прививку от гриппа, это не означает, что вы защитили себя от других респираторных инфекций. Поэтому в случае болезни ОРВИ после прививки от гриппа, не следует считать вакцину бесполезной. Вакцина предназначена, прежде всего, для защиты именно от вирусов гриппа. И, наконец, чтобы прививка оказалась эффективной, ее необходимо сделать в правильный момент. Но вакцинацию следует приходить здоровым и желательно в сентябре-октябре, а не в период эпидемии. Хотя и в этом вопросе лучше поздно, чем никогда.
Кроме того, за последние годы ни одного случая поствакцинальных осложнений выявлено не было. Поэтому прежде чем прислушаться к противникам прививок, поверить в страшные истории, необходимо удостовериться в их подлинности. Особенно это касается родителей, которые больше доверяют неофициальной информации в интернете, чем доводам врачей. Но если вы сделали прививку от гриппа, это не означает, что вы защитили себя от других респираторных инфекций. Поэтому в случае болезни ОРВИ после прививки от гриппа, не следует считать вакцину бесполезной. Вакцина предназначена, прежде всего, для защиты именно от вирусов гриппа. И, наконец, чтобы прививка оказалась эффективной, ее необходимо сделать в правильный момент. Но вакцинацию следует приходить здоровым и желательно в сентябре-октябре, а не в период эпидемии. Хотя и в этом вопросе лучше поздно, чем никогда.
Помимо «медицинских» последствий отказа от профилактических прививок, закон «Об иммунопрофилактике инфекционных заболеваний» предусматривает определенные ограничения в случае отказа от прививок:
– запрет на выезд в страны, где требуются конкретные прививки;
– временный отказ в приеме в образовательное и оздоровительное учреждение при возникновении массовых инфекционных заболеваний или угрозе эпидемий;
– в последующем, став взрослым, ваш ребенок может быть не допущен к работам, выполнение которых связано с высоким риском заболевания инфекционными болезнями.
Сегодня становится модным отказываться от прививок. Если некоторые это делают по убеждениям и по мотивированным причинам, то другие выражают несогласие по веяниям моды. В деле детского здоровья нельзя поступать так, «как делают все».
Каждый родитель должен изучить вопрос, проконсультироваться у специалистов и решить – отказываться или делать прививки. Существует система государственных мер по организации прививок, контролю качества иммунобиологических препаратов, проведению медицинского осмотра детей перед иммунизацией. Вы вправе получить полную и объективную информацию о заболеваниях, о мерах профилактики, о применяемых вакцинах, о национальном календаре профилактических прививок. Недостаток информации, агрессивное поведение противников иммунизации могут повлиять на ваше решение, поэтому мы призываем вас еще раз обдумать последствия отказа от прививок и поступить в интересах ребенка, за благополучие которого вы несете ответственность. Решение должно быть взвешенным, рациональным и приносящим пользу вашему малышу. Ведь только родители в ответе за здоровье своего ребенка!
Ведь только родители в ответе за здоровье своего ребенка!
Поствакцинальные реакции и осложнения
Любая вакцина может вызывать ответную реакцию организма, которая обычно не ведет к серьезным расстройствам жизнедеятельности организма. Вакцинальные реакции для инактивированных вакцин, как правило, однотипны, а для живых вакцин типоспецифичны. В тех случаях, когда вакцинальные реакции проявляются как чрезмерно-сильные (токсические), они переходят в категорию поствакцинальных осложнений.
Вакцинальные реакции принято подразделять на местные и общие.
К местным реакциям относят все проявления, возникшие в месте ведения препарата. Неспецифические местные реакции появляются в течение первых суток после прививки в виде гиперемии, не превышающей 8 см в диаметре, отека, иногда – болезненностью в месте инъекции. При введении адсорбированных препаратов, особенно подкожном, в месте введения может образоваться инфильтрат.
Местные реакции развиваются в день введения вакцины, как живой, так и инактивированной, держатся не более 2-3 суток и, как правило, не требуют назначения лечения.
Сильная местная реакция (гиперемия более 8 см, отек более 5 см в диаметре) является противопоказанием к последующему применению данного препарата.
При повторном введении анатоксинов могут развиваться чрезмерно сильные местные реакции, распространяющиеся на всю ягодицу, а иногда захватывающие поясницу и бедро. Судя по всему, эти реакции имеют аллергическую природу. При этом общее состояние ребенка не нарушается.
При введении живых бактериальных вакцин развиваются специфические местные реакции, которые обусловлены инфекционным вакцинальным процессом в месте аппликации препарата. Они появляются по истечении определенного срока после прививки, и их наличие является непременным условием для развития иммунитета. Так при внутрикожной иммунизации новорожденных вакциной БЦЖ в месте введения через 6—8 недель развивается специфическая реакция в виде инфильтрата диаметром 5—10 мм с небольшим узелком в центре и образованием корочки, в ряде случаев отмечается пустуляция. Данная реакция обусловлена внутриклеточным размножением живых аттенуированных микобактерий с остаточной вирулентностью. Обратное развитие изменений происходит в течение 2—4 месяцев, а иногда и в более длительные сроки. На месте реакции остается поверхностный рубчик размером 3—10 мм. В случае если местная реакция имеет иной характер, ребенка следует проконсультировать у фтизиатра.
Данная реакция обусловлена внутриклеточным размножением живых аттенуированных микобактерий с остаточной вирулентностью. Обратное развитие изменений происходит в течение 2—4 месяцев, а иногда и в более длительные сроки. На месте реакции остается поверхностный рубчик размером 3—10 мм. В случае если местная реакция имеет иной характер, ребенка следует проконсультировать у фтизиатра.
К общим реакциям относят изменение состояния и поведения ребенка, как правило, сопровождающееся повышением температуры. На введение инактивированных вакцин общие реакции развиваются спустя несколько часов после прививки, их продолжительность обычно не превышает 48 час. При этом при повышении температуры до 38°С и выше они могут сопровождаться беспокойством, нарушением сна, анорексией, миалгией.
Общие вакцинальные реакции разделяют на:
• слабые – субфебрильная температура до 37,5 С, при отсутствии симптомов интоксикации;
• средней силы – температура от 37,6 С до 38,5 С, умеренно выраженная интоксикация;
• сильные – лихорадка выше 38,6 С, выраженные проявления интоксикации.
Общие реакции после иммунизации живыми вакцинами развиваются на высоте вакцинального инфекционного процесса, как правило, на 8-12 день после прививки с колебаниями с 4 по 15 день. При этом помимо вышеперечисленной симптоматики они могут сопровождаться появлением катаральных симптомов (коревая, паротитная, краснушная вакцины), кореподобной сыпи (коревая вакцина), одно или двусторонним воспалением слюнных желез (паротитная вакцина), лимфаденитом заднешейных и затылочных узлов (краснушная вакцина). Появление симптомов связано с репликацией вакцинного вируса и не имеет ничего общего с поствакцинальными осложнениями. Как правило, эти реакции проходят в течение нескольких дней после назначения симптоматической терапии.
При гипертермических реакциях возможно развитие фебрильных судорог, которые, как правило, бывают кратковременными. Частота развития судорожных (энцефалитических) реакций по данным многолетних наблюдений отечественных педиатров составляет для АКДС-вакцины 4:100 000. Введение АКДС-вакцины может также явиться причиной появления пронзительного крика, продолжающегося в течение нескольких часов и, по-видимому, связанного с развитием внутричерепной гипертензии.
Введение АКДС-вакцины может также явиться причиной появления пронзительного крика, продолжающегося в течение нескольких часов и, по-видимому, связанного с развитием внутричерепной гипертензии.
При возникновении сильных общих реакций назначается симптоматическая терапия.
Что касается поствакцинальных осложнений, то такие патологические процессы как вакциноассоциированный полиомиелит (ВАП), генерализованная БЦЖ-инфекция, энцефалит после коревой прививки, менингит после живой паротитной вакцины встречаются в одном и менее случае на миллион вакцинированных. В таблице 1 приведены осложнения, имеющие причинную связь с вакцинацией.
Таблица 1. Осложнения, имеющие причинную связь с вакцинацией
|
Клинические формы осложнений |
Вакцины |
Сроки развития после прививки |
|
Анафилактический шок |
Все, кроме БЦЖ и ОПВ |
До 12 часов |
|
Тяжелые генерализованные аллергические реакции (рецидивирующий ангионевротический отек – отек Квинке, синдром Стивена-Джонсона, синдром Лайела и др. |
Все, кроме БЦЖ и ОПВ |
До 5 дней |
|
Синдром сывороточной болезни |
Все, кроме БЦЖ и ОПВ |
До 15 дней |
|
Энцефалит |
АКДС, АДС Коревая вакцина |
До 3 дней 5-15 дней |
|
Другие поражения ЦНС с генерализованными или фокальными проявлениями: · энцефалопатия · серозный менингит
· неврит, полиневрит |
АКДС, АДС
Коревая вакцина Паротитная вакцина Инактивированные вакцины |
До 3 дней
5-15 дней 10-40 дней
до 30 дней |
|
Резидуальные судорожные состояния афебрильные судороги (появившиеся после прививки при температуре ниже 38,5° и отсутствовавшие до прививки), повторившиеся в течение первых 12 месяцев после прививки. |
АКДС, АДС Коревая, паротитная, краснушная вакцины |
До 3 дней
5-10 дней |
|
Вакцинноассоциированный полиомиелит · у привитого здорового · у привитого с иммунодефицитом |
ОПВ |
5-30 дней 5 дней — 6 мес. |
|
Тромбоцитопеническая пурпура |
Коревая вакцина |
10-25 дней |
|
Артралгия, артрит |
Краснушная вакцина |
5-40 дней |
|
Генерализованная инфекция, вызванная вакциной (генерализованный БЦЖ-ит) |
БЦЖ, БЦЖ-М |
После 6 недель |
|
Остеит (остит, остеомиелит), вызванный вакциной |
БЦЖ, БЦЖ-М |
После 6 недель |
|
Лимфаденит, келоидный рубец |
БЦЖ, БЦЖ-М |
После 6 недель |
Сам факт чрезвычайно редкого развития поствакцинальных осложнений свидетельствует о значении индивидуальной реактивности организма прививаемого в реализации побочного действия той или иной вакцины. Особенно ярко это проявляется при анализе осложнений после применения живых вакцин. Так, частота вакциноассоциированного полиомиелита у детей первого года жизни с первичным иммунодефицитом более чем в 2000 раз превышает таковую у иммунокомпетентных детей того же возраста (16.216 и 7.6 случаев на 10 млн привитых соответственно). Проведение вакцинации против полиомиелита инактивированной вакциной (ИПВ) в 3 и 4,5 месяца жизни (согласно национальному календарю прививок России) решило проблему ВАП. Такое тяжелое осложнение как генерализованная БЦЖ-инфекция, встречающееся с частотой менее 1 случая на 1 млн первично привитых, обычно развивается у детей с тяжелыми нарушениями клеточного иммунитета (комбинированные иммунодефициты, синдром клеточной иммунной недостаточности, хроническая грануломатозная болезнь и др.). Именно поэтому все первичные иммунодефициты являются противопоказанием к введению живых вакцин.
Особенно ярко это проявляется при анализе осложнений после применения живых вакцин. Так, частота вакциноассоциированного полиомиелита у детей первого года жизни с первичным иммунодефицитом более чем в 2000 раз превышает таковую у иммунокомпетентных детей того же возраста (16.216 и 7.6 случаев на 10 млн привитых соответственно). Проведение вакцинации против полиомиелита инактивированной вакциной (ИПВ) в 3 и 4,5 месяца жизни (согласно национальному календарю прививок России) решило проблему ВАП. Такое тяжелое осложнение как генерализованная БЦЖ-инфекция, встречающееся с частотой менее 1 случая на 1 млн первично привитых, обычно развивается у детей с тяжелыми нарушениями клеточного иммунитета (комбинированные иммунодефициты, синдром клеточной иммунной недостаточности, хроническая грануломатозная болезнь и др.). Именно поэтому все первичные иммунодефициты являются противопоказанием к введению живых вакцин.
Вакциноассоциированный менингит после прививки паротитной вакцины возникает обычно в сроки с 10 по 40 день после вакцинации и мало чем отличается от заболевания серозным менингитом, вызванном вирусом эпидемического паротита. При этом помимо общемозгового синдрома (головная боль, рвота) могут определяться слабо выраженные менингеальные симпомы (ригидность затылочных мышц, симптомы Кернига, Брудзинского). В анализах спинномозговой жидкости содержится нормальное или слегка повышенное количество белка, лимфоцитарный плеоцитоз. Для проведения дифференциального диагноза с менингитами другой этиологии проводят вирусологическое и серологическое исследования. Лечение заключается в назначении противовирусных, дезинтоксикационных и дегидратационных средств.
При этом помимо общемозгового синдрома (головная боль, рвота) могут определяться слабо выраженные менингеальные симпомы (ригидность затылочных мышц, симптомы Кернига, Брудзинского). В анализах спинномозговой жидкости содержится нормальное или слегка повышенное количество белка, лимфоцитарный плеоцитоз. Для проведения дифференциального диагноза с менингитами другой этиологии проводят вирусологическое и серологическое исследования. Лечение заключается в назначении противовирусных, дезинтоксикационных и дегидратационных средств.
При инъекции в область ягодицы может наблюдаться травматическое повреждение седалищного нерва, клинические признаки которого в виде беспокойства и щажения ножки, на стороне которой был сделан укол, наблюдаются с первого дня. Эти же признаки после введения ОПВ могут быть проявлением вакциноассоциированного полиомиелита.
Тромбоциотопения входит в число возможных осложнений на введение краснушной вакцины. Доказана причинно-следственная связь тромбоцитопении с введением вакцинных препаратов, содержащих вирус кори.
Для того чтобы выяснить, явилось ли ухудшение состояния ребенка следствием присоединения интеркуррентного заболевания или осложнением на прививку, необходимо тщательно собрать сведения об инфекционных заболеваниях в семье, в детском коллективе, на предмет установления очага со схожими клиническими симптомами. Одновременно с изучением анамнеза необходимо обратить внимание на эпидемиологическую ситуацию, т. е. наличие инфекционных заболеваний в окружении ребенка. Это имеет большое значение, поскольку присоединение интеркуррентных инфекций в поствакцинальном периоде отягощает его течение и может вызвать различные осложнения, а также снижает выработку специфического иммунитета.
У детей раннего возраста этими интеркуррентными заболеваниями чаще всего бывают ОРЗ (моно- и микст-инфекции): грипп, парагрипп, респираторно-синцитиальная, аденовирусная, микоплазменная, пневмококковая, стафилококковая и др. инфекции.
Если вакцинация проведена в инкубационном периоде этих заболеваний, последние могут осложниться ангиной, синуситом, отитом, синдромом крупа, обструктивным бронхитом, бронхиолитом, пневмонией и др.
В плане дифференциальной диагностики следует помнить о необходимости исключения интеркуррентной энтеровирусной инфекции (ECHO, Коксаки), которая характеризуется острым началом с подъемом температуры до 39—40 °С, сопровождается головной болью, болью в глазных яблоках, рвотой, головокружением, расстройством сна, герпетической ангиной, экзантемой, симптомами поражения менингеальных оболочек и желудочно-кишечного тракта. Заболевание имеет выраженную весенне-летнюю сезонность («летний грипп») и может распространяться не только воздушно-капельным, но и фекально-оральным путем.
В поствакцинальном периоде возможно возникновение кишечных инфекций, для которых характерно сочетание общей интоксикации со рвотой, диареей и другими проявлениями поражения желудочно-кишечного тракта. Сильное беспокойство, боли в животе, рвота, отсутствие стула требуют дифференциального диагноза с инвагинацией.
После прививки может быть впервые выявлена инфекция мочевыводящих путей, характеризующаяся острым началом, высокой температурой и изменениями в анализах мочи.
Таким образом, учитывая возможность возникновения осложнений на введение различных вакцин, следует иметь в виду, что развитие патологического процесса в поствакцинальном периоде далеко не всегда связано с вакцинацией. Поэтому диагноз поствакцинального осложнения правомерно выставлять только после того, как отвергнуты все остальные возможные причины, приведшие к развитию той или иной патологии.
Важным следует считать постоянное медицинское наблюдение за привитыми в поствакцинальном периоде, оберегать их от чрезмерных физических и психических нагрузок. Необходимо обратить внимание и на питание детей перед и после вакцинации. Это особенно важно для детей, страдающих пищевой аллергией. Они не должны получать в период вакцинации пищу, которая ранее вызывала аллергические реакции, а также продукты, не употребляемые ранее и содержащие облигатные аллергены (яйца, шоколад, цитрусовые, икра, рыба и др.).
Решающее значение играет предупреждение в поствакцинальном периоде инфекционных заболеваний. Не следует ставить перед родителями вопрос о немедленном проведении прививок перед поступлением или сразу после поступления ребенка в детское или дошкольное учреждение. В детском учреждении ребенок попадает в условия большой микробной и вирусной обсемененности, у него изменяется привычный режим, возникает эмоциональный стресс, все это неблагоприятно влияет на его здоровье и потому несовместимо с прививкой.
Не следует ставить перед родителями вопрос о немедленном проведении прививок перед поступлением или сразу после поступления ребенка в детское или дошкольное учреждение. В детском учреждении ребенок попадает в условия большой микробной и вирусной обсемененности, у него изменяется привычный режим, возникает эмоциональный стресс, все это неблагоприятно влияет на его здоровье и потому несовместимо с прививкой.
Определенное значение может иметь выбор времени года для проведения прививок. Показано, что в теплое время года вакцинальный процесс дети переносят легче, поскольку их организм более насыщен витаминами, столь необходимыми в процессе иммунизации. Осень и зима — пора высокой заболеваемости ОРВИ, присоединение которых в поствакцинальном периоде крайне нежелательно.
Детей, часто болеющих острыми респираторными инфекциями, лучше прививать в теплое время года, тогда как детей — аллергиков лучше прививать зимой, вакцинация их весной и летом нежелательна, поскольку возможна пыльцевая аллергия.
Имеются данные, что при проведении вакцинации с целью профилактики поствакцинальной патологии следует учитывать суточные биологические ритмы. Рекомендуется проведение прививок в утренние часы (до 12 часов).
К мерам профилактики поствакцинальных осложнений относится постоянный пересмотр календаря прививок, который осуществляется на государственном уровне, с использованием последних достижений науки в области иммунопрофилактики. Рационализацией сроков и последовательности проведения иммунизации необходимо заниматься каждому педиатру при составлении индивидуального календаря прививок. Иммунопрофилактика по индивидуальному календарю проводится, как правило, детям с отягощенным анамнезом.
В заключение следует сказать, что во избежание развития поствакцинальной патологии необходимо следовать инструкции к вакцине, где даются четкие рекомендации относительно доз, схем и противопоказаний к введению препарата.
Вакцинация не проводится в период острого инфекционного заболевания. Противопоказанием к введению живых вакцин является первичный иммунодефицит. И, наконец, патологическая реакция, непосредственно обусловленная прививкой, является противопоказанием к использованию в дальнейшем данной вакцины.
Противопоказанием к введению живых вакцин является первичный иммунодефицит. И, наконец, патологическая реакция, непосредственно обусловленная прививкой, является противопоказанием к использованию в дальнейшем данной вакцины.
Осложнения и реакции после вакцинации! Есть ли разница? — Детский медицинский центр Поллианна
Осложнения и реакции после вакцинации! Есть ли разница?
Существуют вакцинальные реакции, наиболее часто возникающие, и осложнения после прививок. Хотя для родителей разницы не существует, необходимо знать, чем они отличаются.
Вакцинальные реакции — это то с чем всего сталкиваются родители и врачи, то есть закономерные и ожидаемые реакции со стороны ребенка, получившего вакцину.К ним относят:
повышение температуры, развивающее преимущественно в первые сутки после вакцинации. Высокая температура после 2-х суток от проведения прививки чаще результат присоединения ОРВИ в день посещения врача.

Местная реакция в виде покраснения или припухлости (отека) в месте введения вакцины. Обычно сохраняется несколько дней и проходит самостоятельно. Сильная реакция в виде отека более 8 см встречается очень редко.
Пронзительный плач в течение 3 часов и чаще связан с травмой нерва в месте укола.Проходит без последствий.
Осложнения — это неожидаемая и неправильная реакция организма на фоне или после введения вакцины. Различают несколько видов осложнений.
Комплект поставки индивидуальной чувствительности — самая частая причина: аллергических (сыпь, крапивница, шок), неврологических (судороги, энцефалопатия).
Осложнения нарушения принципов вакцинации: некачественная вакцина, нарушение хранения или вакцинация, нарушение техники введения вакцины или ее доз.
Возможны также и косвенные ситуации, связанные с введением прививок, например, судороги на фоне повышения температуры после проведения вакцинации, т./cdn.vox-cdn.com/uploads/chorus_image/image/64339129/636430.0.jpg) е. не на прививку, а на повышение температуры после прививки.
е. не на прививку, а на повышение температуры после прививки.
Вакцинальные осложнения — это тяжелые и / или стойкие нарушения здоровья, поставка прививок. К ним относят:
Вакцинассоциированный полиомиелит — редкое, но тяжелое заболевшее, живущее после вакцинации прививкой от полиомиелита (частота встречаемости по данным ВОЗ 1 случай на 1 000 000 привитых).В связи с этим решается вопрос о полном переходе на инактивированные вакцины (неживые).
Тромбоцитопения — резкое и значительное снижение количества тромбоцитов, что влечет за собой риск кровотечений. Встречается после проведения прививки против кори (частота 3-4 случая на 100 000 привитых)
Шок (анафилаксия) может быть связан с компонентами вакцин, но в большинстве случаев причина не связана. Для АКДС вакцины частота 1 случай на 50 000 прививаемых, для других вакцин риск значительно реже — 1 случай на 1 000 000 привитых.
 Реакция возникает через несколько минут, реже через 1-2 часа.
Реакция возникает через несколько минут, реже через 1-2 часа.Осложнения при вакцинации БЦЖ (туберкулез) — язва, холодный абсцесс, увеличение лимфоузлов, даже воспаление кости (остеомиелит) с выделением из очага воспаления микобактерии туберкулеза. Все осложнения БЦЖ встречаются в 85% при вакцинации БЦЖ и в 15% при вакцинации БЦЖ-М. Генерализованный БЦЖит — очень тяжелое заболевание ребенка с иммунодефицитом, которому сделали прививку. Встречается крайне редко. За 6 лет в России — 4 последние ребенка.
Учитывая все осложнения и реакции, каждый ответственный педиатр обязательно проводит полный осмотр ребенка перед прививкой, собирает анамнез, а также оценивает результаты анализов крови и мочи, а уж потом решает вопрос о проведении вакцинации.
Отсутствие прививок может стать причиной тяжелого инфекционного заболевания с различными последствиями, но родители от вакцинации не повлияют на оформление ребенка в детском учреждении, хотя в некоторых случаях ведет к определенным ограничениям.
Уважаемые родители! Информации много даже в этой небольшой статье, а в интернете получить адекватные знания, не имея медицинского образования, довольно сложно. Поэтому, если у вас есть вопросы или сомнения приходите к нам в клинику за квалифицированной консультацией.
Все о вакцине против полиомиелита
Полиомиелит (детский спинномозговой паралич) — инфекционное заболевание, вызываемое вирусами полиомиелита 1,2 и 3 типов.В основном заболевание поражает детей в возрасте до 5 лет.
Полиомиелит — тяжелое заболевание, вызывающее параличи мышц, может стать причиной дыхательной и сердечно-сосудистой недостаточности из-за паралича межреберных и диафрагмальных мышц. Паралич дыхательных мышц нередко становится причиной заболевания исхода.
Передается полиомиелит фекально-оральным путем, реже — воздушно-капельным.
Профилактика полиомиелита заключается во введении вакцины.
В России прививки против полиомиелита обязательны и входят в Национальный календарь профилактических прививок, утвержденный приказом Министерства здравоохранения Российской Федерации от 21 марта 2014 г. № 125н., Согласно которому всем детям первого года жизни необходимо сделать три прививки от полиомиелита. Детей начать вакцинировать с 3х месяцев с интервалом в 6 недель (далее в 4.5 и 6 месяцев).
Существует 2 типа вакцин против полиомиелита:
Живая (ОПВ — оральная полиомиелитная вакцина) — содержит живые ослабленные вирусы 1,2,3 типов.
Инактивированная (ИПВ) — содержит убитые вирусы 1,2,3 типов.
Все дети первого года жизни вакцинируются инактивированной вакциной, которая вводится с помощью инъекции. Последующие прививки (ревакцинации) находятся в 18, 20 месяцев и в 14 лет. Для ревакцинации используется живая вакцина, которая закапывается в рот.
Живая полиомиелитная вакцина имеет принципиальное отличие от инактивированной, которая заключается в том, что попадая в желудочно-кишечный тракт, видоизменяется, выделяясь с калом в течение 6 недель после вакцинации. Это может привести к вакциноассоциированному полиомиелиту (ВАП) как у самого привитого (в случае иммунодефицитного состояния), так среди не привитых контактных лиц.
Это может привести к вакциноассоциированному полиомиелиту (ВАП) как у самого привитого (в случае иммунодефицитного состояния), так среди не привитых контактных лиц.
Частота развития вакциноассоциированного полиомиелита невелика, по статистике около 10 случаев в год по стране. Приходится в основном на детей с выраженными нарушениями иммунитета и с тяжелыми хроническими заболеваниями.
В связи с привитыми детьми, привитыми живыми полиомиелитной вакциной, уровнем развития темноты в мире, в организованных детских коллективах предусмотрено разобщение непривитых детей от привитых сроком на 60 дней.
Вирус, выделяясь из кишечника и носоглотки, попадает на руки, одежду, игрушки и другие предметы.
Живая полиомиелитная вакцина не применяется у детей групп риска (иммунодефицитными состояниями, кишечными аномалиями), а также в случае, если в семье есть ребенок непривитый против полиомиелита.
Противопоказания к проведению вакцинации определяет только врач.
Если взрослый никогда не был привит против полиомиелита, то выезжая в страны, неблагополучные по полиомиелиту он может пройти трехкратную иммунизацию против полиомиелита. Всемирная организация здравоохранения (ВОЗ) рекомендует эндемичным путешественникам по полиомиелиту, иметь полную вакцинацию против полиомиелита.
Всемирная организация здравоохранения (ВОЗ) рекомендует эндемичным путешественникам по полиомиелиту, иметь полную вакцинацию против полиомиелита.
Возможны ли побочные эффекты вакцинации?
Реакция на вакцинацию практически отсутствует. В крайне редких случаях возможно временное повышение температуры тела на 5-14 день после прививки.
Риск, связанный с побочным действием вакцины, в десятки тысяч раз меньше риска заболевания полиомиелитом.
Полиомиелит у взрослых. Профилактика
Острая инфекционная болезнь, вызываемая одноименным вирусом, характеризующаяся поражением центральной нервной системы, прежде всего — клеток передних рогов спинного мозга, отвечающей за двигательную активность, оболочек головного и спинного мозга. Наблюдается чаще у детей и приводит к развитию паралича.
Содержание
- Полиомиелит
- Что такое полиомиелит
- Вирус полиомиелита — возбудитель болезни
- Пути заражения полиомиелитом
- Классификация полиомиелита
- Профилактика полиомиелита
- Мероприятия в очаге инфекции
- Полиомиелит у детей
- Диагностика полиомиелита у детей
- Лечение полиомиелита у детей
- Осложнения полиомиелита у детей
- Полиомиелит у взрослых
- Особенности полиомиелита у взрослых
- Последствия полиомиелита у взрослых
- Вакцинация от полиомиелита
- В каком возрасте проводится вакцинация от полиомиелита детям?
- Когда проводится ревакцинация от полиомиелита?
- Какие бывают вакцины от полиомиелита?
- Живая вакцина от полиомиелита (капли)
- Инактивированная вакцина от полиомиелита
- Можно ли делать прививку от полиомиелита с другими прививками?
- Можно ли непривитого от полиомиелита ребенка водить в детский сад?
- Реакция на прививку от полиомиелита
- Температура после прививки от полиомиелита
- Другие возможные нормальные реакции на прививку
- Осложнения прививки от полиомиелита
Полиомиелит
К одной из детских инфекций, которая очень опасна и оставляет после себя тяжелые осложнения, полиомиелит. Страдают ей преимущественно дошкольники, могут болеть и старшие дети, а также взрослые. От полиомиелита можно защитить себя и своих детей, сделав прививки от этой болезни, что начинается еще на первом году жизни. Как протекает полиомиелит у детей? Так ли нужна прививка от полиомиелита? Существует ли другая профилактика полиомиелита? Какие последствия и осложнения полиомиелита бывают?
Страдают ей преимущественно дошкольники, могут болеть и старшие дети, а также взрослые. От полиомиелита можно защитить себя и своих детей, сделав прививки от этой болезни, что начинается еще на первом году жизни. Как протекает полиомиелит у детей? Так ли нужна прививка от полиомиелита? Существует ли другая профилактика полиомиелита? Какие последствия и осложнения полиомиелита бывают?
Что такое полиомиелит
Полиомиелит — инфекция вирусной природы, воспалительный процесс, при котором вовлекается ткань нервной системы.Нервная система поражается по типу вялых параличей. Помимо неврологических признаков отмечаются симптомы интоксикации. В подавляющем большинстве случаев полиомиелит регистрируется у детей.
Вирус полиомиелита — возбудитель болезни
Вирус полиомиелита является виновником этой серьезной болезни. Называется он «полиовирус». Выделяют три типа возбудителя (полиовируса). Вирус полиомиелита относится к подгруппе энтеровирусов. Он содержит рибонуклеиновую кислоту (РНК).Вирус полиомиелита неустойчив, если его нагревать или обрабатывать дезинфицирующими средствами. Кроме того, на нем не представлены антибиотики.
Он содержит рибонуклеиновую кислоту (РНК).Вирус полиомиелита неустойчив, если его нагревать или обрабатывать дезинфицирующими средствами. Кроме того, на нем не представлены антибиотики.
Пути заражения полиомиелитом
Заразиться вирусом полиомиелита можно от заболевшего человека или вирусоносителя. В окружающей среде возбудитель попадает с фекалиями больного, продолжается процесс несколько недель. В слизи из носоглотки вирус определяется не больше двух недель. Первые пять дней больной считается заразным для окружающих.Передается вирус двумя путями: фекально-оральным и воздушно-капельным, причем первый путь ведущим.
Первичное размножение вируса происходит в пищеварительном тракте, а именно на его слизистой оболочке. Кроме того, вирус размножается в слизистой оболочке носоглотки. Далее с током крови возбудитель разносится по организму. Если он преодолеет барьер с центральной нервной системой, то возникнет паралитическая или менингеальная форма болезни.
Классификация полиомиелита
Как и большинство инфекционных болезней, полиомиелит имеет свою классификацию.Инфекционный процесс может быть разной степени тяжести (от легкой до тяжелой), протекать в типичной и атипичной формех. Тяжесть болезни ставится на основании выраженности симптомов интоксикации, а также характера двигательных нарушений.
Иногда болезнь протекает гладко.
Профилактика полиомиелита
Вакцинация от полиомиелита является самым лучшим способом профилактики болезни.Да, бывает так, что и привитый ребенок заболевает полиомиелитом, но в таком случае болезнь протекает легко, с небольшими симптомами интоксикации.
Среди неврологических симптомов у них преобладает мышечный спазм. Легкие параличи мышцы ног у привитых, заболевших полиомиелитом, тоже бывают, они проявляются прихрамыванием, мышечной слабостью. Однако данные симптомы быстро проходят, а более долго удерживается гипотония мышц. Стойкие осложнения полиомиелита для привитых детей не характерны.
Стойкие осложнения полиомиелита для привитых детей не характерны.
К неспецифическим методам профилактики относится соблюдение личной гигиены, мытье рук после посещения туалета и перед едой, ограничение контактов с заболевшим.
Мероприятия в очаге инфекции
Как только врач или фельдшер выявляет больного с полиомиелитом, он должен передать экстренное извещение в Центр гигиены и эпидемиологии. Сам заболевший изолируется на срок от 3 недель до 40 дней. После того, как больной госпитализируется, в очаге проводится дезинфекция.
Всем контактировавшим детям в возрасте до 7 лет проводится экстренная иммунизация. Можно ли делать прививку от болезни «полиомиелит» экстренно тем детям, которые были ранее уже привиты от данной инфекции? Ее делать нужно обязательно, однократно. Это не зависит от того, как был привит ребенок ранее. Однако от последней вакцинации должно пройти 6 недель.
Если же экстренная вакцинация первой от полиомиелита, то последующие прививки используются с необходимыми интервалами.
Полиомиелит у детей
Полиомиелит у детей протекает в различных формах. Не всегда удается поставить диагноз, так как признаки могут быть неспецифические. Родители могут и не узнать о том, что перенес полиомиелит. Однако встречаются очень тяжелые формы болезни, с классическими неврологическими симптомами, обязательно заподозрит заражение вирусом полиомиелита.
Скрытый (инкубационный период инфекции) длится от 5 дней до 5 недель.В среднем он продолжается около двух недель. При болезни «полиомиелит» симптомы зависят от формы инфекции, которых выделяется несколько.
- Инаппарантная форма инфекции
Другими словами, эту форму инфекцию можно назвать здоровым вирусоносительством. Поставить такой диагноз можно только лабораторно. Такая форма болезни имеет скорее научный интерес, так как сам носитель вируса ни на что не жалуется и для окружающих он ничем не опасен. Вирус так и остается в кишечнике и не выходит за его пределы.
- Абортивная форма болезни
Заподозрить при этой форме полиомиелит очень сложно, как типичных симптомов болезни нет, инфекция скрывается под маской острого респираторного заболевания (ОРЗ). У ребенка появляется небольшое повышение температуры, слабость, снижениеетита, кашель, насморк, дискомфорт в горле, расстройства кишечника. Никаких неврологических симптомов полиомиелита не наблюдается. Ребенок постепенно сам выздоравливает, ему требуется лишь несложное симптоматическое лечение.
- Непаралитический полиомиелит (менингеальная форма)
Болезнь протекает в виде серозного менингита. Характерно острое начало болезни, при котором ребенку очень быстро становится плохо. Его беспокоят головные боли, высокая температура, частая рвота. При осмотре врач или фельдшер фиксируют у больного положительные менингеальные симптомы, являющиеся одним из критериев того, что у ребенка воспалились оболочки головного мозга.
При данной форме болезни «полиомиелит», симптомы яркие, есть признаки вовлечения в процесс нервной системы.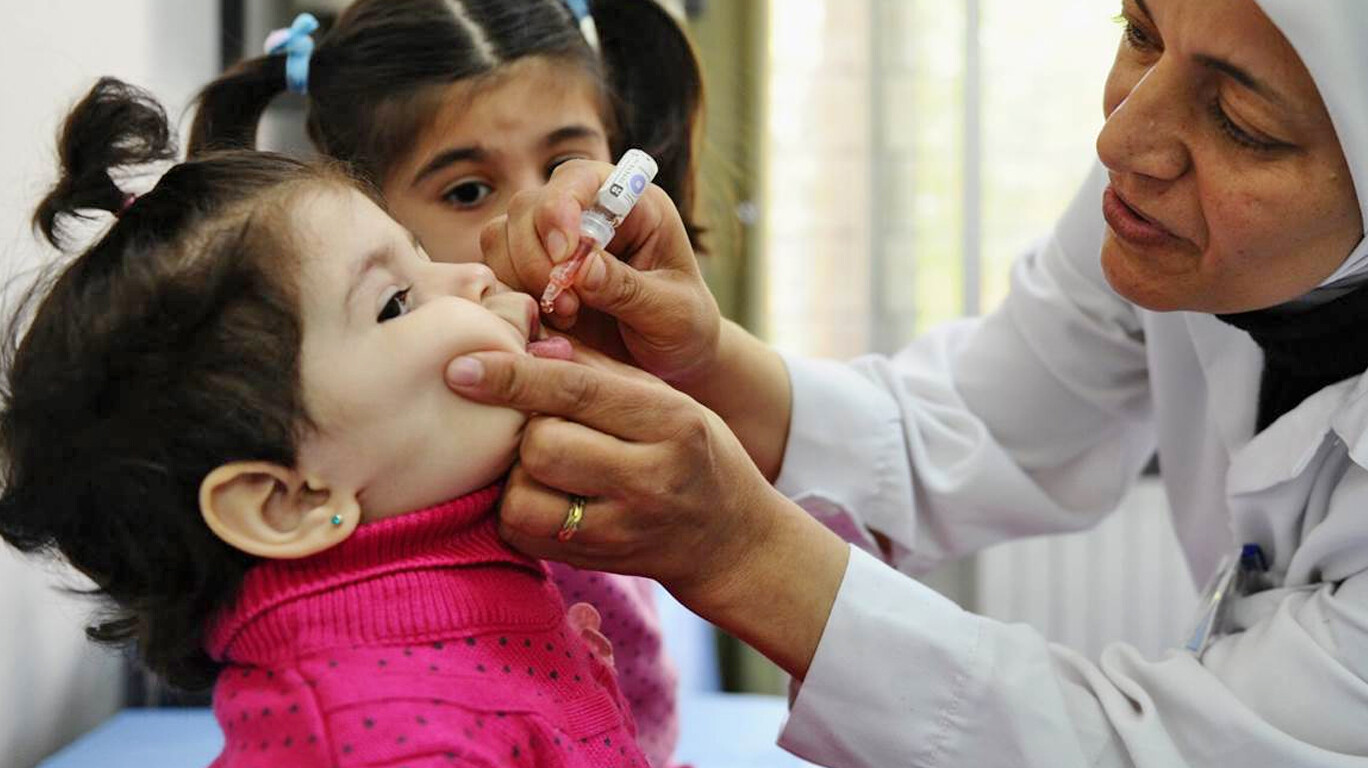 Беспокоит болезненность по ходу нервных стволов. Больному ребенку тяжело, он отказывается от еды, почти все время лежит, спит, часто плачет. Могут отмечаться подергивания мышц. Это характерно для первых дней болезни. Могут быть некоторые глазные симптомы. Параличей при этой форме полиомиелита у детей не встречается. Ребенок полностью выздоравливает.
Беспокоит болезненность по ходу нервных стволов. Больному ребенку тяжело, он отказывается от еды, почти все время лежит, спит, часто плачет. Могут отмечаться подергивания мышц. Это характерно для первых дней болезни. Могут быть некоторые глазные симптомы. Параличей при этой форме полиомиелита у детей не встречается. Ребенок полностью выздоравливает.
- Паралитический полиомиелит
Симптомы полиомиелита при данной болезни еще более яркие, они меняются в разных периодах болезни.Всего принято выделять четыре периода паралитического полиомиелита.
Препаралитический период болезни продолжается от одного до шести дней. Начинается болезнь с ярко выраженных симптомов интоксикации и высокой температуры. Иногда появляются признаки расстройства пищеварительного тракта в виде запора или поноса. У ряда заболевших малышей присутствуют катаральные симптомы (в горле, насморк, кашель).
Спустя пару дней у ребенка появляются неврологические симптомы: отмечаются боли в спине, руках, ногах, увеличиваются чувствительность к разным раздражителям, становятся положительными симптомами раздражения мозговых оболочек. Из-за столь неприятных ощущений заболевший старается лежать неподвижно.
Из-за столь неприятных ощущений заболевший старается лежать неподвижно.
Паралитический период продолжается от пары часов до двух недель. Его признаки показывают от конкретного места поражения нервной системы.
При поражении нейронов в передних рогах спинного мозга, которые соответствуют движению, развивается инфекция в спинальной форме. В течение недели от начала болезни учат у ребенка параличи. Появляются они внезапно и развиваются очень быстро. По своему характеру параличи вялые, присутствует атрофия мышц.Чувствительность не изменяется. Характерно то, что больше страдают проксимальные отделы конечностей (плечо, бедро).
При полиомиелите у детей страдают не только конечности. Нередко вовлекаются в процесс межреберных мышц и диафрагма. В таком случае появляются признаки недостаточности органов дыхания.
Встречается еще одна форма болезни — бульбарная. У ребенка очень выражен интоксикационный синдром, беспокоит головная боль, рвота. Очень быстро неврологические нарушения: ребенок не может нормально глотать, поперхивается, не появляется пища попадает в нос, изменяется оттенок голоса (сиплый, хриплый). Так как малыш не может нормально проглотить пищу и слюну, у него появляется клокочущее дыхание. В некоторых случаях болезнь заходит так далеко, что повреждаются сосудодвигательный и дыхательный центры, наступает паралич диафрагмы, отчего может наступить смерть малыша.
Так как малыш не может нормально проглотить пищу и слюну, у него появляется клокочущее дыхание. В некоторых случаях болезнь заходит так далеко, что повреждаются сосудодвигательный и дыхательный центры, наступает паралич диафрагмы, отчего может наступить смерть малыша.
Третья форма течения инфекции называется понтинной. В этом случае повреждается мост в головном мозге и ядро черепно-мозговых нервов, которые как раз там и располагаются. При этом проявляется асимметрией лица, разным размером глазных щелей и другими признаками.
Восстановительный период полиомиелита у детей длится долго, от одного до трех лет. Болезнь еще долго дает о себе знать, а именно: мышечный тонус долго остается сниженным, рефлексы с конечных значений не вызываются, мышцы остаются атрофированными. Функции восстанавливаются постепенно и неравномерно. Из-за этого последствиями полиомиелита являются различными деформациями конечных элементов, тугоподвижность (контрактуры), отставание в росте пораженной конечности, хромота.
В периоде остаточных явлений болезни «полиомиелит» видны последствия, которые остаются с человеком на всю жизнь.Такими последствиями являются стойкие вялые параличи, деформации конечностей, укорочение рук или ног, атрофия мышц конечностей.
Диагностика полиомиелита у детей
Диагностика полиомиелита у детей основывается на данных анамнеза, осмотра больного и его жалоб, а также на результатах дополнительных исследований.
Неспецифические методы диагностики полиомиелита следующих:
- Общий анализ крови
В данном анализе патологических изменений не должно быть или отмечается умеренное повышение лейкоцитов за счет нейтрофилов.
- Люмбальная пункция и исследование ликвора
Одним из методов диагностики изучения спинномозговой жидкости, полученной путем люмбальной пункции. Патологические изменения ликвора бывают при непаралитическом и паралитическом полиомиелите.
Уменьшается количество цитоз (число клеток) за счет лимфоцитов, глюкоза не повышается. Белок в ликворе может увеличиваться при паралитической форме полиомиелита.
Белок в ликворе может увеличиваться при паралитической форме полиомиелита.
- Электромиография
Этот инструментальный метод исследования позволяет выявить поражение, локализующееся в передних рогах спинного мозга уже в первые сутки после появления первых симптомов.
- Ядерная магнитно-резонансная томография спинного мозга
Настоящее исследование информативно по истечении острого периода болезни, когда больной начинает восстанавливаться. На нем можно выявить атрофию спинного мозга, что зависит от уровня поражения.
Специфические методы диагностики полиомиелита на выявление самого возбудителя или антител к нему. К ним относятся следующие методы:
- Вирусологическое исследование
Для этого исследования у больного забирают фекалии и ликвор. Причем требуется двукратное исследование фекалий у больного, поступившего в стационар. Материал на анализ забирают два дня подряд.
- Экспресс-диагностика
Для быстрой диагностики используйте иммуно-флюоресцентный анализ (ИФА), с помощью которого можно определить сам вирус в испражнениях больного или его ликворе.
- Серологическое исследование
С помощью этого исследования полиомиелита выявляют антитела к вирусу полиомиелита. На анализ забирается кровь и ликвор. Исследование неоднократно, так как надо определить динамику нарастания антител и определить типоспецифические антитела.
Лечение полиомиелита у детей
- В том случае, когда у ребенка подозревается полиомиелит, он госпитализируется в инфекционное отделение.Необходимо Его поместить в отдельный бокс.
- Очень важно строгий постельный режим. Ребенку необходим покой.
- В остром периоде эффективны тепловые процедуры на пораженные конечности. К ним крепко горячее укутывание, аппликации с парафином и озокеритом.
- Чтобы снять сильные болевые ощущения и облегчить симптомы интоксикации оправдано применение анальгетиков и жаропонижающих средств.
- В качестве терапии, направленной на возбудителя болезни, назначаются рекомбинантные интерфероны (чаще в таблетках или в свечах).

- Иногда назначаются мочегонные препараты, чтобы снять внутричерепное давление.
- С третьей недели болезни применяют препараты, которые улучшают нервно-мышечную проводимость (прозерин, галантамин).
- В восстановительном периоде очень важно проводить лечебную гимнастику и массаж. Также хороший эффект отмечается после санаторно-курортного лечения.
Осложнения полиомиелита у детей
Тревожная реакция на диагноз «полиомиелит» вполне обоснована, потому что родители, как правило, наслышаны о тяжелых последствиях болезни.Без последствий протекает абортивная и менингеальная формы заболевания.
При болезни полиомиелит »последствия и осложнения остаются после спинальной формы инфекции. Некоторые нарушения происходят с течением времени. Другие же остаются надолго или на всю жизнь. Самые тяжелые осложнения из-за глубоких повреждений. Ребенок может остаться хромым или иметь стойкий парез или паралич лицевого нерва, а также других черепно-мозговых нервов.
Может случиться летальный исход у заболевшего при вовлечении в процесс жизненно-важных центров головного мозга.Нередко развивается аспирационная пневмония на фоне тяжелых дыхательных нарушений. Также отмечены такие осложнения как деструктивные процессы в легких, ателектазы.
Полиомиелит у взрослых
Полиомиелит у взрослых очень редко, так как большинства людей все же прививаются этой инфекцией еще во младенчестве. Профилактика полиомиелита в некоторых странах проводится столь эффективно, что в них уже много лет не регистрируется ни одного случая болезни.
Тем людям, которым противопоказано введение живых вакцин, профилактика полиомиелита проводится инактивированными вакцинами. Однако в некоторых случаях этой инфекции у взрослых все-таки встречается.
Особенности полиомиелита у взрослых
Как правило, заражение полиовирусом бывает у тех взрослых, которые страдают тяжелыми иммунодефицитными состояниями, например, вирусом иммунодефицита человека, обычно от больного ребенка или же от малыша, который был недавно привит живым вакциной от полиомиелита.
Протекает болезнь с такими же симптомами, как и у детей. Иногда инфекция не распознается, как протекает под маской ОРЗ. В других случаях происходит повреждение параличей и парезы конечностей, черепно-мозговых нервов, диафрагмы. Диагностика и лечение заболеваний у взрослых аналогичным таковым у детей.
Последствия полиомиелита у взрослых
В большинстве случаев полиомиелит у взрослых протекает без тяжелых последствий, нарушенные функции постепенно восстанавливаются.Стойкие неврологические нарушения остаются нечасто. Летальные исходы у взрослых тоже встречаются, но все же при своевременной диагностике и лечении — это редкость.
Вакцинация от полиомиелита
По прививочному календарю по правилам вакцинации от полиомиелита начинается еще в первом полугодии жизни малыша. Прививки от полиомиелита детям являются самым лучшим способом профилактики этой страшной болезни.
В каком возрасте проводится вакцинация от полиомиелита детям?
Прививка от полиомиелита детям проводится по календарю на первом году жизни. Следуя календарю, прививка от полиомиелита делается сначала в 3 месяца, затем еще два раза с интервалом в 6 недель. Иногда график иммунизации нарушается. В любом случае необходимо соблюдать временный интервал между вводми вакцин, он должен быть не менее 6 недель (между первыми тремя).
Следуя календарю, прививка от полиомиелита делается сначала в 3 месяца, затем еще два раза с интервалом в 6 недель. Иногда график иммунизации нарушается. В любом случае необходимо соблюдать временный интервал между вводми вакцин, он должен быть не менее 6 недель (между первыми тремя).
Многие опасаются нарушать график вакцинации и задают вопрос: «Можно ли делать прививку от болезни« полиомиелит », если у ребенка есть небольшие катаральные явления (несильный кашель, насморк)?» Нет, ребенка можно прививать не раньше 2-4 недель после выздоровления.Особенно это правило строго в случае введения ребенку живой вакцины. То, что вакцинация проводится не с помощью инъекций, а каплями, не уменьшается возможность возникновения побочных эффектов и осложнений. Хотя некоторые родители ошибочно считают капли «легким» способом вакцинации.
Когда проводится ревакцинация от полиомиелита?
Ревакцинация от полиомиелита делается трижды. Два раза делается ревакцинация от полиомиелита малышам второго года жизни (в полтора года и в 20 месяцев), и заключительный раз — в 14 лет. Ревакцинация от полиомиелита осуществляется живыми вакцинами, если у ребенка нет этим противопоказаний.
Ревакцинация от полиомиелита осуществляется живыми вакцинами, если у ребенка нет этим противопоказаний.
Какие бывают вакцины от полиомиелита?
Вакцины от полиомиелита бывают живые и инактивированные (убитые). В разных государствах существуют различные схемы вакцинации от полиомиелита в плане выбора живой или инактивированной вакцины. В недолгое время применяется только живую вакцину от полиомиелита. В настоящее время в нашей стране принята комбинированная схема вакцинации малышей от полиомиелита.То есть, прививка от полиомиелита детям делается как инактивированной, так и живой вакциной.
Живая вакцина от полиомиелита (капли)
Если вакцинируют от инфекции «полиомиелит», прививка какими именно живыми вакцинами может быть сделана?
ОПВ — вакцина, название которой расшифровывается как «вакцина полиомиелитная пероральная». Пероральная — значит дается ребенку через рот. Кстати, это единственная прививка, которая делается детям таким образом.Эта вакцина произведена в нашей стране.
Импортная живая вакцина от полиомиелита, которая тоже применяется в нашей стране, называется «Полио Сэбин Веро». Применяется она точно также, как и «ОПВ».
Что такое капли от полиомиелита? Капли от полиомиелита — это разговорное название живой полиомиелитной вакцины.
При вакцинации от полиомиелита капли даются ребенку следующим образом: за один час до приема пищи медсестра закапывает в рот капли (капли при использовании «ОПВ» и 2 капли при применении «Полио Сэбин Веро»).Сделать это можно с помощью пипетки, специальной капельницы или шприца. Пить любую жидкость после введения капель нельзя. В течение часа после прививки малыш не кормится.
Если при проведении вакцинации от полиомиелита каплями малыш срыгнул или его вырвало, то необходимо сразу дать ему вторую дозу вакцины от полиомиелита. При повторном срыгивании новая доза дается лишь при следующем визите на прививку.
Живая вакцина от полиомиелита делается однократно на первом году жизни (третья прививка).Затем соответствующая вакцинация используется все ревакцинации от полиомиелита. Часто родители выбирают импортные комбинированные вакцины от нескольких болезней, в которых защита от полиовируса представлена в форме инактивированной. В таком случае ребенку делаются все три первые прививки инактивированной вакциной, а затем вводится только при ревакцинации. Это не является нарушением правил вакцинации детей.
Проведенные исследования доказывают, что даже однократная вакцинация живой вакциной поли формирует иммунитет от заражения более, чем у 90% привитых.Но повторная вакцинация оправдана, так как полиомиелит вызывается тремя разными вирусами, и единственная прививка не всегда спасает сразу от трех вирусов.
Инактивированная вакцина от полиомиелита
В нашей стране принято делать первые прививки от полиомиелита инактивированными вакцинами, распространенными живая вакцина. Еще недавно была схема, когда инактивированными вакцинами делали все три прививки на первом году жизни. Стоит отметить, что до сих пор многие придерживаются такой старой схемы вакцинации для своих детей.
У некоторых детей есть противопоказания для вакцинации живыми вакцинами. Этим от такой болезни как «полиомиелит», делается только убитыми вакцинами.
Первичный курс иммунизации инактивированной вакциной дает хорошую защиту от заражения полиовирусом более, чем у 96% привитых лиц. В некоторых странах, в которых уже много лет не регистрируется случаев полиомиелита, прививки делаются только инактивированными вакцинами.
Есть моновакцины для профилактики полиомиелита, они защищают только от этой болезни.А есть и комбинированные препараты. Примером моновакцины является препарат «Имовакс Полио».
Можно ли делать прививку от полиомиелита с другими прививками?
Современные родители нередко бояться сочетать введение нескольких вакцин в один день. Можно ли делать прививку от полиомиелита детям в один день с другими прививками?
В случае, если ребенок прививается по календарю и у него нет индивидуальной графики вакцинации, то в один день ему делают прививки от следующих болезней: коклюш, столбняк, дифтерия и полиомиелит.
В некоторых случаях ребенку или же сразу 2-3 прививки, или же просто делается комбинированная вакцина. Например, есть вакцины под названием «Тетракок», «Инфанрикс ИПВ», содержащие в себе компоненты против следующих инфекций: коклюш, столбняк, дифтерия, полиомиелит.
Недавно в графике появилась прививка от гемофильной инфекции, она делается тоже в этот же день. Разработаны вакцины, которые содержат защиту от всех этих болезней: коклюш, столбняк, дифтерия, полиомиелит и гемофильная инфекция.Примером такого вакцины является препарат «Пентаксим».
На первом году жизни малыша трехкратно прививают от гепатита В. Если следовать календарю, то третья прививка от гепатита В (в 6 месяцев) совпадает с последней прививкой против таких болезней, как столбняк, коклюш, дифтерия и полиомиелит.
При нарушенном графике иммунизации, прививка от гепатита В может совпасть и другими введениями вакцин от вышеперечисленных болезней, то есть, не только в возрасте полугода.
Есть возможность использовать моновакцину от гепатита В, делая при этом дополнительный укол ребенку.Возможен другой, более щадящий способ вакцинации. Для этого используют вакцины, которые защищают от нескольких болезней, а также от гепатита В.
Вакцина «Инфанрикс Пента» защищает ребенка от следующих инфекций: коклюш, дифтерия, столбняк, гепатит В и полиомиелит. Вакцина «Инфанрикс Гекса» обеспечивает защиту от шести болезней: коклюш, дифтерия, столбняк, гемофильная инфекция, гепатит В и полиомиелит.
Вакцина «Гексавак» содержит в себе иммунные компоненты против следующих заболеваний: коклюш, столбняк, дифтерия, гемофильная инфекция, гепатит В и полиомиелит.
Иногда от гепатита начинают или продолжают прививать на втором году жизни по разным причинам. Часть иммунизаций может совпасть с вакцинациями от полиомиелита. Поэтому вполне реальное сочетание вакцин от гепатита В и полиомиелита: моновакцина от гепатита + ОПВ, а также другие комбинации.
Можно ли делать прививку от полиомиелита живой вакциной в сочетании с другими вакцинами, которые не были выше выше? Да, живая полиомиелитная вакцина нормально сочетается с другими вакцинами, кроме БЦЖ.
Можно ли непривитого от полиомиелита ребенка водить в детский сад?
Не все родители делают прививки своим детям. Кто-то не делает прививки из-за наличия к ним противопоказаний. Некоторые же необоснованно отказываются от прививок, считая их вредными и опасными. У непривитых детей часто возникают сложности с посещением детских учреждений. Не взять их в детский сад нельзя, все-таки прививки — дело добровольное.
Однако, не привитый от полиомиелита ребенок будет отстранен временно от посещения детского учреждения, если в его системном действии, который недавно вакцинировали от этой болезни живой вакциной.
Реакция на прививку от полиомиелита
На любые прививки у человека могут быть побочные реакции и осложнения. В случае, когда малышу проведена вакцинация от болезни «полиомиелит», прививка может дать осложнения и вызвать нормальные поствакцинальные реакции. Их важно различать между собой.
Чтобы реакция на прививку от болезни «полиомиелит» не была очень выраженной, важно грамотно подходить к вопросу вакцинации и тщательно опрашивать и осматривать пациента.Важно выяснить, если в него входят аллергия на вещества, в состав вакцин, а также посмотреть, не болеет ли он в настоящий момент острыми заболеваниями.
Температура после прививки от полиомиелита
Может ли повышаться температура после прививки от полиомиелита? Повышение температуры после прививки от полиомиелита живой вакциной не характерно.
При применении инактивированной вакцины повышение температуры после прививки относительно часто.Отмечается это, как правило, в первые двое суток после введения препарата.
Чаще всего отмечается лихорадка при введении комбинированных вакцин, но в них компоненты и против других инфекций. В частности, коклюшный компонент является одним из самых реактогенных, поэтому усиленность может быть связана именно с ним.
Иногда повышается температура после прививки от полиомиелита, но она не связана с вакцинацией, а является лишь сигналом того, что ребенок заразился какой-либо другой сопутствующей инфекцией, иными словами, заболел.
Другие возможные нормальные реакции на прививку
Какие нормальные реакции на прививку от полиомиелита встречаются, помимо повышения температуры? Реакция на введение живого полиомиелитной вакцины у малышей и детей старшего возраста практически отсутствует.
При введении ребенку комбинированной вакцины или инактивированной моновакцины от полиомиелита, реакция организма бывает различной. Нормальной реакцией может быть легкая интоксикация (головная боль, снижение аппетита, нарушение сна), небольшое уплотнение в месте введения препарата и покраснение (не больше 8 см в диаметре), а также небольшая болезненность.
Осложнения прививки от полиомиелита
В том случае, когда ребенку сделана вакцинация от болезни «полиомиелит», может ли прививка дать осложнения?
Какие осложнения на прививку от полиомиелита встречаются?
Возможно развитие осложнений на вакцинацию: гнойный воспалительный процесс в месте введения, гнойное воспаление лимфатических узлов, уплотнение и краснота больше 8 см в диаметре.
Аллергические реакции на прививку от полиомиелита ее осложнения.Проявляются различные отеками, высыпания. Тяжелой реакцией является развитие анафилактического шока на введение препарата. Аллергические осложнения в первые сутки после иммунизации. Обычно аллергия бывает на вспомогательные вещества вакцины, может быть куриный белок, стрептомицин, неомицин и другие.
Очень серьезным осложнением на прививку от полиомиелита является развитие вакциноассоциированного полиомиелита. Встречается такое осложнение у одного из 1,5-2 миллионов привитых детей.Могут заболевать не привитые от полиомиелита детей, если они были в контакте с ребенком, которого привили живой вакциной от этой болезни. Этих детей называют контактными с детьми, привитыми живыми полиомиелитной вакциной.
Вакциноассоциированный полиомиелит — это осложнение неврологического характера, проявляющееся развитие у малыша острых вялых параличей. При этом у него сохраняется чувствительность. После перенесенной болезни у ребенка остается пожизненный иммунитет.
Начинается развитие этого заболевания с 4 по 30 день после прививки у того, кого вакцинировали, и до 60 дня после прививки может заболеть не привитый от полиомиелита ребенок (то есть, контактный).Поэтому не привитые от полиомиелита дети не должны контактировать с теми, которыми вакцинировали от данной инфекции, в течение 8-9 недель.
Поствакцинальные реакции и осложнения
Любая вакцина может вызвать ответную реакцию организма, которая обычно не ведет к серьезным расстройствам жизнедеятельности организма. Вакцинальные реакции для инактивированных вакцин, как правило, однотипны, а для живых вакцин типоспецифичны. В тех случаях, когда вакцинальные реакции проявляются как чрезмерно сильные (токсические), они переходят в категорию поствакцинальных осложнений.
Вакцинальные реакции приняты подразделять на местные и общие.
К местным реакциям относят все проявления, возникшие в месте ведения бизнеса. Неспецифические механизмы в течение первых операций в виде гиперемии, не превышающие 8 см в диаметре, отека, иногда — болезненность в месте инъекции. При введении адсорбированных препаратов, особенно подкожном, в месте введения может образоваться инфильтрат.
Местные реакции развиваются в день введения вакцины, как живые, так и инактивированной, держатся не более 2-3 суток и, как правило, не требуют назначения лечения.
Сильная местная реакция (гиперемия более 8 см, отек более 5 см в диаметре) противопоказанием к последующему применению данного препарата.
При повторном введении анатоксинов могут развиваться чрезмерно сильные местные реакции на всю ягодицу, иногда захватывающие поясницу и бедро. Судя по всему, эти реакции имеют аллергическую природу. При этом общее состояние ребенка не нарушается.
При введении живых бактериальных вакцин развиваются специфические реакции, вызываемые вакцинационным вакцинационным методом в месте аппликации препарата.Они появляются по истечении определенного срока после прививки, и их наличие непременным условием для развития иммунитета. Так при внутрикожной иммунизации новорожденных вакциной БЦЖ в месте введения через 6-8 недель развивается специфическая реакция в виде инфильтрата диаметром 5-10 мм с небольшим узлом в центре и образованием корочки, в некоторых случаях отмечается. Данная реакция обусловлена внутриклеточным размножением живых аттенуированных микобактерий с остаточной вирулентностью.Обратное развитие происходит в течение 2—4 месяцев, а иногда и в более длительные сроки. На месте реакции остается поверхностный рубчик размером 3—10 мм. В случае если местная реакция имеет иной характер, ребенка следует проконсультировать у фтизиатра.
К общим реакциям относят изменение состояния и поведения ребенка, как правило, сопровождающееся повышением температуры. На введение инактивированных вакцин замедляются несколько часов после прививки, их продолжительность обычно не превышает 48 часов.При этом при повышении температуры до 38 ° С и выше беспокойство, нарушением сна, анорексией, миалгией.
Общие вакцинальные реакции разделяют на:
• слабые — субфебрильная температура до 37,5 С, при отсутствии симптомов интоксикации;
• средней силы — температура от 37,6 С до 38,5 С, умеренно выраженная интоксикация;
• сильные — лихорадка выше 38,6 С, выраженные проявления интоксикации.
Общие реакции после иммунизации живыми вакцинами развиваются на высоте вакцинального инфекционного процесса, как правило, на 8-12 день после прививки с колебаниями с 4 по 15 день.При этом помимо вышеперечисленной симптоматики они могут появиться катаральными симптомами (коревая, паротитная, краснушная вакцины), кореподобной сыпи (коревая вакцина), одно или двусторонним воспалением слюнных желез (паротитная вакцина), лимфаденитом задненых и затылочных вакцинации (краснушная вакцина). Появление симптомов связано с репликацией вакцинного вируса и не имеет общего ничего с поствакцинальными осложнениями. Как правило, эти реакции происходят в течение нескольких дней после назначения симптоматической терапии.
При гипертермических реакциях возможно развитие фебрильных судов, которые, как правило, бывают кратковременными. Частота развития судорожных (энцефалитических течений) по данным многолетних наблюдений отечественных педиатров составляет для АКДС-вакцины 4: 100 000. гипертензии.
При возникновении сильных общих назначается симптоматическая терапия.
Что касается поствакцинальных осложнений, таких патологических процессов, как вакциноассоциированный полиомиелит (ВАП), генерализованная БЦЖ-инфекция, энцефалит после коревой прививки, менингит после живой паротитной вакцины, встречаются в одном и менее случаях на миллион вакцинированных. В таблице 1 осложнения, имеющие причинную связь с вакцинацией.
Таблица 1 . Осложнения, имеющие причинную связь с вакцинацией
Клинические формы осложнений | Вакцины | Сроки развития после прививки |
Анафилактический шок | Все, кроме БЦЖ и ОПВ | До 12 часов |
Тяжелые генерализованные аллергические реакции (рецидивирующий ангионевротический отек — отек Квинке, синдром Стивена-Джонсона, синдром Лайела и др.) | Все, кроме БЦЖ и ОПВ | До 5 дней |
Синдром сывороточной болезни | Все, кроме БЦЖ и ОПВ | До 15 дней |
Энцефалит | АКДС, АДС Коревая вакцина | До 3 дней 5-15 дней |
Другие поражения ЦНС с генерализованными или фокальными проявлениями: · энцефалопатия · серозный менингит · неврит, полиневрит | АКДС, АДС Коревая вакцина Паротитная вакцина Инактивированные вакцины | До 3 дней 5-15 дней 10-40 дней до 30 дней |
Резидуальные судорожные состояния афебрильные судороги (появились после прививки при температуре ниже 38,5 ° и отсутствовавшие до прививки), повторившиеся в течение первых 12 месяцев после прививки. | АКДС, АДС Коревая, паротитная, краснушная вакцины | До 3 дней 5-10 дней |
Вакцинноассоциированный полиомиелит · у привитого здорового · у привитого с иммунодефицитом | ОПВ | 5-30 дней 5 дней — 6 мес. |
Тромбоцитопеническая пурпура | Коревая вакцина | 10-25 дней |
Артралгия, артрит | Краснушная вакцина | 5-40 дней |
Генерализованная инфекция, вызванная вакциной (генерализованный БЦЖ-ит) | БЦЖ, БЦЖ-М | После 6 недель |
Остеит (остит, остеомиелит), вызванный вакциной | БЦЖ, БЦЖ-М | После 6 недель |
Лимфаденит, келоидный рубец | БЦЖ, БЦЖ-М | После 6 недель |
Сам факт редкого развития поствакцинальных заболеваний свидетельствует о значении реактивности организма при реализации побочного действия или иной вакцины.Особенно ярко это проявляется при осложнениях после живых вакцин. Так, частота вакциноассоциированного полиомиелита у детей первого года жизни с первичным иммунодефицитом более чем в 2000 году выше таковой у иммунокомпетентных детей того же возраста (16,216 и 7,6 случаев на 10 миллионов привитых соответственно). Проведение вакцинации против полиомиелита инактивированной вакциной (ИПВ) в 3 и 4,5 месяца жизни (согласно национальному календарю прививок России) решило проблему ВАП. Такое тяжелое осложнение как генерализованная БЦЖ-инфекция, встречающееся с менее 1 случая на 1 млн первично привитых, обычно у детей с тяжелыми нарушениями клеточного иммунитета (комбинированные иммунодефициты, синдром клеточной иммунной недостаточности, хроническая грануломатозная болезнь и др.).). Именно поэтому все первичные иммунодефициты обеспечивают противопоказание к введению живых вакцин.
Вакциноассоциированный менингит после прививки паротитной вакцины обычно в сроки с 10 по 40 дней после вакцинации и мало чем отличается от заболеваний серозным менингитом, вызванным вирусом эпидемического паротита. При этом дополнительно общемозгового синдрома (головная, рвота) могут определяться слабоенные менингеальные симпомы (ригидность затылочных мышц, симптомы Кернига, Брудзинского).В анализе спинномозговой жидкости количество нормального или слегка повышенного белка, лимфоцитарный плеоцитоз. Для различных диагноза с менингитами другой этиологии проводят вирусологическое и серологическое исследования. Лечение заключается в назначении противовирусных, дезинтоксикационных и дегидратационных средств.
При инъекции в область ягодицы может наблюдаться травматическое повреждение седалищного нерва, клинические признаки которого наблюдаются с первого дня.Эти же признаки после введения ОПВ могут быть проявлением вакциноассоциированного полиомиелита.
Тромбоциотопения входит в число осложнений на введение краснушной вакцины. Доказана причинно-следственная связь тромбоцитопении с введением вакцинных препаратов, введением вирус кори.
Для выявления явного выявления состояния следствия присоединения интеркуррентного заболевания или осложнений на прививку, необходимо привлечь сведения об инфекционных заболеваниях в семье, в детском коллективе, на предмет выявления очага со схожими клиническими симптомами.Одновременно с изучением анамнеза необходимо обратить внимание на эпидемиологическую ситуацию, т. е. наличие инфекционных заболеваний в окружении ребенка. Это имеет большое значение, поскольку введение интеркуррентных инфекций в поствакцинальном периоде отягощает его течение и может вызвать различные осложнения, а также снижает выработку специфического иммунитета.
У детей раннего возраста этим интеркуррентными заболеваниями чаще всего бывают ОРЗ (моно- и микст-инфекции): грипп, парагрипп, респираторно-синцитиальная, аденовирусная, микоплазменная, пневмококковая, стафилококковая и др.инфекции.
Если вакцинация проведена в инкубационном периоде этих заболеваний, осложнения ангиной, синуситом, отитом, синдромом крупа, обструктивным бронхитом, бронхиолитом, пневмонией и др.
В плане диагностики боли следует помнить об исключении интеркуррентной энтеровирусной головной инфекции (ECHO, Коксаки), которая характеризует острым началом с подъемом температуры до 39—40 ° С сопровождением головной боли, болью в глазных яблоках, рвотой, расстройством сна, герпетической ангиной, экзантемой, симптомами поражения менингеальных оболочек и желудочно-кишечного тракта.Заболевание имеет выраженную весенне-летнюю сезонность («летний грипп») и может распространяться не только воздушно-капельным, но и фекально-оральным путем.
В поствакцинальном периоде возможно возникновение кишечных инфекций, для которых характерно сочетание общей интоксикации со рвотой, диареей и другими проявлениями желудочно-кишечного тракта. Сильное беспокойство, боли в животе, отсутствие стула требуют диагностического диагноза с инвагинацией.
После прививки может быть впервые выявлена инфекция мочевыводящих путей, характеризующаяся острым началом, высокой температурой и изменениями в анализех мочи.
Таким образом, следует иметь в виду, что развитие патологического процесса в поствакцинальном периоде далеко не всегда связано с вакцинацией. Поэтому диагноз поствакцинального осложнения правомерно выставлять только после того, как отвергнуты все возможные причины, приведшие к развитию той или иной патологии.
Важным следует считать постоянное медицинское наблюдение за привитыми в поствакцинальном периоде, оберегать их от чрезмерных и физических и психических нагрузок.Необходимо обратить внимание и на питание детей перед и после вакцинации. Это особенно важно для детей, страда пищевых аллергией. Они не должны распространять в период период пищу, которая ранее вызывала аллергические реакции, а также продукты, не употребляемые ранее и содержащиеся в ней облигатные аллергены (яйца, шоколад, цитрусовые, икра, рыба и др.).
Решающее значение играет предупреждение в поствакцинальном периоде инфекционных заболеваний. Не следует ставить перед родителями вопрос о немедленном проведении прививок перед поступлением или сразу после поступления ребенка в детское или дошкольное учреждение.В детском учреждении ребенок попадает в условия большого микробного и вирусного обсемененности, у него изменяется привычный режим, возникает эмоциональный стресс, все это неблагоприятно влияет на его здоровье.
Определенное значение может иметь выбор времени для проведения прививок. Показано, что в теплое время года вакцинальный процесс дети переносят легче, поскольку их организм более насыщен витаминами, столь необходимыми в процессе иммунизации.Осень и зима — пора высокой заболеваемости ОРВИ, присоединение в поствакцинальном периоде нежелательно.
Детей, часто болеющих острыми респираторными инфекциями, лучше прививать в теплое время года, тогда как детей — аллергиков лучше прививать зимой, вакцинация их весной и летом нежелательна, поскольку возможна пыльцевая аллергия.
Имеются данные, что при проведении вакцинации с целью профилактики поствакцинальной патологии следует суточные биологические ритмы.Рекомендуется проведение прививок в утренние часы (до 12 часов).
К мерам профилактики поствакцинальных осложнений относится постоянный пересмотр календаря прививок, который осуществляется на государственном уровне, с использованием достижений в области иммунопрофилактики. Рационализацией сроков и последовательного проведения иммунизации необходимо заниматься каждому педиатру при составлении индивидуального календаря прививок. Иммунопрофилактика по индивидуальному календарю проводится, как правило, детям с отягощенным анамнезом.
В заключение следует сказать, что во избежание развития поствакцинальной патологии необходимо выполнять инструкции к вакцине, где даются четкие рекомендации доз, схем и противопоказаний к введению препарата.
Вакцинация не проводится в период острого инфекционного заболевания. Противопоказанием к введению живых вакцин является первичный иммунодефицит. И, наконец, патологическая реакция, непосредственно обусловленная прививкой, является противопоказанием к использованию в использовании данной вакцины.
10 ложных мифов о прививках. Защитите своих детей!
Очень важно, чтобы дети использовали вакцинацию , что позволяет им избавиться от болезней, которые могут быть очень серьезными, такими как потеря трудоспособности или смертельный исход.
Справиться с лавиной дезинформации, которая чаще всего приводит к отказу от прививок, которые мы представляем десять ЛОЖНЫХ МИФОВ с научными доводами, которые их опровергают.
ЛОЖНЫЕ мифы … и реальные факты
ЛОЖНЫЙ МИФ 1: «Лучшие гигиенические условия болезни исчезнут, поэтому прививки не нужны».
Дело в том, что болезни, против которых делают прививки, появятся снова, если программы вакцинации будут прерваны. Несмотря на то, что соблюдение гигиены, мытье рук и питьевая вода защита людей от инфекционных заболеваний многие из них распространяться. Были вакцинированы некоторые заболевания, которые стали редкими, такие как полиомиелит или корь, быстро бы распространились .
ЛОЖНЫЙ МИФ 2: «Прививки имеют некоторые вредные и долгосрочные побочные эффекты, которые еще не изучены».
Дело в том, что прививки безопасны . Реакции, развивающие при их введении, как правило, лёгкие и временные, например, боль в руке или повышение температуры.
Серьезные расстройства здоровья крайне редки . Последствия заболевания, которое можно предотвратить вакцинацией, могут быть намного серьезнее. Например, в случае полиомиелита, болезнь может вызвать паралич, вызвать энцефалит и слепоту, а также некоторые инфекции, которые можно предотвратить с помощью вакцинации, привести к летальному исходу.
ЛОЖНЫЙ МИФ 3: «Комбинированная вакцина против дифтерии, столбняка, коклюша и полиомиелита может вызвать синдром внезапной детской смерти (СВДС)».
На самом деле, не существует причинно-следственной связи между введением вакцины и внезапной смертью младенцев , хотя эти вакцины вводят в периоде, в котором ребенок может страдать СВДС.
Другими словами, смерть от СВДС случайно совпадает с вакцинацией и может наступить, даже если не были сделаны прививки .Помните, что эти четыре заболевания должны быть смертельными.
ЛОЖНЫЙ МИФ 4: «Заболевания, предотвращение с помощью прививок, практически искоренены в нашей стране, поэтому нет причин для вакцинации».
На самом деле, несмотря на то, что во многих странах предотвращается вакцинация, часто встречаются инфекционные агенты, которые вызывают их, распространяются в некоторых частях мира.На планете всё взаимосвязано, поэтому эти агенты могут пересекать географические границы и заражать любого незащищенного человека. Например, по состоянию на 2005 год вспышки были отмечены в Европе у невакцинированного населения в Германии, Австрии, Бельгии, Дании, Испании, Франции, Италии, Великобритании и Швейцарии. Другим примером является то, что в тех странах, где снизилось количество вакцинации против коклюша (таких как Япония или Швеция), угрожающе увеличилось количество случаев заболеваемости и, что еще хуже, количество смертей и неврологических заболеваний, вызванных этим заболеванием.
ЛОЖНЫЙ МИФ 5: «Детские болезни, предотвращаемые вакцинацией, являются чем-то неизбежным в жизни».
Дело в том, что болезни, предотвращаемые вакцинацией, не обязательно должны быть «чем-то неизбежным в жизни». Такие заболевания, как корь, эпидемический паротит и краснуха являются серьезными и могут вызвать осложнения у детей, так и у взрослых, такие как пневмония, энцефалит, слепота, диарея, инфекции уха, синдром врожденной краснухи (если женщина заражена краснухой в начале беременности) и смерти. Все эти болезни и страдания можно предотвратить с помощью прививок.
ЛОЖНЫЙ МИФ 6: «Одновременное введение некоторых прививок может увеличить у детей риск возникновения побочных эффектов и перегрузить их иммунную систему».
На самом деле, согласно научным исследованиям, никакого вовлечения нескольких вакцин не оказывает побочного действия на иммунную систему ребенка .
Кроме того, у одновременного введения прививок есть такие преимущества, как то, что требуется меньшее количество амбулаторных посещений, что экономит время и деньги и увеличивает вероятность, что дети завершат рекомендуемый график вакцинации.Кроме возможности получения комбинированной вакцинации, например, против кори, эпидемического паротита и краснухи, предполагает меньшее количество инъекций.
ЛОЖНЫЙ МИФ 7: «Грипп — это всего лишь небольшие неприятности, и прививка против него не очень эффективна».
Дело в том, что грипп — это нечто большее, чем просто неприятность. Это серьезная болезнь, которая каждый год вызывает от 300 000 до 500 000 смертей во всем мире . Беременные женщины и маленькие дети, в рамках групповой, подвергаются высокому риску серьезной инфекции и смерти.Вакцинация беременных женщин имеет дополнительное преимущество для защиты новорожденных (в настоящее время вакцина для детей в возрасте до шести месяцев отсутствует).
Прививка эффективна против трех наиболее распространенных штаммов, распространенных в данном сезоне. Это лучший способ уменьшить шансы заболеть серьезным гриппом и заразить других.
ЛОЖНЫЙ МИФ 8: «Получение иммунитета в результате болезни лучше, чем после прививки».
Дело в том, что вакцины взаимодействуют с иммунной системой и производят реакцию человека, которая может вызвать заболевания, вызывающие заболевания или подвергать иммунизированного риска осложнений.
ЛОЖНЫЙ МИФ 9: «Вакцины содержат ртуть, что является опасным для здоровья».
Ранее при изготовлении или консервации некоторых вакцин использовался тиомерсал (органическая соль, содержащая этилртуть) из-за его противомикробных свойств. Однако уже в течение нескольких лет текущего количества тиомерсала было уменьшено или полностью устранено , так как его заменили другие соединения.
В настоящее время практически ни одна из вакцин используемая в работе вакцин испанских автономных сообществ, не содержит значительного количества этого вещества.Кроме того, никто не смог доказать, что тиомерсал имеет какие-либо последствия для здоровья.
ЛОЖНЫЙ МИФ 10: «Некоторые вакцины могут вызвать аутизм и другие редкие заболевания».
Некоторые представители движения под названием «Группы за отказ от прививок» считают, что вакцины ответственны за различные расстройства, такие как детский аутизм, увеличение случаев рака, лейкемия, рассеянный склероз, бесплодие, болезнь Альцгеймера, а также еще очень длинный список серьезных заболеваний.Единственно верным является то, что на сегодняшний день не доказано, что существует связь вакцинации с этими заболеваниями . Исследование доказывает, что вакцина против кори никогда не вызывает аутизм.
Подводя итог, следует отметить, что риски прививок очень незначительны, а преимущества очень важны для здоровья ваших детей . Помните также, что прививки не только для защиты вашей семьи, но и окружающих . Эффективность программ вакцинации, зависит от всех нас.
Вакцинация — это акт солидарности со здоровьем всего общества!
Источник: 10 mitos FALSOS sobre la vacunación …
Полиомиелит: симптомы, причины, вакцинация
Симптомы:
Инфекция вызывается вирусами полиомиелита, чаще всего протекает бессимптомно или напоминает легкое течение респираторной вирусной инфекции;
Однако примерно в 1% случаев развивается острый паралич мышц конечностей или дыхательных мышц (диафрагмы) с необратимыми последствиями и, иногда, смертельным исходом.
Специфического противовирусного лечения при полиомиелите не существует, проводят лишь симптоматическое лечение и лечение осложнений.
Эпидемиология и вакцинация
Источник инфекции — больной острой формой инфекции человек или временный носитель вируса в кишечнике. Вирус передается от человека к человеку, преимущественно фекально-оральным путем, через воду и зараженную пищу. Учитывают также возможность передачи воздушно-капельным путем, так как заболевание может протекать как ОРЗ.
В природе вирусы полиомиелита хорошо сохраняются в водоемах.
В связи с успешной программой распространения вакцинации людей, в 2015 году в мире оставалось только три страны, где есть местные (незавозные) очаги дикого вируса (Афганистан, Нигерия и Пакистан). В 1988 году таких стран было 125.
Всемирная организация здравоохранения при поддержке всех стран ведет работу по эрадикации полиомиелита путем вакцинации.
Два типа вакцин применяются для вакцинации против полиомиелита: инактивированная полиомиелитная вакцина (ИПВ, вводится путем инъекции) и живая оральная полимиелитная вакцина (ОПВ, вводится в рот каплями).
После введения натуральной оспы путем вакцинации всего населения, следующим заболеванием, которое поли земли может уничтожить вакцинацией, считаетсяомиелит.
Прививочные реакции и осложнения
Инактивированная вакцина против полиомиелита хорошо переносится, обычные ожидаемые реакции, в соответствии с инструкциями по применению, включая покраснение в месте введения или подъем температуры тела.
Оральная вакцина также хорошо переносится. Но иногда, очень редко, если оральная живая вакцина вводится непривитому против полиомиелита ребенку, она может вызвать вакциноассоциированный полиомиелит, поэтому вводить ее непривитым против полиомиелита детям обычно не рекомендуется. Детям рекомендуется первыми дозами водить инактивированную (убитую) вакцину против полиомиелита.
Противопоказания
Постоянное противопоказание к ИПВ — установленная сильная аллергическая реакция на компоненты вакцины.
Противопоказания к применению ОПВ являются иммунодефицитами (в том числе ВИЧ-инфекция) и сильная реакция на предыдущую дозу. В этих случаях ее заменяют на ИПВ.
Показать источники
Источники
ᐈивка Прививка от Полиомиелита ⏩ Вакцинация детей (Киев)
Течение полиомиелита часто осложняют пневмония, миокардит, острое расширение желудка, расстройства ЖКТ с язвами и кровотечениями, непроходимость кишечника.
Вакцинация препаратом «Имовакс Полио»
График прививок от полиомиелита предусматривает, что вакцинация от полиомиелитадетям должна проводиться несколько раз: в 2, 4, 6 месяцев, в 1,5 года, в 6 и в 14 лет.
Вакцина против полиомиелита может вводить перорально капельно (прививка ОПВ) и внутримышечно в виде инъекции (прививка ИПВ). Капли содержат живые, искусственно ослабленные и измененные полиовирусы). Прививка ИПВ проводится инактивированными мертвыми полиовирусами.Введение 2 инъекций инактивированного препарата уже снижает, а в некоторых случаях сводит к нулю вероятность развития полиомиелита.
В клинике МЕДИКОМ (Украина) прививка от полиомиелита проводится препаратом «Имовакс Полио» — современной, безопасной и эффективной вакциной, которая крайне редко вызывает осложнения. Состав препарата полностью соответствует всем рекомендациям ВОЗ и содержит инактивированный вирус нескольких штаммов. Иммунный ответел достигается в течение 3-4 недель.Срок действия вакцины — от 4 до 5 лет. После чего, вещество полностью выводится из организма. Это значит, что защита организма от вируса полиомиелита сохраняется на протяжении 5 лет.
Вакцина «Имовакс Полио» предназначено для внутримышечного введения в бедро или плечо, или подкожно в подлопаточную область. Полиомиелит вакцина ОПВ закапывается в рот на поверхность небных миндалин.
Прививка ИВП проводимых лиц, у которых есть противопоказания для использования орального полиомиелитного препарата и ревакцинации лиц, ранее проводивших вакцинацию перорально.
В ходе приема специалистов нашей клиники расскажут: когда лучше привить ребенка от полиомиелита, нужна ли вакцинация взрослому.
 Все осложнения БЦЖ встречаются в 85% при вакцинации БЦЖ и в 15% при вакцинации БЦЖ-М. Генерализованный БЦЖит — очень тяжелое заболевание ребенка с иммунодефицитом, которому сделали прививку. Встречается крайне редко. За последние 6 лет в России — 4 ребенка.
Все осложнения БЦЖ встречаются в 85% при вакцинации БЦЖ и в 15% при вакцинации БЦЖ-М. Генерализованный БЦЖит — очень тяжелое заболевание ребенка с иммунодефицитом, которому сделали прививку. Встречается крайне редко. За последние 6 лет в России — 4 ребенка.


 )
)

 Реакция возникает через несколько минут, реже через 1-2 часа.
Реакция возникает через несколько минут, реже через 1-2 часа.