можно ли рожать с тахикардией самой
Тахикардия обусловлена нарушением сердечного ритма. Сопровождается данное сердечное заболевание повышенной ЧСС (частота сердечных сокращений), что является лишь одним из многих симптомов тахикардии. Тахикардия при беременности является одним из часто встречающихся проблем из-за повышенной нагрузки на сердце и систему кровообращения в целом. Невнимание к данной болезни во время беременности может привести к осложнениям различной тяжести, а также стать серьёзным препятствием к проведению естественных родов. Тем не менее тахикардия и роды не являются взаимоисключающими понятиями, и данный недуг никак не препятствует беременности и родам.
Виды заболевания


Тахикардия является результатом усиленной работы сердечных мышц и кровеносной и сосудистой систем. Во время беременности, когда организм работает за двоих, сильнейшая нагрузка на сердце может стать причиной развития тахикардии, что случается в 45% всех случаев заболевания.
Стоит обратить внимание, что тахикардия сама по себе не является самостоятельным заболеванием. Как правило, данный недуг является сопутствующим заболеванием на фоне более серьёзной патологии внутренних органов.
Существуют следующие виды тахикардии:

- Физиологическая тахикардия. Данная форма заболевания вызывается в моменты усиленного физического или эмоционального напряжения. При этом приступ нарушения сердечного ритма проходит сам, когда организм приходит в состояние покоя.
- Патологическая аритмия. Заболевание приобретает хронический характер в результате развития сопутствующих заболеваний внутренних органов, а также постоянной аритмии или длительной депрессии, расстройства нервной и вегетососудистой систем.
- Синусовая тахикардия. Внешнее или внутреннее нарушение в работе синусового узла. Данный узел располагается в стенке правого предсердия, и представляет собой небольшое образование, задающее ритм сокращений обоих предсердий.
- Пароксизмальная тахикардия. При данном виде заболевания сердечный ритм пребывает в норме, в то время как пульс достигает 220 ударов в минуту. В свою очередь пароксизмальную тахикардию разделяют на предсердную, желудочковую и узловую.
- Тахикардия у беременных или тахикардия у детей, находящихся в утробе матери. Данный вид тахикардии связан с повышенной нагрузкой на сердце материнского организма в момент вынашивания ребёнка.
Симптомы тахикардии во время беременности

 Приступ тахикардии во время беременности не всегда может быть вовремя диагностирован именно как нарушение сердечного ритма. Особенно на последних сроках беременности (третий триместр), когда у будущих мам поднимается давление в результате отёков, лишнего веса или просто волнения перед родами. И всё же не стоит путать данные пограничные состояния и тахикардию, которая может оказать серьёзный вред не только матери, но и малышу.
Приступы тахикардии во время беременности могут быть следующими:
Приступ тахикардии во время беременности не всегда может быть вовремя диагностирован именно как нарушение сердечного ритма. Особенно на последних сроках беременности (третий триместр), когда у будущих мам поднимается давление в результате отёков, лишнего веса или просто волнения перед родами. И всё же не стоит путать данные пограничные состояния и тахикардию, которая может оказать серьёзный вред не только матери, но и малышу.
Приступы тахикардии во время беременности могут быть следующими:- учащённый пульс;
- затекание конечностей, при котором теряется контроль над ними;
- тошнота и рвотные порывы, не связанные с токсикозом или различными пищевыми отравлениями;
- повышенная тревожность, нарастающее беспокойство;
- кратковременная потеря сознания;
- утомляемость, чувство усталости и вялость.
Не стоит списывать проявление данных симптомов на саму беременность. Необходимо в срочном порядке проконсультироваться с акушером-гинекологом.
Причины проявления тахикардии у беременных

 Основной причиной возникновения тахикардии во время беременности является такое осложнение, как гестоз. Проявление гестоза характерно для подавляющего большинства беременных и сопровождается отёчностью конечностей, повышением артериального давления и потерей белка с выводом мочи.
Основной причиной возникновения тахикардии во время беременности является такое осложнение, как гестоз. Проявление гестоза характерно для подавляющего большинства беременных и сопровождается отёчностью конечностей, повышением артериального давления и потерей белка с выводом мочи.Пароксизмальный вид тахикардии чаще всего вызван патологиями строения сердца матери, наличием пороков и других проблем с работой правого и левого предсердий и миокарда.
- железодефицитная анемия;
- заболевания дыхательных путей, воспаления в органах бронхолёгочной системы и астма;
- аллергия на лекарственные препараты;
- избыточный вес;
- повышение температуры тела;
- травмы различного характера;
- сепсис (распространение инфекционного заболевания через кровь.
При беременности необходимо регулярно наблюдаться у специалистов, особенно если беременность отягчена каким-либо патологиями.
Естественные роды и тахикардия

 При сборе анамнеза на врачебных осмотрах у врача-гинеколога складывается определённая картина о состоянии здоровья женщины. Естественные роды — это всегда риск, даже если протекание беременности было нормальным.
Для принятия ответственного решения о том, можно ли позволить будущей маме рожать самостоятельно, необходимо определить вид заболевания и его этиологию:
При сборе анамнеза на врачебных осмотрах у врача-гинеколога складывается определённая картина о состоянии здоровья женщины. Естественные роды — это всегда риск, даже если протекание беременности было нормальным.
Для принятия ответственного решения о том, можно ли позволить будущей маме рожать самостоятельно, необходимо определить вид заболевания и его этиологию:- Если приступы тахикардии вызваны самой беременностью и не сопровождаются серьёзными заболеваниями внутренних органов и сердца, роженице позволяют произвести ребёнка на свет, не прибегая к оперативному вмешательству.
- Если тахикардия проявилась как результат развития других серьёзных заболеваний, или сопровождается астмой, расстройствами нервной и вегетососудистой системы, то рекомендуется производить роды посредством кесарева сечения. При синусовой тахикардии рожать самостоятельно разрешают только в 10% случаях, так как налицо нарушение работы одного из составляющих сердечного ритма. Если пульс нормализуется, есть шанс родить самостоятельно. Пароксизмальная тахикардия несёт временный характер. Консилиум может взять на себя ответственность за успешное родоразрешение, но только после получения одобрительной рекомендации врача кардиолога.
Плановое кесарево сечение избавляет от различных рисков во время родов. Приступы тахикардии находятся под контролем врача-кардиолога, как и в случае естественных родов.
Рекомендации при тахикардии у беременных

 Опасность естественных родов при тахикардии состоит в том, что во время родовых потугов сердце работает очень интенсивно, а в период между ними расслабляется, что может вызвать резкий спад артериального давления, а значит вызвать приступ тахикардии.
Опасность естественных родов при тахикардии состоит в том, что во время родовых потугов сердце работает очень интенсивно, а в период между ними расслабляется, что может вызвать резкий спад артериального давления, а значит вызвать приступ тахикардии.- Чтобы роды проходили легче, при тахикардии рекомендуется данный процесс проводить либо в положении роженицы сидя, либо лёжа на левом боку. Последний вариант наиболее благоприятен, так как давление, оказываемое при родах, снижается.
- После того как малыш попал в родовые пути, женщине вводят некоторое количество специальных медикаментов, контролирующих уровень кислорода, во избежание гипоксии плода.
- Роды рекомендуется проводить в специализированных роддомах и перинатальных центрах, где присутствуют врачи-кардиологи, знакомые с проблемой деторождения в случае тахикардии у матери.
- После родов женщине не рекомендуется беременеть и рожать детей как минимум 3-4 года, чтобы сердце и весь организм в целом как следует восстановились.
- Некоторое время после родов женщине рекомендуется наблюдаться у кардиолога, так как процесс восстановления в таких случаях происходит гораздо медленнее и тяжелее.
- Как правило, тахикардия у матери во время беременности не сказывается на младенце, но многие педиатры рекомендуют провести ультразвуковое исследование сердца малыша на выявление родовых патологий. Также следует наблюдаться у кардиолога, если во время родов были некоторые осложнения.
- Молодой маме не стоит сильно напрягаться. Во избежание ухудшения физического состояния или возникновения послеродовой депрессии (как последствие тяжёлых родов), необходимо больше отдыхать и гулять на свежем воздухе, отложив домашние хлопоты на второй план.
95% случаев тахикардия, вызванная беременностью, полностью подходит женщинам до 30 лет после родов. Только в 5% случаев после родоразрешения могут быть выявлены осложнения в состоянии работы сердца и других внутренних органов.
Автор статьи: galchonok_-07 Получить бесплатную консультациюМожет ли тахикардия повлиять на роды
Тахикардия и роды — можно ли рожать с тахикардией
Тахикардия – это увеличение частоты сердечных сокращений (ЧСС) сверх нормальных показателей. Норма ЧСС у женщин до 50 лет – 60-90 ударов в минуту. Беременные женщины испытывают дополнительную нагрузку на организм, поэтому их пульс может подниматься до 110 уд/мин.
Повышение пульса в связи с яркими эмоциями или физической нагрузкой является нормальным. Если пульс повышается в спокойном состоянии, стойко держится на высоком уровне – это уже тахикардия.
Виды тахикардии
Заболевание делят на:
- Физиологический вид – повышение сердечных сокращений из-за физической нагрузки или усиленного эмоционального напряжения.
- Патологический вид – возникает из-за заболеваний в организме или сбоя его работы.
- Органическая – развивается на фоне заболеваний сердечно-сосудистой системы и почек.
- Синусовая – ЧСС свыше 110 уд/мин, но сердечный ритм не изменяется.
- Пароксизмальная – подразделяется с учётом локализации нарушения на узловую, предсердную и желудочковую. ЧСС может подниматься выше 220 уд/мин.
Тахикардию также можно разделить по триместрам беременности.
Первый триместр:
- Заболевание в первые три месяца беременности встречается редко. Оно связано только с патологией сердца, которая была ещё до беременности. В редких случаях могут возникать приступы тахикардии, болевые ощущения в области сердца, чувство паники, тревоги, тошнота. В этом случае необходимо обратиться к врачу, так как симптомы могут указывать на скрытое заболевание сердца.
Второй и третий триместр:
- Когда плод с маткой увеличиваются в размерах, они давят на диафрагму и все рядом располагающиеся органы. Это увеличивает давление внутри тела, смещает органы. Из-за этого возникает небольшое увеличение ЧСС в пределах нормы.

Причины проявления тахикардии у беременных
Причин возникновения этого состояния много. Их можно подразделить на физиологические, связанные с беременностью и патологические.
- Физиологические:
- Частое употребление кофе и кофеиносодержащих напитков.
- Избыток массы тела или ожирение женщины.
- Стресс, волнение, эмоциональность.
- Вредные привычки – курение, приём алкоголя.
- Связанные с беременностью:
- Гормональная перестройка в организме.
- Ускорение обмена веществ.
- Повышенные нагрузки на сердечно-сосудистую систему из-за увеличения объёма циркулирующей крови.
- Анемия беременных.
- Смещение положения сердца на поздних сроках. Матка увеличивается в размерах, давит на диафрагму, все органы немного смещаются.
- Патологические:
- Осложнения беременности – отслойка плаценты, токсикоз, угроза прерывания беременности, кровотечение.
- Воспалительные заболевания.
- Органические поражения сердца, заболевания сердечно-сосудистой системы – ишемическая болезнь сердца, кардиомиопатии, нарушение проводимости сердца, аритмии, нарушение мозгового кровообращения, пороки сердца.
- Заболевания органов дыхания, дыхательная недостаточность.
- Патологии нервной системы.
- Заболевания почек.
- Онкологические заболевания, опухоли.
Причиной учащённого сердцебиения во время беременности может стать любое экстрагенитальное заболевание. Большая нагрузка на организм женщины является плодотворной почвой для обострения хронических заболеваний и проявления органных недостаточностей.
Симптомы заболевания
Основной симптом – повышение ЧСС свыше 110 уд/мин. Во время беременности, особенно в третьем триместре, повышение пульса может быть вариантом нормы, поэтому нужно отличать усиленное сердцебиение по физиологическим причинам от патологического состояния.
Стойкое увеличение ЧСС с другими состояниями организма повод для обращения к врачу.
Симптомы, которые должны насторожить:
- Боль в области груди, сердца;
- Онемение частей тела;
- Головокружение;
- Тошнота, рвота;
- Обмороки;
- Повышенная утомляемость.

Риски и осложнения
Вероятность осложнений при тахикардии зависит от причины её возникновения и возраста беременной.
Если патология возникла на фоне физиологических причин или связана с беременностью, то прогноз у неё благоприятный. Специфического лечения не требует. При необходимости с должным врачебным и медикаментозным контролем увеличенное сердцебиение возможно купировать.
Во время родов самый тяжёлый период – потуги. На этой стадии увеличивается нагрузка на сердечно-сосудистую систему, повышается артериальное давление и пульс. При рождении ребёнка давление резко падает, что может привести к гипотонии.
Если тахикардия связана с патологией сердца или сердечно-сосудистой системы, то осложнения могут появиться ещё во время вынашивания плода.
Преждевременные роды, сердечная недостаточность, ишемический инсульт, угроза жизни матери и плода – малый список возможных осложнений.
Схватки и роды
Основная задача во время родов при тахикардии – уменьшить нагрузку на сердечно-сосудистую систему. На всех этапах родов беременную наблюдает не только врач-гинеколог, но и кардиолог.
Обязательно отслеживают показатели пульса, артериального давления. А также необходимо измерять количество выделенной мочи, чтобы не было её застоя и дополнительного давления мочевого пузыря на матку.
При необходимости применяется поддерживающая лекарственная терапия для стимуляции сокращения матки. Период потуг нужно сократить по времени насколько возможно.
После рождения ребёнка женщине вводят обезболивающие препараты, чтобы извлечь послед. При кровопотере выше нормы кровь обязательно восполняется, чтобы не провоцировать сердечных осложнений.

Естественные роды и тахикардия
Естественные роды – сами по себе риск и большая нагрузка на организм даже при нормально протекающей беременности. Решение о том, можно ли рожать самостоятельно врач принимает на основе нескольких факторов.
Заключение врача-кардиолога
Если есть заболеваний сердца, кардиолог должен оценить степень их тяжести и возможные риски при естественных родах.
Проводятся диагностические исследования:
- Анализ крови. Для исследования состава крови, уровня определённых гормонов.
- ЭКГ. Для исследования работы сердца.
- УЗИ. Для оценки состояние сердца, функционирования клапанов.
- Пробы с нагрузкой. Исследования работы сердца при физической нагрузке.

Причина тахикардии
Если состояние вызвано физиологическими причинами или беременностью, не оказывает негативного влияния на организм матери и плода, то роды могут быть естественными. Необходим будет только врачебный, медикаментозный контроль.
Если учащённое сердцебиение – это симптом заболевания сердечно-сосудистой системы, то чаще всего рекомендуют оперативные роды через операцию кесарево сечение. Это исключает риск нагрузки на сердце, появление осложнений во время родов.
В случае спорных моментов собирается консилиум врачей. По его решению женщина может пойти на самостоятельные роды, но быть готовой к экстренной операции кесарево сечение. Безусловно, женщина также принимает решение о способе своего родоразрешения, информированная врачом.
Особенности родов при тахикардии
Независимо от причины и вида патологии при родах необходимо присутствие врача-кардиолога. Беременная должна быть готова к экстренному кесареву сечению, если во время естественных родов начнутся осложнения и будет угроза жизни женщине или ребёнку.
Плановое кесарево сечение назначается только при декомпенсированной сердечной недостаточности, эндокардите или митральном стенозе.
Особенности родов при синусовой тахикардии
Синусовая тахикардия развивается, когда синусовый узел в сердце начинает генерировать лишние импульсы. Из-за этого возникает учащённое сердцебиение.
При синусовой тахикардии учащённое сердцебиение нарастает постепенно до 160 уд/мин. Приступы имеют эпизодический характер и опасности не представляет.
Специфичные меры при синусовой тахикардии не нужны – эта патология только в 10% случаях проходит с небольшими осложнениями. Женщине рекомендуются самостоятельные роды под контролем врача-кардиолога.
Если нарушения пульса возникли во время беременности, они самостоятельно пройдут через несколько месяцев после родов. Лечение не понадобится.
Особенности родов при пароксизмальной тахикардии
Пароксизмальная тахикардия – более серьёзное состояние, чем синусовая. Такой тип тахикардии характеризуется нарушениями ритма сердца и резким подъёмом ЧСС до 220 уд/мин и более.
Начало и конец приступа такой тахикардии внезапен. Лечение проводят только в условиях стационара.
Патология может возникать из-за:
- Гормональных нарушений;
- Электролитных нарушений;
- Как симптом порока сердца;
- Сильного переутомления.
Заболевание поражает предсердие и желудочки.
- Предсердный тип провоцирует недостаток кислорода в сердце, гормональные нарушения, заболевания эндокринной системы.
- Желудочковый тип – инфаркт, интоксикация или аллергия на лекарственные препараты, миокардит (воспаление мышечной ткани сердца).

При пароксизмальной тахикардии помимо непосредственно повышенного ЧСС также присутствуют следующие симптомы:
- Гипотония;
- Судороги ног;
- Чувство давления в сердце;
- Потливость;
- Расстройство желудочно-кишечного тракта.
Протекание родов при этом диагнозе спрогнозировать сложнее. Всё зависит от тяжести процесса и заболевания, вызвавшей тахикардию.
Если пароксизмальная тахикардия имеет непостоянный характер, учащение ЧСС умеренно, то естественные роды не противопоказаны. Состояние матери и плода вне угрозы.
Если у женщины имеются пороки, серьёзные нарушения работы сердца обязательно назначается плановая операция кесарева сечения. Противопоказанием к кесареву сечению считается повышенное давление в малом круге кровообращения (который проходит через лёгкие).
При естественных родах рекомендуется соблюдать два правила: женщина должна рожать на боку и в момент прорезывания головки нужно ввести лекарства для предотвращения кровотечения.
Тахикардия в послеродовом периоде
Тахикардия после родов может сохраняться несколько месяцев. Если она появилась во время беременности, то пройдёт самостоятельно без назначения лечения.
Увеличенное ЧСС, являющееся симптомом заболевания сердца, требует наблюдения у кардиолога и медикаментозного лечения.
В течение года ЧСС придёт в норму. Тахикардия в послеродовом периоде – это остаточное явление.
Первая помощь при приступе тахикардии
Приступ учащённой ЧСС может наступить внезапно. Зачастую его провоцирует эмоционально-психическое напряжение.
Женщине нельзя паниковать, чтобы не ухудшить общее состояние во время приступа.
Рекомендуется сесть или лечь в удобной позе, глубоко, спокойно дышать, постараться расслабиться. Можно умыться холодной водой или приложить к лицу холодное полотенце.

В случае если приступы повторяются часто, врач назначает препараты на растительной основе, которые не влияют на плод (Валокордин, Корвалол).
Рекомендации при тахикардии у беременных
В большинстве случаев тахикардия во время беременности не несёт угрозы матери или плоду. Заболевание можно контролировать, ведя здоровый образ жизни.
Для улучшения общего самочувствия рекомендуется:
- Заниматься лёгкими физическими нагрузками, например, йогой или плаванием. Уровень активности должен быть подобран врачом.
- Регулярные долгие прогулки на свежем воздухе.
- Не нервничать, избегать стресса. Заняться медитацией.
- Отказаться от кофеиносодержащих напитков и продуктов (кофе, чай, энергетики, газированные напитки, шоколад), поддерживать водный баланс, пить достаточно воды.
- Придерживаться правильного питания В рацион включить продукты богатые магнием и калием – картофель, фасоль, курага, чернослив, печень, рыба. Эти микроэлементы поддерживают работу сердца. А также снизить или исключить жирные, солёные продукты.
- Контролировать вес. Набор килограммов – неотъемлемое явление во время беременности, но вес не должен превышать норму. В случае если женщина набирает вес слишком быстро, необходимо скорректировать питание и сесть на диету, назначенную врачом.
Если коррекция режима дня не помогает, врач назначает лекарственные средства, которые разрешены при беременности:
- Успокоительные средства на растительной основе — персен, новопассит, валериана, пустырник.
- Средства, поддерживающие работу сердца — панангин, магнерот.
- Средства, для борьбы с дефицитом микроэлементов. Витаминные комплексы с группой В, калием и магнием.
- Этиологическое лечение. Если тахикардия возникала на фоне заболевания, назначается терапия для его коррекции.
Роды при аритмии и тахикардии
Аритмия при родах
Аритмия является распространенным заболеванием при беременности, лечение которого зависит от природы возникновения и течения недуга. Симптоматические проявления характеризуются головной болью, головокружениями и возможными потерями сознания. Женщина в положении и с аритмией должна перебывать под постоянным контролем доктора, с возможным назначением стационарного лечения. Роды проводятся естественным путем под наблюдением анестезиолога, гинеколога и терапевта. В редких случаях назначается кесарево сечения. Послеродовой период — важный этап, который проходит под контролем кардиолога.
Причины и симптомы аритмии у беременных
Беременность — важный период в жизни женщины. В это время происходит значительные изменения в ощущениях и здоровье, которые влияют и на самочувствие женщины, и на плод. Аритмия сердца сопровождается нарушением работы сердечной мышцы и возникновением далеких от нормы показателей частоты его сокращения. Во время вынашивания ребенка усиливается давление на сердечно-сосудистую систему, что обострят имеющиеся болезни сердца, особенно хронические. Зависимо от того, какой вид аритмии настигает женщину, симптоматика будет отличаться, что описывает таблица ниже.
Причинами аритмии во время беременности выступают:
- снижение функциональности нервно-мышечного аппарата сердечной мышцы;
- изменение в электролитном составе крови;
- нарушение гормонального фона;
- проблемы с эндокринной и нервной системами;
- болезни сердечно-сосудистой системы;
- нездоровый образ жизни;
- генеалогический фактор;
- недуги дыхательных путей;
- недуги желудочно-кишечного тракта;
- сбои в метаболизме.
Аритмия встречается фактически у каждой 2-й беременной и требует наблюдения доктора.
Можно ли рожать при разных видах патологии?
После обнаружения болезни аритмия, доктора назначают женщине в положении режим стационара с постоянным наблюдением. Рожать в таких ситуациях можно при условии лечения патологии. Применяют консервативные методики. Дозировку препарата прописывают минимальную, что бы синтетические элементы не повлияли на развитие плода. Пациентка должна проходить систематическое наблюдение у гинеколога и кардиолога. При родах присутствует анестезиолог. В данной ситуации самым важным является правильность самих родов. В тяжелых случаях используют барокамеры.
Показания к кесареву сечению
Кесарево сечение не является панацеей для избежания летального исхода. Его назначают при:
- септическом эндокардите;
- пороке сердечной мышцы с выраженной недостаточности в левом желудочке;
- митральном стенозе;
- дегенеративных изменениях органа;
- акушерской патологии совместно с пороком сердца.
Назначение КС гинекологом происходит задолго до родов. При выраженном низком давлении малого круга кровотока кесарево сечение недопустимо. Не проводят КС, если аритмия была вызвана функциональными факторами. Его проводят в случае необходимости, когда есть угроза для матери и ребенка. До кесарева докторам необходимо знать все особенности заболевания и все препараты, которые принимала беременная для лечения.
Особенности естественных родов при аритмии
Естественные роды проходят под наблюдением терапевта, анестезиолога и акушера-гинеколога, при постоянном измерении частоты сердечных сокращений, артериального давления и объемов мочеиспускания. Задача медиков — укоротить время схваток, чтобы уменьшить нагрузку на сердце. Применяются медикаменты, что вызывают сокращения матки. Роженица находится в положении полусидя, либо лежит на боку. При выходе головки ребенка, маме вводят средства, которые помогут избежать гипотонического кровотечения, внимательно следят за давлением в брюшной полости, в сосуды которой резко поступает кровь после выхода ребенка.
Наблюдение после родов
Послеродовой период очень важный этап при наличии аритмии. Контролируется работа печени, которая также терпит высокую нагрузку при вынашивании и при родах. Роженица продолжает придерживаться правильного питания, при необходимости проводится курс лечения препаратами против аритмии. Кардиолог и терапевт проверяют деятельность сердца. Проводится эхокардиография и диагностика щитовидки. Период наблюдения после родов зависит от состояния мамы и течения заболевания.
Роды при аритмии и тахикардии
Работу сердца регулирует синусовый узел, он посылает электрические импульсы, которые вызывают сокращение сердечной мышцы. Эти равномерные сокращения называются синусовым ритмом. Если по каким-то причинам он ускоряется больше чем на 95 ударов в минуту, но сохраняется равномерность сокращений, это называется синусовой тахикардией. Аритмия такого рода считается нормой при стрессах и физических нагрузках. Для синусовой тахикардии характерно постепенное начало ускорения пульса.
Пароксизмальная или эктопическая тахикардия — это явление, при котором источник импульсов находится вне синусового узла. Она бывает двух видов:
- Наджелудочковая или узловая. При этом виде тахикардии генератор, вырабатывающий электрические импульсы, перемещается в предсердие.
- Желудочковая. Генератор перемещается в желудочки.
Эктопическая и синусовая аритмия похожи по проявлениям, но имеют разные причины.
Опасность тахикардии заключается в том, что при таком темпе сокращений желудочки не успевают заполняться кровью, и приток богатой кислородом крови к органам ослабевает.
Большинство беременных время от времени отмечают у себя ускорение сердечного ритма. Это происходит по нескольким причинам:
- высокая нагрузка на сердце и кровеносную систему;
- гормональные перестройки;
- токсикоз;
- высокая эмоциональная чувствительность;
- заболевания сердечно-сосудистой системы в анамнезе;
- давление растущего плода на внутренние органы матери.
В других случаях аритмия возникает из-за инфекций или обострения хронических заболеваний.
Симптомы и диагностика
Синусовая тахикардия обычно протекает без ярких проявлений. Самые частые симптомы — это головокружение и быстрая утомляемость, но их нельзя назвать специфическими.
Выявление учащенного пульса обычно происходит в ходе планового ЭКГ. Если необходимо, назначается суточный мониторинг. Если женщина подозревает у себя тахикардию, она может замерить пульс самостоятельно, воспользовавшись секундомером. Если результаты вызывают у нее беспокойство, нужно сообщить о них лечащему врачу.
Если обнаруживают синусовую тахикардию при беременности, ее контроль и лечение берет на себя врач. Сначала ему необходимо установить причину ускорения пульса, потом, в зависимости от нее, назначается лечение.
Если тахикардия умеренная, повышение пульса незначительно, ситуацию корректируют с помощью изменения образа жизни. Для этого понадобится:
- Больше отдыхать, отказаться от активных занятий спортом.
- Отказаться от продуктов, способствующих ускорению ЧСС, – чая, шоколада и острых блюд.
- Следить, чтобы нормальное увеличение веса не перешло в ожирение.
- Создать спокойную атмосферу, отказаться от просмотра остросюжетных фильмов.
Зачастую этого достаточно и медикаментозного лечения не требуется. Так же при лечении тахикардии важно, чтобы беременная знала, что это такое и понимала сам принцип лечения. Тогда она сможет сама отслеживать, после чего у нее повышается пульс и исключить эти факторы.
Если повышение пульса представляет угрозу, врач подбирает препараты. Часто в первую очередь это простые седативные средства на основе трав. Если этого недостаточно, врач назначает специализированные препараты.
Ни в коем случае нельзя заниматься самолечением. После активных попыток побороть тахикардию может появиться брадикардия — опасное состояние, при котором пульс падает ниже нормы.
Если сбой в ритме происходит по причинам, связанными с беременностью, то тахикардия проходит в течение месяца после родов без дополнительного медицинского вмешательства.
Влияние на роды
Особый вопрос — как рожать с синусовой тахикардией. Все зависит от двух факторов:
- степень выраженности тахикардии;
- причины ускорения пульса.
Врач оценит эти факторы и предложит разные варианты.
Умеренную тахикардию, которая развилась на фоне беременности, не считают показателем для кесарева сечения. Она встречается у многих беременных, и только в одном из десяти случаев требуется врачебное вмешательство во время родов.
Если ускорение пульса связано с сердечно-сосудистыми заболеваниями, но в целом состояние роженицы хорошее, ей предлагается вариант родить в специальном роддоме, под присмотром кардиологов.
При пароксизмальной тахикардии и неблагоприятных сопутствующих факторах пациентке предлагают плановую операцию. У большинства женщин исход этого хирургического вмешательства благоприятный.
Отзывы акушеров-гинекологов о большинстве случаев ускоренного пульса у будущих мам обнадеживающие: обычно тахикардия не вредит ребенку, а матери создает только некоторые неприятные ощущения во время беременности. Ситуация поддается контролю и прогнозы положительные. Осложнения обычно возникают только у женщин с отягощенным анамнезом.
Может ли тахикардия повлиять на роды
Содержание
Тахикардия обусловлена нарушением сердечного ритма. Сопровождается данное сердечное заболевание повышенной ЧСС (частота сердечных сокращений), что является лишь одним из многих симптомов тахикардии. Тахикардия при беременности является одним из часто встречающихся проблем из-за повышенной нагрузки на сердце и систему кровообращения в целом. Невнимание к данной болезни во время беременности может привести к осложнениям различной тяжести, а также стать серьёзным препятствием к проведению естественных родов. Тем не менее тахикардия и роды не являются взаимоисключающими понятиями, и данный недуг никак не препятствует беременности и родам.
Виды заболевания

Тахикардия является результатом усиленной работы сердечных мышц и кровеносной и сосудистой систем. Во время беременности, когда организм работает за двоих, сильнейшая нагрузка на сердце может стать причиной развития тахикардии, что случается в 45% всех случаев заболевания.
Стоит обратить внимание, что тахикардия сама по себе не является самостоятельным заболеванием. Как правило, данный недуг является сопутствующим заболеванием на фоне более серьёзной патологии внутренних органов.
Существуют следующие виды тахикардии: 
- Физиологическая тахикардия. Данная форма заболевания вызывается в моменты усиленного физического или эмоционального напряжения. При этом приступ нарушения сердечного ритма проходит сам, когда организм приходит в состояние покоя.
- Патологическая аритмия. Заболевание приобретает хронический характер в результате развития сопутствующих заболеваний внутренних органов, а также постоянной аритмии или длительной депрессии, расстройства нервной и вегетососудистой систем.
- Синусовая тахикардия. Внешнее или внутреннее нарушение в работе синусового узла. Данный узел располагается в стенке правого предсердия, и представляет собой небольшое образование, задающее ритм сокращений обоих предсердий.
- Пароксизмальная тахикардия. При данном виде заболевания сердечный ритм пребывает в норме, в то время как пульс достигает 220 ударов в минуту. В свою очередь пароксизмальную тахикардию разделяют на предсердную, желудочковую и узловую.
- Тахикардия у беременных или тахикардия у детей, находящихся в утробе матери. Данный вид тахикардии связан с повышенной нагрузкой на сердце материнского организма в момент вынашивания ребёнка.
Симптомы тахикардии во время беременности
 Приступ тахикардии во время беременности не всегда может быть вовремя диагностирован именно как нарушение сердечного ритма. Особенно на последних сроках беременности (третий триместр), когда у будущих мам поднимается давление в результате отёков, лишнего веса или просто волнения перед родами. И всё же не стоит путать данные пограничные состояния и тахикардию, которая может оказать серьёзный вред не только матери, но и малышу.
Приступ тахикардии во время беременности не всегда может быть вовремя диагностирован именно как нарушение сердечного ритма. Особенно на последних сроках беременности (третий триместр), когда у будущих мам поднимается давление в результате отёков, лишнего веса или просто волнения перед родами. И всё же не стоит путать данные пограничные состояния и тахикардию, которая может оказать серьёзный вред не только матери, но и малышу.
Приступы тахикардии во время беременности могут быть следующими:
- учащённый пульс;
- затекание конечностей, при котором теряется контроль над ними;
- тошнота и рвотные порывы, не связанные с токсикозом или различными пищевыми отравлениями;
- повышенная тревожность, нарастающее беспокойство;
- кратковременная потеря сознания;
- утомляемость, чувство усталости и вялость.
Причины проявления тахикардии у беременных
 Основной причиной возникновения тахикардии во время беременности является такое осложнение, как гестоз. Проявление гестоза характерно для подавляющего большинства беременных и сопровождается отёчностью конечностей, повышением артериального давления и потерей белка с выводом мочи.
Основной причиной возникновения тахикардии во время беременности является такое осложнение, как гестоз. Проявление гестоза характерно для подавляющего большинства беременных и сопровождается отёчностью конечностей, повышением артериального давления и потерей белка с выводом мочи.
Пароксизмальный вид тахикардии чаще всего вызван патологиями строения сердца матери, наличием пороков и других проблем с работой правого и левого предсердий и миокарда.
Общими причинами проявления тахикардии во время беременности считаются:
- железодефицитная анемия;
- заболевания дыхательных путей, воспаления в органах бронхолёгочной системы и астма;
- аллергия на лекарственные препараты;
- избыточный вес;
- повышение температуры тела;
- травмы различного характера;
- сепсис (распространение инфекционного заболевания через кровь.
При беременности необходимо регулярно наблюдаться у специалистов, особенно если беременность отягчена каким-либо патологиями.
Естественные роды и тахикардия
 При сборе анамнеза на врачебных осмотрах у врача-гинеколога складывается определённая картина о состоянии здоровья женщины. Естественные роды — это всегда риск, даже если протекание беременности было нормальным.
При сборе анамнеза на врачебных осмотрах у врача-гинеколога складывается определённая картина о состоянии здоровья женщины. Естественные роды — это всегда риск, даже если протекание беременности было нормальным.
Для принятия ответственного решения о том, можно ли позволить будущей маме рожать самостоятельно, необходимо определить вид заболевания и его этиологию:
- Если приступы тахикардии вызваны самой беременностью и не сопровождаются серьёзными заболеваниями внутренних органов и сердца, роженице позволяют произвести ребёнка на свет, не прибегая к оперативному вмешательству.
- Если тахикардия проявилась как результат развития других серьёзных заболеваний, или сопровождается астмой, расстройствами нервной и вегетососудистой системы, то рекомендуется производить роды посредством кесарева сечения. При синусовой тахикардии рожать самостоятельно разрешают только в 10% случаях, так как налицо нарушение работы одного из составляющих сердечного ритма. Если пульс нормализуется, есть шанс родить самостоятельно. Пароксизмальная тахикардия несёт временный характер. Консилиум может взять на себя ответственность за успешное родоразрешение, но только после получения одобрительной рекомендации врача кардиолога.
Плановое кесарево сечение избавляет от различных рисков во время родов. Приступы тахикардии находятся под контролем врача-кардиолога, как и в случае естественных родов.
Рекомендации при тахикардии у беременных
 Опасность естественных родов при тахикардии состоит в том, что во время родовых потугов сердце работает очень интенсивно, а в период между ними расслабляется, что может вызвать резкий спад артериального давления, а значит вызвать приступ тахикардии.
Опасность естественных родов при тахикардии состоит в том, что во время родовых потугов сердце работает очень интенсивно, а в период между ними расслабляется, что может вызвать резкий спад артериального давления, а значит вызвать приступ тахикардии.
- Чтобы роды проходили легче, при тахикардии рекомендуется данный процесс проводить либо в положении роженицы сидя, либо лёжа на левом боку. Последний вариант наиболее благоприятен, так как давление, оказываемое при родах, снижается.
- После того как малыш попал в родовые пути, женщине вводят некоторое количество специальных медикаментов, контролирующих уровень кислорода, во избежание гипоксии плода.
- Роды рекомендуется проводить в специализированных роддомах и перинатальных центрах, где присутствуют врачи-кардиологи, знакомые с проблемой деторождения в случае тахикардии у матери.
- После родов женщине не рекомендуется беременеть и рожать детей как минимум 3-4 года, чтобы сердце и весь организм в целом как следует восстановились.
- Некоторое время после родов женщине рекомендуется наблюдаться у кардиолога, так как процесс восстановления в таких случаях происходит гораздо медленнее и тяжелее.
- Как правило, тахикардия у матери во время беременности не сказывается на младенце, но многие педиатры рекомендуют провести ультразвуковое исследование сердца малыша на выявление родовых патологий. Также следует наблюдаться у кардиолога, если во время родов были некоторые осложнения.
- Молодой маме не стоит сильно напрягаться. Во избежание ухудшения физического состояния или возникновения послеродовой депрессии (как последствие тяжёлых родов), необходимо больше отдыхать и гулять на свежем воздухе, отложив домашние хлопоты на второй план.
Как тахикардия влияет на роды

Тахикардия – это увеличение частоты сердечных сокращений (ЧСС) сверх нормальных показателей. Норма ЧСС у женщин до 50 лет – 60-90 ударов в минуту. Беременные женщины испытывают дополнительную нагрузку на организм, поэтому их пульс может подниматься до 110 уд/мин.
Повышение пульса в связи с яркими эмоциями или физической нагрузкой является нормальным. Если пульс повышается в спокойном состоянии, стойко держится на высоком уровне – это уже тахикардия.
Виды тахикардии
Заболевание делят на:
- Физиологический вид – повышение сердечных сокращений из-за физической нагрузки или усиленного эмоционального напряжения.
- Патологический вид – возникает из-за заболеваний в организме или сбоя его работы.
- Органическая – развивается на фоне заболеваний сердечно-сосудистой системы и почек.
- Синусовая – ЧСС свыше 110 уд/мин, но сердечный ритм не изменяется.
- Пароксизмальная – подразделяется с учётом локализации нарушения на узловую, предсердную и желудочковую. ЧСС может подниматься выше 220 уд/мин.
Тахикардию также можно разделить по триместрам беременности.
Первый триместр:
- Заболевание в первые три месяца беременности встречается редко. Оно связано только с патологией сердца, которая была ещё до беременности. В редких случаях могут возникать приступы тахикардии, болевые ощущения в области сердца, чувство паники, тревоги, тошнота. В этом случае необходимо обратиться к врачу, так как симптомы могут указывать на скрытое заболевание сердца.
Второй и третий триместр:
- Когда плод с маткой увеличиваются в размерах, они давят на диафрагму и все рядом располагающиеся органы. Это увеличивает давление внутри тела, смещает органы. Из-за этого возникает небольшое увеличение ЧСС в пределах нормы.

Причины проявления тахикардии у беременных
Причин возникновения этого состояния много. Их можно подразделить на физиологические, связанные с беременностью и патологические.
- Физиологические:
- Частое употребление кофе и кофеиносодержащих напитков.
- Избыток массы тела или ожирение женщины.
- Стресс, волнение, эмоциональность.
- Вредные привычки – курение, приём алкоголя.
- Связанные с беременностью:
- Гормональная перестройка в организме.
- Ускорение обмена веществ.
- Повышенные нагрузки на сердечно-сосудистую систему из-за увеличения объёма циркулирующей крови.
- Анемия беременных.
- Смещение положения сердца на поздних сроках. Матка увеличивается в размерах, давит на диафрагму, все органы немного смещаются.
- Патологические:
- Осложнения беременности – отслойка плаценты, токсикоз, угроза прерывания беременности, кровотечение.
- Воспалительные заболевания.
- Органические поражения сердца, заболевания сердечно-сосудистой системы – ишемическая болезнь сердца, кардиомиопатии, нарушение проводимости сердца, аритмии, нарушение мозгового кровообращения, пороки сердца.
- Заболевания органов дыхания, дыхательная недостаточность.
- Патологии нервной системы.
- Заболевания почек.
- Онкологические заболевания, опухоли.
Причиной учащённого сердцебиения во время беременности может стать любое экстрагенитальное заболевание. Большая нагрузка на организм женщины является плодотворной почвой для обострения хронических заболеваний и проявления органных недостаточностей.
Симптомы заболевания
Основной симптом – повышение ЧСС свыше 110 уд/мин. Во время беременности, особенно в третьем триместре, повышение пульса может быть вариантом нормы, поэтому нужно отличать усиленное сердцебиение по физиологическим причинам от патологического состояния.
Стойкое увеличение ЧСС с другими состояниями организма повод для обращения к врачу.
Симптомы, которые должны насторожить:
- Боль в области груди, сердца;
- Онемение частей тела;
- Головокружение;
- Тошнота, рвота;
- Обмороки;
- Повышенная утомляемость.

Риски и осложнения
Вероятность осложнений при тахикардии зависит от причины её возникновения и возраста беременной.
Если патология возникла на фоне физиологических причин или связана с беременностью, то прогноз у неё благоприятный. Специфического лечения не требует. При необходимости с должным врачебным и медикаментозным контролем увеличенное сердцебиение возможно купировать.
Во время родов самый тяжёлый период – потуги. На этой стадии увеличивается нагрузка на сердечно-сосудистую систему, повышается артериальное давление и пульс. При рождении ребёнка давление резко падает, что может привести к гипотонии.
Если тахикардия связана с патологией сердца или сердечно-сосудистой системы, то осложнения могут появиться ещё во время вынашивания плода.
Схватки и роды
Основная задача во время родов при тахикардии – уменьшить нагрузку на сердечно-сосудистую систему. На всех этапах родов беременную наблюдает не только врач-гинеколог, но и кардиолог.
Обязательно отслеживают показатели пульса, артериального давления. А также необходимо измерять количество выделенной мочи, чтобы не было её застоя и дополнительного давления мочевого пузыря на матку.
При необходимости применяется поддерживающая лекарственная терапия для стимуляции сокращения матки. Период потуг нужно сократить по времени насколько возможно.
После рождения ребёнка женщине вводят обезболивающие препараты, чтобы извлечь послед. При кровопотере выше нормы кровь обязательно восполняется, чтобы не провоцировать сердечных осложнений.

Естественные роды и тахикардия
Естественные роды – сами по себе риск и большая нагрузка на организм даже при нормально протекающей беременности. Решение о том, можно ли рожать самостоятельно врач принимает на основе нескольких факторов.
Заключение врача-кардиолога
Если есть заболеваний сердца, кардиолог должен оценить степень их тяжести и возможные риски при естественных родах.
Проводятся диагностические исследования:
- Анализ крови. Для исследования состава крови, уровня определённых гормонов.
- ЭКГ. Для исследования работы сердца.
- УЗИ. Для оценки состояние сердца, функционирования клапанов.
- Пробы с нагрузкой. Исследования работы сердца при физической нагрузке.

Причина тахикардии
Если состояние вызвано физиологическими причинами или беременностью, не оказывает негативного влияния на организм матери и плода, то роды могут быть естественными. Необходим будет только врачебный, медикаментозный контроль.
Если учащённое сердцебиение – это симптом заболевания сердечно-сосудистой системы, то чаще всего рекомендуют оперативные роды через операцию кесарево сечение. Это исключает риск нагрузки на сердце, появление осложнений во время родов.
В случае спорных моментов собирается консилиум врачей. По его решению женщина может пойти на самостоятельные роды, но быть готовой к экстренной операции кесарево сечение. Безусловно, женщина также принимает решение о способе своего родоразрешения, информированная врачом.
Особенности родов при тахикардии
Независимо от причины и вида патологии при родах необходимо присутствие врача-кардиолога. Беременная должна быть готова к экстренному кесареву сечению, если во время естественных родов начнутся осложнения и будет угроза жизни женщине или ребёнку.
Плановое кесарево сечение назначается только при декомпенсированной сердечной недостаточности, эндокардите или митральном стенозе.
Особенности родов при синусовой тахикардии
Синусовая тахикардия развивается, когда синусовый узел в сердце начинает генерировать лишние импульсы. Из-за этого возникает учащённое сердцебиение.
При синусовой тахикардии учащённое сердцебиение нарастает постепенно до 160 уд/мин. Приступы имеют эпизодический характер и опасности не представляет.
Специфичные меры при синусовой тахикардии не нужны – эта патология только в 10% случаях проходит с небольшими осложнениями. Женщине рекомендуются самостоятельные роды под контролем врача-кардиолога.
Если нарушения пульса возникли во время беременности, они самостоятельно пройдут через несколько месяцев после родов. Лечение не понадобится.
Особенности родов при пароксизмальной тахикардии
Пароксизмальная тахикардия – более серьёзное состояние, чем синусовая. Такой тип тахикардии характеризуется нарушениями ритма сердца и резким подъёмом ЧСС до 220 уд/мин и более.
Начало и конец приступа такой тахикардии внезапен. Лечение проводят только в условиях стационара.
Патология может возникать из-за:
- Гормональных нарушений;
- Электролитных нарушений;
- Как симптом порока сердца;
- Сильного переутомления.
Заболевание поражает предсердие и желудочки.
- Предсердный тип провоцирует недостаток кислорода в сердце, гормональные нарушения, заболевания эндокринной системы.
- Желудочковый тип – инфаркт, интоксикация или аллергия на лекарственные препараты, миокардит (воспаление мышечной ткани сердца).

При пароксизмальной тахикардии помимо непосредственно повышенного ЧСС также присутствуют следующие симптомы:
- Гипотония;
- Судороги ног;
- Чувство давления в сердце;
- Потливость;
- Расстройство желудочно-кишечного тракта.
Протекание родов при этом диагнозе спрогнозировать сложнее. Всё зависит от тяжести процесса и заболевания, вызвавшей тахикардию.
Если пароксизмальная тахикардия имеет непостоянный характер, учащение ЧСС умеренно, то естественные роды не противопоказаны. Состояние матери и плода вне угрозы.
Если у женщины имеются пороки, серьёзные нарушения работы сердца обязательно назначается плановая операция кесарева сечения. Противопоказанием к кесареву сечению считается повышенное давление в малом круге кровообращения (который проходит через лёгкие).
При естественных родах рекомендуется соблюдать два правила: женщина должна рожать на боку и в момент прорезывания головки нужно ввести лекарства для предотвращения кровотечения.
Тахикардия в послеродовом периоде
Тахикардия после родов может сохраняться несколько месяцев. Если она появилась во время беременности, то пройдёт самостоятельно без назначения лечения.
Увеличенное ЧСС, являющееся симптомом заболевания сердца, требует наблюдения у кардиолога и медикаментозного лечения.
Первая помощь при приступе тахикардии
Приступ учащённой ЧСС может наступить внезапно. Зачастую его провоцирует эмоционально-психическое напряжение.
Женщине нельзя паниковать, чтобы не ухудшить общее состояние во время приступа.
Рекомендуется сесть или лечь в удобной позе, глубоко, спокойно дышать, постараться расслабиться. Можно умыться холодной водой или приложить к лицу холодное полотенце.

В случае если приступы повторяются часто, врач назначает препараты на растительной основе, которые не влияют на плод (Валокордин, Корвалол).
Рекомендации при тахикардии у беременных
В большинстве случаев тахикардия во время беременности не несёт угрозы матери или плоду. Заболевание можно контролировать, ведя здоровый образ жизни.
Для улучшения общего самочувствия рекомендуется:
- Заниматься лёгкими физическими нагрузками, например, йогой или плаванием. Уровень активности должен быть подобран врачом.
- Регулярные долгие прогулки на свежем воздухе.
- Не нервничать, избегать стресса. Заняться медитацией.
- Отказаться от кофеиносодержащих напитков и продуктов (кофе, чай, энергетики, газированные напитки, шоколад), поддерживать водный баланс, пить достаточно воды.
- Придерживаться правильного питания В рацион включить продукты богатые магнием и калием – картофель, фасоль, курага, чернослив, печень, рыба. Эти микроэлементы поддерживают работу сердца. А также снизить или исключить жирные, солёные продукты.
- Контролировать вес. Набор килограммов – неотъемлемое явление во время беременности, но вес не должен превышать норму. В случае если женщина набирает вес слишком быстро, необходимо скорректировать питание и сесть на диету, назначенную врачом.
Если коррекция режима дня не помогает, врач назначает лекарственные средства, которые разрешены при беременности:
- Успокоительные средства на растительной основе — персен, новопассит, валериана, пустырник.
- Средства, поддерживающие работу сердца — панангин, магнерот.
- Средства, для борьбы с дефицитом микроэлементов. Витаминные комплексы с группой В, калием и магнием.
- Этиологическое лечение. Если тахикардия возникала на фоне заболевания, назначается терапия для его коррекции.
Аритмия при родах
Аритмия является распространенным заболеванием при беременности, лечение которого зависит от природы возникновения и течения недуга. Симптоматические проявления характеризуются головной болью, головокружениями и возможными потерями сознания. Женщина в положении и с аритмией должна перебывать под постоянным контролем доктора, с возможным назначением стационарного лечения. Роды проводятся естественным путем под наблюдением анестезиолога, гинеколога и терапевта. В редких случаях назначается кесарево сечения. Послеродовой период — важный этап, который проходит под контролем кардиолога.
Причины и симптомы аритмии у беременных
Беременность — важный период в жизни женщины. В это время происходит значительные изменения в ощущениях и здоровье, которые влияют и на самочувствие женщины, и на плод. Аритмия сердца сопровождается нарушением работы сердечной мышцы и возникновением далеких от нормы показателей частоты его сокращения. Во время вынашивания ребенка усиливается давление на сердечно-сосудистую систему, что обострят имеющиеся болезни сердца, особенно хронические. Зависимо от того, какой вид аритмии настигает женщину, симптоматика будет отличаться, что описывает таблица ниже.
Причинами аритмии во время беременности выступают:
- снижение функциональности нервно-мышечного аппарата сердечной мышцы;
- изменение в электролитном составе крови;
- нарушение гормонального фона;
- проблемы с эндокринной и нервной системами;
- болезни сердечно-сосудистой системы;
- нездоровый образ жизни;
- генеалогический фактор;
- недуги дыхательных путей;
- недуги желудочно-кишечного тракта;
- сбои в метаболизме.
Аритмия встречается фактически у каждой 2-й беременной и требует наблюдения доктора.
Можно ли рожать при разных видах патологии?
После обнаружения болезни аритмия, доктора назначают женщине в положении режим стационара с постоянным наблюдением. Рожать в таких ситуациях можно при условии лечения патологии. Применяют консервативные методики. Дозировку препарата прописывают минимальную, что бы синтетические элементы не повлияли на развитие плода. Пациентка должна проходить систематическое наблюдение у гинеколога и кардиолога. При родах присутствует анестезиолог. В данной ситуации самым важным является правильность самих родов. В тяжелых случаях используют барокамеры.
Показания к кесареву сечению
Кесарево сечение не является панацеей для избежания летального исхода. Его назначают при:
- септическом эндокардите;
- пороке сердечной мышцы с выраженной недостаточности в левом желудочке;
- митральном стенозе;
- дегенеративных изменениях органа;
- акушерской патологии совместно с пороком сердца.
Назначение КС гинекологом происходит задолго до родов. При выраженном низком давлении малого круга кровотока кесарево сечение недопустимо. Не проводят КС, если аритмия была вызвана функциональными факторами. Его проводят в случае необходимости, когда есть угроза для матери и ребенка. До кесарева докторам необходимо знать все особенности заболевания и все препараты, которые принимала беременная для лечения.
Особенности естественных родов при аритмии
Естественные роды проходят под наблюдением терапевта, анестезиолога и акушера-гинеколога, при постоянном измерении частоты сердечных сокращений, артериального давления и объемов мочеиспускания. Задача медиков — укоротить время схваток, чтобы уменьшить нагрузку на сердце. Применяются медикаменты, что вызывают сокращения матки. Роженица находится в положении полусидя, либо лежит на боку. При выходе головки ребенка, маме вводят средства, которые помогут избежать гипотонического кровотечения, внимательно следят за давлением в брюшной полости, в сосуды которой резко поступает кровь после выхода ребенка.
Наблюдение после родов
Послеродовой период очень важный этап при наличии аритмии. Контролируется работа печени, которая также терпит высокую нагрузку при вынашивании и при родах. Роженица продолжает придерживаться правильного питания, при необходимости проводится курс лечения препаратами против аритмии. Кардиолог и терапевт проверяют деятельность сердца. Проводится эхокардиография и диагностика щитовидки. Период наблюдения после родов зависит от состояния мамы и течения заболевания.
Роды при тахикардии: причины возникновения, рекомендации
Содержание
Тахикардия обусловлена нарушением сердечного ритма. Сопровождается данное сердечное заболевание повышенной ЧСС (частота сердечных сокращений), что является лишь одним из многих симптомов тахикардии. Тахикардия при беременности является одним из часто встречающихся проблем из-за повышенной нагрузки на сердце и систему кровообращения в целом. Невнимание к данной болезни во время беременности может привести к осложнениям различной тяжести, а также стать серьёзным препятствием к проведению естественных родов. Тем не менее тахикардия и роды не являются взаимоисключающими понятиями, и данный недуг никак не препятствует беременности и родам.
Виды заболевания

Тахикардия является результатом усиленной работы сердечных мышц и кровеносной и сосудистой систем. Во время беременности, когда организм работает за двоих, сильнейшая нагрузка на сердце может стать причиной развития тахикардии, что случается в 45% всех случаев заболевания.
Стоит обратить внимание, что тахикардия сама по себе не является самостоятельным заболеванием. Как правило, данный недуг является сопутствующим заболеванием на фоне более серьёзной патологии внутренних органов.
Существуют следующие виды тахикардии: 
- Физиологическая тахикардия. Данная форма заболевания вызывается в моменты усиленного физического или эмоционального напряжения. При этом приступ нарушения сердечного ритма проходит сам, когда организм приходит в состояние покоя.
- Патологическая аритмия. Заболевание приобретает хронический характер в результате развития сопутствующих заболеваний внутренних органов, а также постоянной аритмии или длительной депрессии, расстройства нервной и вегетососудистой систем.
- Синусовая тахикардия. Внешнее или внутреннее нарушение в работе синусового узла. Данный узел располагается в стенке правого предсердия, и представляет собой небольшое образование, задающее ритм сокращений обоих предсердий.
- Пароксизмальная тахикардия. При данном виде заболевания сердечный ритм пребывает в норме, в то время как пульс достигает 220 ударов в минуту. В свою очередь пароксизмальную тахикардию разделяют на предсердную, желудочковую и узловую.
- Тахикардия у беременных или тахикардия у детей, находящихся в утробе матери. Данный вид тахикардии связан с повышенной нагрузкой на сердце материнского организма в момент вынашивания ребёнка.
Симптомы тахикардии во время беременности
 Приступ тахикардии во время беременности не всегда может быть вовремя диагностирован именно как нарушение сердечного ритма. Особенно на последних сроках беременности (третий триместр), когда у будущих мам поднимается давление в результате отёков, лишнего веса или просто волнения перед родами. И всё же не стоит путать данные пограничные состояния и тахикардию, которая может оказать серьёзный вред не только матери, но и малышу.
Приступ тахикардии во время беременности не всегда может быть вовремя диагностирован именно как нарушение сердечного ритма. Особенно на последних сроках беременности (третий триместр), когда у будущих мам поднимается давление в результате отёков, лишнего веса или просто волнения перед родами. И всё же не стоит путать данные пограничные состояния и тахикардию, которая может оказать серьёзный вред не только матери, но и малышу.
Приступы тахикардии во время беременности могут быть следующими:
- учащённый пульс;
- затекание конечностей, при котором теряется контроль над ними;
- тошнота и рвотные порывы, не связанные с токсикозом или различными пищевыми отравлениями;
- повышенная тревожность, нарастающее беспокойство;
- кратковременная потеря сознания;
- утомляемость, чувство усталости и вялость.
Причины проявления тахикардии у беременных
Пароксизмальный вид тахикардии чаще всего вызван патологиями строения сердца матери, наличием пороков и других проблем с работой правого и левого предсердий и миокарда.
Общими причинами проявления тахикардии во время беременности считаются:
- железодефицитная анемия;
- заболевания дыхательных путей, воспаления в органах бронхолёгочной системы и астма;
- аллергия на лекарственные препараты;
- избыточный вес;
- повышение температуры тела;
- травмы различного характера;
- сепсис (распространение инфекционного заболевания через кровь.
При беременности необходимо регулярно наблюдаться у специалистов, особенно если беременность отягчена каким-либо патологиями.
Естественные роды и тахикардия
 При сборе анамнеза на врачебных осмотрах у врача-гинеколога складывается определённая картина о состоянии здоровья женщины. Естественные роды — это всегда риск, даже если протекание беременности было нормальным.
При сборе анамнеза на врачебных осмотрах у врача-гинеколога складывается определённая картина о состоянии здоровья женщины. Естественные роды — это всегда риск, даже если протекание беременности было нормальным.
Для принятия ответственного решения о том, можно ли позволить будущей маме рожать самостоятельно, необходимо определить вид заболевания и его этиологию:
- Если приступы тахикардии вызваны самой беременностью и не сопровождаются серьёзными заболеваниями внутренних органов и сердца, роженице позволяют произвести ребёнка на свет, не прибегая к оперативному вмешательству.
- Если тахикардия проявилась как результат развития других серьёзных заболеваний, или сопровождается астмой, расстройствами нервной и вегетососудистой системы, то рекомендуется производить роды посредством кесарева сечения. При синусовой тахикардии рожать самостоятельно разрешают только в 10% случаях, так как налицо нарушение работы одного из составляющих сердечного ритма. Если пульс нормализуется, есть шанс родить самостоятельно. Пароксизмальная тахикардия несёт временный характер. Консилиум может взять на себя ответственность за успешное родоразрешение, но только после получения одобрительной рекомендации врача кардиолога.
Плановое кесарево сечение избавляет от различных рисков во время родов. Приступы тахикардии находятся под контролем врача-кардиолога, как и в случае естественных родов.
Рекомендации при тахикардии у беременных
 Опасность естественных родов при тахикардии состоит в том, что во время родовых потугов сердце работает очень интенсивно, а в период между ними расслабляется, что может вызвать резкий спад артериального давления, а значит вызвать приступ тахикардии.
Опасность естественных родов при тахикардии состоит в том, что во время родовых потугов сердце работает очень интенсивно, а в период между ними расслабляется, что может вызвать резкий спад артериального давления, а значит вызвать приступ тахикардии.
- Чтобы роды проходили легче, при тахикардии рекомендуется данный процесс проводить либо в положении роженицы сидя, либо лёжа на левом боку. Последний вариант наиболее благоприятен, так как давление, оказываемое при родах, снижается.
- После того как малыш попал в родовые пути, женщине вводят некоторое количество специальных медикаментов, контролирующих уровень кислорода, во избежание гипоксии плода.
- Роды рекомендуется проводить в специализированных роддомах и перинатальных центрах, где присутствуют врачи-кардиологи, знакомые с проблемой деторождения в случае тахикардии у матери.
- После родов женщине не рекомендуется беременеть и рожать детей как минимум 3-4 года, чтобы сердце и весь организм в целом как следует восстановились.
- Некоторое время после родов женщине рекомендуется наблюдаться у кардиолога, так как процесс восстановления в таких случаях происходит гораздо медленнее и тяжелее.
- Как правило, тахикардия у матери во время беременности не сказывается на младенце, но многие педиатры рекомендуют провести ультразвуковое исследование сердца малыша на выявление родовых патологий. Также следует наблюдаться у кардиолога, если во время родов были некоторые осложнения.
- Молодой маме не стоит сильно напрягаться. Во избежание ухудшения физического состояния или возникновения послеродовой депрессии (как последствие тяжёлых родов), необходимо больше отдыхать и гулять на свежем воздухе, отложив домашние хлопоты на второй план.
Синусовая тахикардия при беременности

Беременность — это время особенного состояния организма женщины. Это радостный и волнительный период, но наряду с приятными переживаниями он нередко сопровождается и серьёзными патологическими проявлениями, которые могут оказаться признаками возникновения проблем со здоровьем.
Как не жаль, но только в единичных случаях этот период протекает без каких-либо тревожных симптомов или недомоганий. В основном же, как правило, весь период беременности может сопровождаться самыми разными клиническими проявлениями, которые обязательно должны находиться под постоянным контролем врача.
Причинами такого состояния организма беременной женщины могут быть:
- перестройка систем и органов материнского организма;
- повышенная нагрузка на нервную систему;
- интенсивная работа во время беременности жизненно важных органов;
- сдавливание некоторых органов вследствие роста плода;
- изменение гормонального фона организма и т.д.
Синусовая тахикардия при беременности также является одним из симптомов, требующих постоянного слежения за работой сердца. Если в состоянии покоя женщина чувствует повышенное сердцебиение, это может быть сигналом о расстройстве в синусовом отделе, в результате чего сердцебиение может участиться до 100 ударов в минуту и больше. Температура тела при этом остаётся нормальной.
Причины синусовой тахикардии при беременности
Вызвать синусовую тахикардию при беременности могут:
- развитие плода;
- сдавливание сердца;
- усиленная нагрузка на сердце женщины вследствие распространения кровотока и на ребёнка;
- усиление обмена веществ;
- патологии в развитии сердца.
Но не стоит сразу впадать в панику, ведь лёгкая синусовая тахикардия при беременности считается нормальным явлением. Приступы учащённого ритма сердцебиения могут как внезапно возникнуть, так и резко пройти. Не стоит волноваться из-за незначительного увеличения сердечной активности.
Помните, что сердце будущей матери теперь выполняет возложенные на него функции сразу для двух организмов — и это нормально, что определенное время орган будет работать интенсивнее привычного. Выраженная синусовая тахикардия приходится на начало последнего триместра, когда плод уже практически сформировался, а процесс его газообмена стал достаточно интенсивным.
А, может, это патологическая тахикардия?
Рвота и приступы тошноты на фоне тахикардии могут сигнализировать о наличии расстройств в сердечной деятельности. Патологическая тахикардия у беременных может иметь регулярный характер и выражаться продолжительными приступами. В период беременности женщинам противопоказаны любые волнения и тяжелая физическая работа. При возникновении симптомов тахикардии сразу надо прекратить любую активность и отдохнуть, расслабиться. Это должно помочь в устранении симптомов. Если же сердце всё равно будет продолжать усиленно биться на протяжении долгого времени, то правильным будет обратиться к врачу для осмотра.
Если у беременной женщины будет обнаружена тахикардия, то следует применить методы диагностики, способные распознать потенциальную проблему. Врач может назначить проведение ЭКГ (иногда — ЭхоКГ), также холтеровское мониторирование. Во избежание расстройств органов эндокринной системы нужно исследовать выработку гормонов щитовидной железой. Не стоит отказываться от дополнительного обследования при подозрении на какую-либо патологию, ведь чем раньше обнаружат проблему, тем больше шансов будет на сохранение здоровья матери и ребёнка.
Нельзя называть синусовую тахикардию при беременности самостоятельной патологией. Правильно будет считать её клиническим симптомом, который указывает на проблемы в работе конкретного органа (как правило, это сердце), что спровоцировано наличием дополнительной нагрузки (а именно процесса вынашивания). Если неоправданно быстрый сердечный ритм проигнорировать, это может привести к продолжению развития разных пороков сердца или к накоплению на стенках сосудов атеросклеротических отложений.
Опасна ли синусовая тахикардия при беременности?
Если синусовая тахикардия у беременных не вызвана серьёзными расстройствами в работе сердца, то её можно успешно вылечить с помощью седативных препаратов и средств, которые предназначены насыщать организм будущей матери каталитическими ионами кальция, фосфора и калия. Если же не провести терапию, то у беременной женщины может проявиться чувство беспокойства, нарушение сна, а также могут снизиться защитные силы и без этого ослабленного организма. Стойкая аритмия может спровоцировать перепады давления, что, в своё время, может вызвать проблемы в работе сердца.
Если же симптомы синусовой тахикардии связаны с сердечным заболеванием, то несвоевременное обращение к врачу может привести к ухудшению общего состояния будущей мамы. Также может возрасти риск потери ребенка и осложнений при родах.
Роды при синусовой тахикардии
Ведение больных с различными видами аритмии
Брадикардия возникает в результате либо дисфункции синусового узла (при этом частота зубцов Р 50 ударов в минуту, по-видимому, не нуждаются в водителе ритма. Приобретенная блокада АВ-узла II и III степени обычно является результатом идиопатического поражения проводящей системы сердца, но иногда имеет понятные причины. Пациенты с брадикардией, сопровождающейся симптоматикой, которую нельзя устранить лечением основного заболевания, нуждаются в имплантации постоянного водителя ритма.
Экстрасистолия
Синусовая тахикардия
Синусовая тахикардия с частотой > 100 ударов в 1 мин нередко встречается при беременности, а постоянная тахикардия с частотой более 110 ударов в 1 мин требует обследования для выявления основного заболевания, включая инфекции, воспалительные заболевания, тиреотоксикоз и кардиомиопатию. Холтеровский мониторинг может помочь отличить нормальные циркадные вариации сердечного ритма при синусовой тахикардии от фиксированного сердечного ритма постоянной предсердной тахикардии. Это различие важно, так как результатом высокой частоты сокращений желудочков в ночное время может стать тахикардитическая кардиомирпатия, которая требует лечения. Непрерывную синусовую тахикардию, сопровождающую беременность, можно лечить пропранололом. Обычно она прекращается через несколько дней после родов.
Суправентрикулярная тахикардия
Суправентрикулярная тахикардия легко диагностируется, когда комплексы QRS узкие, регулярные и быстрые, а зубцы Р аномальные или отсутствуют. Тахикардия с широкими комплексами QRS может быть суправентрикулярной с нарушением проводимости в левой или правой ножках пучка Гиса или желудочковой (ЖТ).
Трепетание предсердий отличается от других форм СВТ типичным пилообразным рисунком основной линии, который лучше всего виден в отведениях II, III и aVF. При AVNRT, AVRT и предсердной тахикардии у пациентки с нормальным в других отношениях сердцем обычно имеются регулярные узкие комплексы QRS. Анализ начала и окончания приступа аритмии, морфологии зубцов Р, отношений зубцов Р и комплексов QRS и ответа на аденозин часто позволяет дифференцировать различные механизмы СВТ. Какой бы ни был механизм тахикардии, ваготонические пробы, такие как массаж каротидного синуса, в том числе самомассаж, могут прекратить приступ. Если ваготоническая проба не приводит к прекращению приступа, можно применить внутривенное болюсное введение аденозина с увеличением болюсной дозы до максимума 18—24 мг, пока не будет достигнут желаемый результат.
Синдром Вольфа—Паркинсона—Уайта
Синдром Вольфа-Паркинсона-Уайта (WPW) диагностируется на основании показателей ЭКГ в 12 отведениях при синусовом ритме, когда видны дельта-волны. Они вписываются в начало комплекса QRS и вызывают появление начального подъема или снижения комплекса QRS, вкупе с его расширением и укорочением интервала Р—R. Дельта-волны представляют собой «предвозбуждение» части миокарда желудочков через добавочный АВ-пучок. Добавочные пучки расположены вокруг отверстий митрального и трехстворчатого клапанов. В 10% случаев существует более одного дополнительного пучка.
В большинстве случаев другие заболевания сердца отсутствуют, но синдром Вольфа-Паркинсона-Уайта может сочетаться с гипертрофической кардиомиопатией или аномалией Эбштейна. Пациенты с синдромом WPW склонны к AVRT, приступы которой могут участиться во время беременности. Пациентки с синдромом WPW подвержены фибрилляции предсердий, которая проводится к желудочкам по дополнительному пучку, в результате чего частота сокращений желудочков может превысить 300 ударов в 1 мин. Такая ситуация является угрожающей жизни со значительным риском фибрилляции желудочков и остановки сердца. Лекарства, которые модулируют функцию АВ-узла, например, (3-блокаторы, верапамил и дигоксин. при этом бесполезны и могут даже усилить проведение импульсов через дополнительный пучок. Лекарства класса I, например, флекаинид, подавляют или блокируют проведение по дополнительному пучку, а также оказывают антифибрилляторное действие на предсердия. Поэтому флекаинид является средством выбора для неотложной помощи при этом состоянии и предупреждения его рецидива. После родов пациентку необходимо направить на консультацию для решения вопроса об абляции дополнительного пучка.
Пациентки с синдромом WPW. по данным ЭКГ, никогда не страдавшие аритмией, не нуждаются в лечении. Если имеются приступы сердцебиения, которые прекращаются самостоятельно, но тахикардия не подтверждена документально, необходимо провести холтеровское мониторирование. Иногда дельта-волны возникают только периодически и являются находкой, которая подтверждает низкий риск осложнений.
Трепетание и фибрилляция предсердий
Трепетание и фибрилляция предсердий нередко возникают у беременных женщин при отсутствии изменений структуры сердца. Состояния, которые повышают гемодинамическую нагрузку на левое предсердие (например, митральный стеноз), имеют тенденцию провоцировать фибрилляцию, в то время как дефекты правого предсердия (например, пучок Фонтана) —трепетание. Во время фибрилляции или трепетания предсердий кровь в ушке левого предсердия застаивается, что приводит к образованию тромба. Тромб часто непрочно связан с эндокардом предсердия, может фрагментироваться и вызывать эмболию артерий. Риск тромбоэмболии и инсульта усугубляется при наличии митрального стеноза, дилатации левого предсердия, нарушении функции желудочков или предшествующей тромбоэмболии. Риск эмболии особенно высок в первые несколько дней после кардиоверсии и восстановления синусового ритма, так как координированная сократительная функция возвращается к норме постепенно, в результате чего сформировавшиеся ранее тромбы выдавливаются из ушка левого предсердия как зубная паста из тюбика.
Если имеется сопутствующее ограничение заполнения желудочков, например, митральный стеноз или диастолическая вентрикулярная дисфункция, высокая частота сокращений желудочков, связанная с фибрилляцией и трепетанием предсердий уменьшит наполнение желудочков, так как диастола укорачивается по мере увеличения частоты сердечных сокращений. В результате этого происходит повышение давления в левом предсердии, уменьшение сердечного выброса, периферическая вазоконстрикция и задержка солей и воды. Если этот процесс не остановить, он может прогрессировать до острого отека легких с молниеносной быстротой. Интенсивный выброс катехоламинов, который происходит при отеке легких, еще больше повышает частоту сердечного ритма и давление наполнения, в результате чего кризис усиливается. Наряду с обычным лечением отека легких диуретиками, морфином и нитратами требуется внутривенное введение (3-блокатора, что в этой ситуации может спасти жизнь.
Если фибрилляция и трепетание предсердий продолжаются несколько недель или дольше и хорошо переносятся пациенткой, обычно более правильно поставить целью контроль частоты сокращений желудочков с помощью средств, блокирующих АВ-узел, вместе с назначением антикоагулянтов пролонгированного действия и таким образом попытаться восстановить синусовый ритм. В случаях плохой переносимости фибрилляции и трепетания предсердий может потребоваться кардиоверсия, которая часто достигается либо медикаментозными средствами (соталол и флекаинид) или с помощью DC-кардиоверсии. Амиодарон тоже эффективен и безопасен у пациенток с нарушением функции желудочков. Если пациентка до сих пор не получала антикоагулянтную терапию, ее следует начать сразу после установления диагноза аритмии.
Трепетание предсердий можно эффективно устранить радиочастотной катетерной абляцией,являющейся методом выбора, позволяющим предупредить рецидивы, но процедуру нужно отложить до тех пор, пока не состоятся роды. В последние годы достигнут значительный прогресс в куративной абляции при фибрилляции предсердий. Однако опубликованные данные варьируют, информация о долговременном наблюдении отсутствует и существует тревожащая частота больших или катастрофических осложнений, так что этот метод лучше применять только в самых крайних случаях.
Идиопатическая желудочковая тахикардия
Существуют два типа ЖТ, которые могут возникнуть в структурно и функционально нормальном сердце. Это так называемая идиопатическая ЖТ. В отличие от всех других типов ЖТ, она почти никогда не ускоряется до нестабильного ритма и не вызывает остановки сердца, а прогноз считается благоприятным.
Самый распространенный тип ИЖТ при беременности возникает благодаря наличию очага в выходном тракте правого желудочка сразу под клапаном легочной артерии. В типичных случаях у пациентки возникают частые желудочковые экстрасистолы, бигеминия и приступы повторной нестабильной ЖТ. При холтеровском мониторинге экстрасистолы могут составлять 1—50% и более от общего числа сердечных сокращений. Морфология комплексов QRS при экстрасистолах и приступах тахикардии обычно демонстрирует наличие блокады левой ножки пучка Гиса, а отклонение их оси колеблется между + 90° и +110° с выраженным позитивным комплексом QRS в отведениях II, III и aVF. Иногда комплекс QRS в отведении V, может быть бифазным или положительным, а не типичным для блокады левой ножки пучка Гиса, что указывает на локализацию очага в выходном тракте левого желудочка или даже в корне аорты в левом коронарном синусе Вальсальвы. В большинстве случаев такая тахикардия хорошо купируется (3-блокаторами и излечивается с помощью радиочастот. Рекомендуется катетерная абляция после родов, так как в будущем обычно возникают рецидивы.
Идиопатическая левожелудочковая тахикардия намного реже встречается при беременности. Она распознается благодаря типичному для блокады правой ножки пучка Гиса виду комплекса QRS в отведении V, во время приступа тахикардии с осью — 60°. Эта ретроградная аритмия возникает из конечной части левого заднего пучка левой ножки и купируется верапамилом, что нетипично для ЖТ.
Мономорфная ЖТ вследствие заболевания с нарушением структуры сердца
Любое заболевание, которое вызывает гипертрофию, инфильтрацию или рубцевание миокарда, может нарушить его электрическую целостность. Примерами служат инфаркт миокарда, дилатационная кардиомиопатия, гипертрофическая кардиомиопатия, аритмогенная правожелудочковая кардиомиопатия, саркоидоз, опухоль или амилоидоз. Измененные участки миокарда могут создавать барьеры для нормальной деполяризации, которые способствуют формированию ретроградных импульсов, поддерживающих ЖТ. При этих условиях возможно существование многочисленных циркулирующих ретроградных импульсов, некоторых с коротким путем, поддерживающих ЖТ с очень высокой частотой сокращений. Такая ЖТ вызывает гипотензию, снижение коронарного кровотока и субэндокардиальную ишемию, нестабильную ситуацию, которая приводит к фибрилляции желудочков. ЖТ при наличии структурных изменений миокарда связана со значительным риском внезапной смерти и требует неотложного лечения.
Неотложное лечение ЖТ при заболеваниях, сопровождающихся изменением структуры миокарда, включает внутривенное введение лидокаина, амиодарона и DC-кардиоверсию. Амиодарон можно использовать для предупреждения рецидива. Это единственное антиаритмическое средство, способное уменьшить риск внезапной смерти пациенток с заболеванием желудочков. Такие пациентки должны быть направлены на консультацию для решения вопроса об имплантации де-фибриллятора-кардиовертера, который при левожелудочковой фракции выброса, составляющей Сердечный может быть, сердечных сокращений, синусовой тахикардии
Нарушения сердечного ритма, аритмия, тахикардия во время беременности
При тахикардии роды — Давление и всё о нём
Тахикардия обусловлена нарушением сердечного ритма. Сопровождается данное сердечное заболевание повышенной ЧСС (частота сердечных сокращений), что является лишь одним из многих симптомов тахикардии. Тахикардия при беременности является одним из часто встречающихся проблем из-за повышенной нагрузки на сердце и систему кровообращения в целом. Невнимание к данной болезни во время беременности может привести к осложнениям различной тяжести, а также стать серьёзным препятствием к проведению естественных родов. Тем не менее тахикардия и роды не являются взаимоисключающими понятиями, и данный недуг никак не препятствует беременности и родам.
Виды заболевания

Тахикардия является результатом усиленной работы сердечных мышц и кровеносной и сосудистой систем. Во время беременности, когда организм работает за двоих, сильнейшая нагрузка на сердце может стать причиной развития тахикардии, что случается в 45% всех случаев заболевания.
Стоит обратить внимание, что тахикардия сама по себе не является самостоятельным заболеванием. Как правило, данный недуг является сопутствующим заболеванием на фоне более серьёзной патологии внутренних органов.
Существуют следующие виды тахикардии:

- Физиологическая тахикардия. Данная форма заболевания вызывается в моменты усиленного физического или эмоционального напряжения. При этом приступ нарушения сердечного ритма проходит сам, когда организм приходит в состояние покоя.
- Патологическая аритмия. Заболевание приобретает хронический характер в результате развития сопутствующих заболеваний внутренних органов, а также постоянной аритмии или длительной депрессии, расстройства нервной и вегетососудистой систем.
- Синусовая тахикардия. Внешнее или внутреннее нарушение в работе синусового узла. Данный узел располагается в стенке правого предсердия, и представляет собой небольшое образование, задающее ритм сокращений обоих предсердий.
- Пароксизмальная тахикардия. При данном виде заболевания сердечный ритм пребывает в норме, в то время как пульс достигает 220 ударов в минуту. В свою очередь пароксизмальную тахикардию разделяют на предсердную, желудочковую и узловую.
- Тахикардия у беременных или тахикардия у детей, находящихся в утробе матери. Данный вид тахикардии связан с повышенной нагрузкой на сердце материнского организма в момент вынашивания ребёнка.
Симптомы тахикардии во время беременности
 Приступ тахикардии во время беременности не всегда может быть вовремя диагностирован именно как нарушение сердечного ритма. Особенно на последних сроках беременности (третий триместр), когда у будущих мам поднимается давление в результате отёков, лишнего веса или просто волнения перед родами. И всё же не стоит путать данные пограничные состояния и тахикардию, которая может оказать серьёзный вред не только матери, но и малышу. Приступы тахикардии во время беременности могут быть следующими:
Приступ тахикардии во время беременности не всегда может быть вовремя диагностирован именно как нарушение сердечного ритма. Особенно на последних сроках беременности (третий триместр), когда у будущих мам поднимается давление в результате отёков, лишнего веса или просто волнения перед родами. И всё же не стоит путать данные пограничные состояния и тахикардию, которая может оказать серьёзный вред не только матери, но и малышу. Приступы тахикардии во время беременности могут быть следующими:
- учащённый пульс;
- затекание конечностей, при котором теряется контроль над ними;
- тошнота и рвотные порывы, не связанные с токсикозом или различными пищевыми отравлениями;
- повышенная тревожность, нарастающее беспокойство;
- кратковременная потеря сознания;
- утомляемость, чувство усталости и вялость.
Не стоит списывать проявление данных симптомов на саму беременность. Необходимо в срочном порядке проконсультироваться с акушером-гинекологом.
Причины проявления тахикардии у беременных
 Основной причиной возникновения тахикардии во время беременности является такое осложнение, как гестоз. Проявление гестоза характерно для подавляющего большинства беременных и сопровождается отёчностью конечностей, повышением артериального давления и потерей белка с выводом мочи.
Основной причиной возникновения тахикардии во время беременности является такое осложнение, как гестоз. Проявление гестоза характерно для подавляющего большинства беременных и сопровождается отёчностью конечностей, повышением артериального давления и потерей белка с выводом мочи.
Пароксизмальный вид тахикардии чаще всего вызван патологиями строения сердца матери, наличием пороков и других проблем с работой правого и левого предсердий и миокарда.
Общими причинами проявления тахикардии во время беременности считаются:
- железодефицитная анемия;
- заболевания дыхательных путей, воспаления в органах бронхолёгочной системы и астма;
- аллергия на лекарственные препараты;
- избыточный вес;
- повышение температуры тела;
- травмы различного характера;
- сепсис (распространение инфекционного заболевания через кровь.
При беременности необходимо регулярно наблюдаться у специалистов, особенно если беременность отягчена каким-либо патологиями.
Естественные роды и тахикардия
 При сборе анамнеза на врачебных осмотрах у врача-гинеколога складывается определённая картина о состоянии здоровья женщины. Естественные роды — это всегда риск, даже если протекание беременности было нормальным. Для принятия ответственного решения о том, можно ли позволить будущей маме рожать самостоятельно, необходимо определить вид заболевания и его этиологию:
При сборе анамнеза на врачебных осмотрах у врача-гинеколога складывается определённая картина о состоянии здоровья женщины. Естественные роды — это всегда риск, даже если протекание беременности было нормальным. Для принятия ответственного решения о том, можно ли позволить будущей маме рожать самостоятельно, необходимо определить вид заболевания и его этиологию:
- Если приступы тахикардии вызваны самой беременностью и не сопровождаются серьёзными заболеваниями внутренних органов и сердца, роженице позволяют произвести ребёнка на свет, не прибегая к оперативному вмешательству.
- Если тахикардия проявилась как результат развития других серьёзных заболеваний, или сопровождается астмой, расстройствами нервной и вегетососудистой системы, то рекомендуется производить роды посредством кесарева сечения. При синусовой тахикардии рожать самостоятельно разрешают только в 10% случаях, так как налицо нарушение работы одного из составляющих сердечного ритма. Если пульс нормализуется, есть шанс родить самостоятельно. Пароксизмальная тахикардия несёт временный характер. Консилиум может взять на себя ответственность за успешное родоразрешение, но только после получения одобрительной рекомендации врача кардиолога.
Плановое кесарево сечение избавляет от различных рисков во время родов. Приступы тахикардии находятся под контролем врача-кардиолога, как и в случае естественных родов.
Рекомендации при тахикардии у беременных
 Опасность естественных родов при тахикардии состоит в том, что во время родовых потугов сердце работает очень интенсивно, а в период между ними расслабляется, что может вызвать резкий спад артериального давления, а значит вызвать приступ тахикардии.
Опасность естественных родов при тахикардии состоит в том, что во время родовых потугов сердце работает очень интенсивно, а в период между ними расслабляется, что может вызвать резкий спад артериального давления, а значит вызвать приступ тахикардии.
- Чтобы роды проходили легче, при тахикардии рекомендуется данный процесс проводить либо в положении роженицы сидя, либо лёжа на левом боку. Последний вариант наиболее благоприятен, так как давление, оказываемое при родах, снижается.
- После того как малыш попал в родовые пути, женщине вводят некоторое количество специальных медикаментов, контролирующих уровень кислорода, во избежание гипоксии плода.
- Роды рекомендуется проводить в специализированных роддомах и перинатальных центрах, где присутствуют врачи-кардиологи, знакомые с проблемой деторождения в случае тахикардии у матери.
- После родов женщине не рекомендуется беременеть и рожать детей как минимум 3-4 года, чтобы сердце и весь организм в целом как следует восстановились.
- Некоторое время после родов женщине рекомендуется наблюдаться у кардиолога, так как процесс восстановления в таких случаях происходит гораздо медленнее и тяжелее.
- Как правило, тахикардия у матери во время беременности не сказывается на младенце, но многие педиатры рекомендуют провести ультразвуковое исследование сердца малыша на выявление родовых патологий. Также следует наблюдаться у кардиолога, если во время родов были некоторые осложнения.
- Молодой маме не стоит сильно напрягаться. Во избежание ухудшения физического состояния или возникновения послеродовой депрессии (как последствие тяжёлых родов), необходимо больше отдыхать и гулять на свежем воздухе, отложив домашние хлопоты на второй план.
95% случаев тахикардия, вызванная беременностью, полностью подходит женщинам до 30 лет после родов. Только в 5% случаев после родоразрешения могут быть выявлены осложнения в состоянии работы сердца и других внутренних органов.
Автор статьи: galchonok_-07
Получить бесплатную консультацию
Может ли тахикардия повлиять на роды
Source: cardio03.ru
Читайте также
Роды при аритмии сердца, экстрасистолии и тахикардии
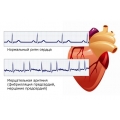 Содержание статьи:
Содержание статьи:Согласно статистике приблизительно у 50% беременных женщин при диагностике обнаруживается экстрасистолия, нестабильная аритмия и тахикардия. Связано это с процессом серьезных физиологических изменений в организме будущей матери, которые могут выражаться в нарушении сердечного ритма. Перед родами необходимо иметь некоторые представления о своем заболевании, чтобы правильно подготовиться к очень важному моменту. Как происходят роды при аритмии сердца, экстрасистолии и тахикардии, а также есть ли риски при подобных сердечных патологиях? Мы постараемся ответить на эти вопросы подробнее.
Роды при аритмии
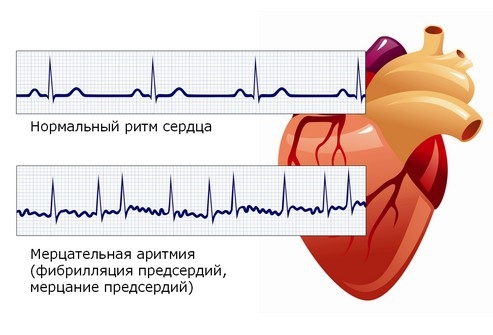
Аритмия при современном образе жизни является довольно распространенным явлением. Под этим понятием принято подразумевать любое отклонение от нормального сердечного ритма, т.е. аритмия – это нарушение ритмичности, частоты, сокращения и последовательности возбуждения сердечной мышцы. Возникновение аритмии у здоровой беременной женщины может указывать на сбой в работе нервно-мышечного аппарата, поэтому аритмия при родах требует тщательной диагностики.
Наиболее сложным нарушением сердечного ритма является мерцательная аритмия. При этом виде можно выделить 2 вида ее протекания:
1. Мерцание. Сокращение хаотичное, достигает до 700 возбуждений и сокращений отдельных групп мышечных волокон предсердий.
2. Трепетание. Предсердия сокращаются до 350 ударов в мин.
Неправильные сокращения с различной частотой обусловлены нарушением проводимости импульсов от предсердий в желудочки. Рожать с аритмией мерцательной предпочтительнее всего путем кесарева сечения. В отдельных случаях возможно естественное родоразрешение с тщательным обезболиванием и обязательным присутствием кардиолога.
Роды при экстрасистолии
Чаще всего у беременных женщин наблюдается именно экстрасистолия. В большинстве случаев возникает на последнем триместре в момент поднятия диафрагмы из-за растущей матки. Экстрасистолия является одним из видов аритмии. Для понимания этого термина, характерной чертой для подобного нарушения является сокращение сердца или отдельного его участка в неположенное время. В такой момент беременная женщина может ощущать, что сердце как будто «замерло» или «перевернулось». Лечение антиаритмическими препаратами подбирается индивидуально, чаще всего только при риске развития желудочковой аритмии.
Экстрасистолия при родах физиологична. Она провоцируется болью, схватками и потугами, а также чувством страха и рефлекторным воздействием притока крови от сокращающейся матки. В таком случае нет никаких показаний к извлечению плода хирургическим путем. Роды при желудочковой экстрасистолии, не осложненной органическими патологиями сердца, можно проводить естественным путем. При дегенеративных изменениях в сердечной мышце ставится вопрос о проведении КС.
Роды при тахикардии
Тахикардия относится к группе аритмии. Выделяется два вида этого нарушения:
1. Синусовая. Пульс достигает до 160 ударов в мин., но при этом сохраняется правильный ритм. Этот вид наиболее часто встречается при беременности, поэтому роды с синусовой тахикардией могут происходить естественным путем.
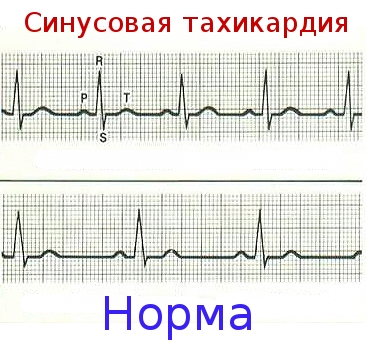
2. Пароксизмальная. Пульс достигает до 220 ударов в мин. с сохранением нормального ритма. Но характеризуется внезапным началом и исчезновением с приходом ЧСС в норму.
При вопросе, чем опасна тахикардия при родах, можно ответить, что в принципе ничем, если она вызвана протеканием беременности и носит временный характер. В любом случае необходимо обязательно посетить врача, чтобы исключить наличие сердечных патологий, которые могут повлиять на беременность и протекание родов.
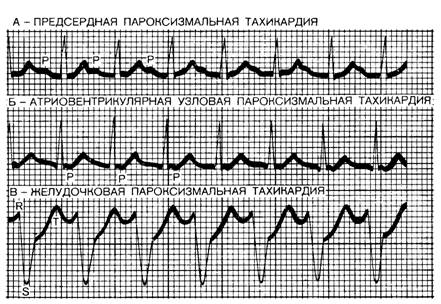
Как происходят роды при нарушении сердечного ритма
Как видно, нарушения сердечного ритма могут иметь функциональную и органическую природу происхождения. В первом случае роды с тахикардией, аритмией и экстрасистолией чаще всего заканчиваются благополучно, а после родоразрешения эти патологии вовсе исчезают. Другое дело, когда нарушение сердечного ритма были вызваны органическими заболеваниями сердца. В таком случае показанием к КС могут быть такие заболевания:
• септический эндокардит;
• митральный стеноз;
• пороки сердечной мышцы с преобладающей левожелудочковой недостаточностью и т. д.
Противопоказанием к проведению КС являются пороки сердца с характерной гипертензией малого круга кровообращения. Кесарево сечение при тахикардии, аритмии и экстрасистолии, появившихся в результате функциональных изменений, как правило, не проводится. Показанием к хирургическому извлечению плода является угрожающее состояние для жизни матери и плода.
Как бы то ни было, любые отклонения в работе сердца требует пристального внимания и особенной тактики ведения родов.
Схватки
В момент схваток женщина находится под пристальным контролем врачей, а также с обязательным мониторингом состояния матери и плода. Ей измеряется ЧСС (особенно если проходят роды с пароксизмальной тахикардией), ЧДД, контролируется АД. Следят за количеством выделяемой мочи, где при ее уменьшении можно сделать вывод о застойных явлениях. В таком случае женщине ставится мочевой катетер. Естественные роды при аритмии проходят с обязательным подкардиомониторным наблюдением.
Основной целью медперсонала в этот период является укорачивание времени схваток, чтобы снизить нагрузку на сердечно-сосудистую систему. Допустимо использование лекарственных препаратов, вызывающих сокращения матки. Но здесь есть некоторые ограничения в виде однократного применения окситоцина и невозможности использования апрофена и атропина.
Роды при сердечных патологиях
При сердечных патологиях процесс родоразрешения лучше проводить в полусидячем положении, лежа или на боку. Связано это с тем, что уменьшается приток венозной крови с сердечной мышце и производится меньшее сдавливание нижней полой вены маткой. Момент изгнания плода и послеродовой период является наиболее опасным, если приходится рожать с тахикардией, аритмией или экстрасистолией. Во время потуг нагрузка на сердце увеличивается, АД повышается и резко снижается при паузе. Когда ребенок рождается, в брюшной полости резко снижается давление, а кровеносные сосуды наполняются кровью. Это все чревато развитием гипотонии и гиповолемии. В качестве профилактических мер возникновения гипотонического кровотечения, женщине вводят лекарственные препараты в момент прорезывания головки.
Послеродовой период
Для исключения возникновения рефлекторных нарушений сердечного ритма необходимо особенно внимательно вести послеродовой период. Недопустимо выжимание последа без обезболивания. По причине того, что при сердечно-сосудистых патологиях страдает печень, которая вырабатывает вещества для свертываемости крови, существует высокий риск развития послеродового кровотечения. При кровопотерях необходимо обязательное восполнение ОЦК.
Вот как проходят роды с тахикардией, аритмией и экстрасистолией. Во избежание осложнений во время родоразрешения, женщина во время беременности наблюдается у кардиолога.
Можно ли рожать самой при тахикардии — Давление и всё о нём
Тахикардия обусловлена нарушением сердечного ритма. Сопровождается данное сердечное заболевание повышенной ЧСС (частота сердечных сокращений), что является лишь одним из многих симптомов тахикардии. Тахикардия при беременности является одним из часто встречающихся проблем из-за повышенной нагрузки на сердце и систему кровообращения в целом. Невнимание к данной болезни во время беременности может привести к осложнениям различной тяжести, а также стать серьёзным препятствием к проведению естественных родов. Тем не менее тахикардия и роды не являются взаимоисключающими понятиями, и данный недуг никак не препятствует беременности и родам.
Виды заболевания

Тахикардия является результатом усиленной работы сердечных мышц и кровеносной и сосудистой систем. Во время беременности, когда организм работает за двоих, сильнейшая нагрузка на сердце может стать причиной развития тахикардии, что случается в 45% всех случаев заболевания.
Стоит обратить внимание, что тахикардия сама по себе не является самостоятельным заболеванием. Как правило, данный недуг является сопутствующим заболеванием на фоне более серьёзной патологии внутренних органов.
Существуют следующие виды тахикардии:

- Физиологическая тахикардия. Данная форма заболевания вызывается в моменты усиленного физического или эмоционального напряжения. При этом приступ нарушения сердечного ритма проходит сам, когда организм приходит в состояние покоя.
- Патологическая аритмия. Заболевание приобретает хронический характер в результате развития сопутствующих заболеваний внутренних органов, а также постоянной аритмии или длительной депрессии, расстройства нервной и вегетососудистой систем.
- Синусовая тахикардия. Внешнее или внутреннее нарушение в работе синусового узла. Данный узел располагается в стенке правого предсердия, и представляет собой небольшое образование, задающее ритм сокращений обоих предсердий.
- Пароксизмальная тахикардия. При данном виде заболевания сердечный ритм пребывает в норме, в то время как пульс достигает 220 ударов в минуту. В свою очередь пароксизмальную тахикардию разделяют на предсердную, желудочковую и узловую.
- Тахикардия у беременных или тахикардия у детей, находящихся в утробе матери. Данный вид тахикардии связан с повышенной нагрузкой на сердце материнского организма в момент вынашивания ребёнка.
Симптомы тахикардии во время беременности
 Приступ тахикардии во время беременности не всегда может быть вовремя диагностирован именно как нарушение сердечного ритма. Особенно на последних сроках беременности (третий триместр), когда у будущих мам поднимается давление в результате отёков, лишнего веса или просто волнения перед родами. И всё же не стоит путать данные пограничные состояния и тахикардию, которая может оказать серьёзный вред не только матери, но и малышу. Приступы тахикардии во время беременности могут быть следующими:
Приступ тахикардии во время беременности не всегда может быть вовремя диагностирован именно как нарушение сердечного ритма. Особенно на последних сроках беременности (третий триместр), когда у будущих мам поднимается давление в результате отёков, лишнего веса или просто волнения перед родами. И всё же не стоит путать данные пограничные состояния и тахикардию, которая может оказать серьёзный вред не только матери, но и малышу. Приступы тахикардии во время беременности могут быть следующими:
- учащённый пульс;
- затекание конечностей, при котором теряется контроль над ними;
- тошнота и рвотные порывы, не связанные с токсикозом или различными пищевыми отравлениями;
- повышенная тревожность, нарастающее беспокойство;
- кратковременная потеря сознания;
- утомляемость, чувство усталости и вялость.
Не стоит списывать проявление данных симптомов на саму беременность. Необходимо в срочном порядке проконсультироваться с акушером-гинекологом.
Причины проявления тахикардии у беременных
 Основной причиной возникновения тахикардии во время беременности является такое осложнение, как гестоз. Проявление гестоза характерно для подавляющего большинства беременных и сопровождается отёчностью конечностей, повышением артериального давления и потерей белка с выводом мочи.
Основной причиной возникновения тахикардии во время беременности является такое осложнение, как гестоз. Проявление гестоза характерно для подавляющего большинства беременных и сопровождается отёчностью конечностей, повышением артериального давления и потерей белка с выводом мочи.
Пароксизмальный вид тахикардии чаще всего вызван патологиями строения сердца матери, наличием пороков и других проблем с работой правого и левого предсердий и миокарда.
Общими причинами проявления тахикардии во время беременности считаются:
- железодефицитная анемия;
- заболевания дыхательных путей, воспаления в органах бронхолёгочной системы и астма;
- аллергия на лекарственные препараты;
- избыточный вес;
- повышение температуры тела;
- травмы различного характера;
- сепсис (распространение инфекционного заболевания через кровь.
При беременности необходимо регулярно наблюдаться у специалистов, особенно если беременность отягчена каким-либо патологиями.
Естественные роды и тахикардия
 При сборе анамнеза на врачебных осмотрах у врача-гинеколога складывается определённая картина о состоянии здоровья женщины. Естественные роды — это всегда риск, даже если протекание беременности было нормальным. Для принятия ответственного решения о том, можно ли позволить будущей маме рожать самостоятельно, необходимо определить вид заболевания и его этиологию:
При сборе анамнеза на врачебных осмотрах у врача-гинеколога складывается определённая картина о состоянии здоровья женщины. Естественные роды — это всегда риск, даже если протекание беременности было нормальным. Для принятия ответственного решения о том, можно ли позволить будущей маме рожать самостоятельно, необходимо определить вид заболевания и его этиологию:
- Если приступы тахикардии вызваны самой беременностью и не сопровождаются серьёзными заболеваниями внутренних органов и сердца, роженице позволяют произвести ребёнка на свет, не прибегая к оперативному вмешательству.
- Если тахикардия проявилась как результат развития других серьёзных заболеваний, или сопровождается астмой, расстройствами нервной и вегетососудистой системы, то рекомендуется производить роды посредством кесарева сечения. При синусовой тахикардии рожать самостоятельно разрешают только в 10% случаях, так как налицо нарушение работы одного из составляющих сердечного ритма. Если пульс нормализуется, есть шанс родить самостоятельно. Пароксизмальная тахикардия несёт временный характер. Консилиум может взять на себя ответственность за успешное родоразрешение, но только после получения одобрительной рекомендации врача кардиолога.
Плановое кесарево сечение избавляет от различных рисков во время родов. Приступы тахикардии находятся под контролем врача-кардиолога, как и в случае естественных родов.
Рекомендации при тахикардии у беременных
 Опасность естественных родов при тахикардии состоит в том, что во время родовых потугов сердце работает очень интенсивно, а в период между ними расслабляется, что может вызвать резкий спад артериального давления, а значит вызвать приступ тахикардии.
Опасность естественных родов при тахикардии состоит в том, что во время родовых потугов сердце работает очень интенсивно, а в период между ними расслабляется, что может вызвать резкий спад артериального давления, а значит вызвать приступ тахикардии.
- Чтобы роды проходили легче, при тахикардии рекомендуется данный процесс проводить либо в положении роженицы сидя, либо лёжа на левом боку. Последний вариант наиболее благоприятен, так как давление, оказываемое при родах, снижается.
- После того как малыш попал в родовые пути, женщине вводят некоторое количество специальных медикаментов, контролирующих уровень кислорода, во избежание гипоксии плода.
- Роды рекомендуется проводить в специализированных роддомах и перинатальных центрах, где присутствуют врачи-кардиологи, знакомые с проблемой деторождения в случае тахикардии у матери.
- После родов женщине не рекомендуется беременеть и рожать детей как минимум 3-4 года, чтобы сердце и весь организм в целом как следует восстановились.
- Некоторое время после родов женщине рекомендуется наблюдаться у кардиолога, так как процесс восстановления в таких случаях происходит гораздо медленнее и тяжелее.
- Как правило, тахикардия у матери во время беременности не сказывается на младенце, но многие педиатры рекомендуют провести ультразвуковое исследование сердца малыша на выявление родовых патологий. Также следует наблюдаться у кардиолога, если во время родов были некоторые осложнения.
- Молодой маме не стоит сильно напрягаться. Во избежание ухудшения физического состояния или возникновения послеродовой депрессии (как последствие тяжёлых родов), необходимо больше отдыхать и гулять на свежем воздухе, отложив домашние хлопоты на второй план.
95% случаев тахикардия, вызванная беременностью, полностью подходит женщинам до 30 лет после родов. Только в 5% случаев после родоразрешения могут быть выявлены осложнения в состоянии работы сердца и других внутренних органов.
Автор статьи: galchonok_-07
Получить бесплатную консультацию
Может ли тахикардия повлиять на роды
Source: cardio03.ru
Читайте также