Дакриоцистит у новорожденных — что это, причины, диагностика и лечение
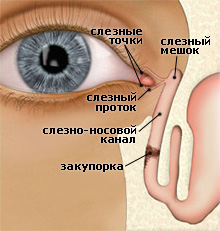
Дакриоцистит — это воспаление слезного мешка глаза, обычно хроническое. Дакриоцистит вызывается сужением или закупоркой слезно-носового канала вследствие воспалительных процессов в полости носа, его околоносных пазухах, в костях, окружающих слезный мешок. Закупорка способствует задержке оттока слезной жидкости и развитию патогенных микробов и приводит к воспалению слизистой оболочки слезного мешка.
Причины появления дакриоцистита
- Врожденная непроходимость слезных путей.
- Травма.
- Инфекционные заболевания глаза или его последствия.
Проявления дакриоцистита — это слезотечения, гнойные отделения из пораженного глаза, припухание слезного мешка (при надавливании на него из слезных точек выделяется слизистая или гнойная жидкость). При распространении воспалительного процесса за пределы слезного мешка может развиться флегмона с резким отеком и болезненностью во внутреннем углу глаза.
Дакриоцистит новорожденных
Врачи-офтальмологи выделяют в отдельную форму дакриоцистит у новорожденных. Дакриоцистит, встречающийся у новорожденных — врожденное заболевание. В период внутриутробного развития просвет слезно-носового канала заполнен слизисто-желатинозной массой, а выход прикрыт мембраной. К моменту рождения у большей части детей перепонка подвергается обратному развитию или разрывается после первого вдоха новорожденного.
По статистике, у 1–7% детей пленка сохраняется, причем у 5–10% из них — с обеих сторон, и канал остается закрытым. Чаще всего дакриоцистит у новорожденных выражается в появлении скудного гнойного отделяемого в конъюнктивальном мешке. К 2–3 месяцам жизни обнаруживаются слезостояние и слезотечение. Если процесс обострится, то может в первый месяц жизни и позже возникнуть флегмона слезного мешка.
Флегмона слезного мешка характеризуется резким отеком в области слезного мешка у внутреннего края нижнего века, сопровождается высокой температурой, лейкоцитозом, повышенной СОЭ. Флегмона может вскрыться наружу, но может привести и к распространению гнойного процесса в глазницу и далее в полость черепа. Флегмона слезного мешка может оказаться опасной для жизни ребенка.Дакриоцистит — опасность для жизни ребенка! Опасность дакриоцистита заключается еще и в том, что постоянный резервуар гноя, каковым в таких случаях служит слезный мешок, представляет собой постоянную угрозу для роговицы глаза, в которой при дакриоциститах могут возникнуть гнойные язвы с тяжелыми исходами.
Лечение дакриоцистита
Часто дакриоцистит можно перепутать с конъюнктивитом, поэтому лечить ребенка самостоятельно ни в коем случае не стоит. Как только вы заметили вышеперечисленные симптомы, немедленно обратитесь к офтальмологу. Очень важно, чтобы был поставлен точный диагноз и назначен необходимый курс лечения.
Лечение дакриоцистита необходимо начинать сразу же после точно установленного диагноза. В большинстве случаев назначается антибактериальная и медикаментозная терапия, промывание слезных путей и толчкообразный массаж слезного мешка сверху вниз, позволяющий прорвать соединительнотканную преграду слезноносового протока. Если через 7–10 дней выздоровление ребенка не наступило, врач направляет на процедуру зондирования слезно-носового протока. При отсутствии положительного эффекта через какое-то время зондирование проводится повторно.
Безусловно, успех любого лечения зависит от своевременной диагностики заболевания. Чем раньше обнаружен дакриоцистит, тем легче с ним справиться с помощью промывания и реже приходится прибегать к зондированию.
причины и симптомы — лечение врожденного дакриоцистита
Содержание статьи:
Врождённый дакриоцистит – это заболевание, при котором воспаляется слезной мешок глаза. Из-за нарушения оттока жидкости в слезном мешке скапливаются вредоносные микроорганизмы. Как следствие, возникает воспалительный процесс.

Причин возникновения заболевания много, оно может протекать в острой или хронической форме.
Основные сведения о патологии
Слезные точки новорождённых закрыты эмбриональной плёнкой. В обычных случаях она исчезает самостоятельно в течение первых дней, но если этого не произошло, и носослёзный канал не открылся, то появляются проблемы. Из-за скопления слезной жидкости в слезном мешке начинают размножаться патогенные бактерии, как следствие, возникает гнойный воспалительный процесс.
В первые дни жизни малыша необходимо внимательно следить за состоянием его здоровья. Выявить недуг не сложно: если всё нормально, то ребёнок после рождения плачет без слёз. Но если жидкость появилась, то, скорее всего, в слезном мешке новорождённого развивается воспаление. При этом, у внутреннего уголка глаза образуется заметный отёк. Ещё один признак болезни – в уголках глаз появляются гнойные или слизистые выделения.
Самолечение категорически запрещено! Самое правильное решение – это посещение офтальмолога, который после осмотра, проведения бактериологического анализа установит диагноз и определит схему лечения индивидуально для каждого пациента. В противном случае врождённый дакриоцистит перерастёт в хроническую форму.
Факторы, влияющие на возникновение болезни
Воспалительный процесс возникает из-за непроходимости носослезного протока. Слёзы, которые попадают в него из слёзных каналов, задерживаются в глазу и самостоятельно вытекают из него, это провоцирует опухание слезного мешка, а поэтому во внутреннем уголке глаза появляется маленькое опухолевидное образование.
В результате застоя жидкости слёзы теряют свои антимикробные свойства, в них активно размножаются микроорганизмы. Как следствие, в полости слезного мешка начинает развиваться воспаление.
Воспалительный процесс могут спровоцировать разнообразные микробы. Заболевание возникает из-за размножения стафилококков, диплококков, кишечной палочки, гонококков и других бактерий в слезном мешке. Бактериологический анализ поможет выявить возбудителя и подобрать наиболее эффективные препараты.
Непроходимость носослезного канала возникает из-за врождённой патологии, недостаточного развития слезного канала или стеноза слезоотводящих путей.
Лечение
После того, как установлен диагноз «врождённый дакриоцистит», начинается лечение. Для этого используют медикаменты, проводят лечебные процедуры, а в некоторых случаях прибегают к хирургическому вмешательству.
Конъюнктивит и дакриоцистит имеют похожие симптомы, а поэтому взрослые часто лечат воспаление конъюнктивальной полости вместо непроходимости носослезного канала. Глаз промывают травяными отварами или чаем, на время симптомы уходят, но после народного лечения вновь проявляются. Главное запомнить характерные симптомы: гнойные выделения из глаз, припухлость у внутреннего уголка глаз, непроизвольное отделение слезной жидкости. При их выявлении немедленно отправляйтесь к офтальмологу.

Для лечения дакриоцистита используют антибактериальные капли (Флоксал), которыми промывают слезные пути. Чтобы избавится от гнойного воспаления необходимо массировать слезной мешок, основная цель – разорвать плёнку носослёзного канала. После выхода гнойной жидкости глаза промывают травяным отваром и обрабатывают антибактериальными глазными каплями.
Также лечение носослёзной непроходимости проводится хирургическим методом. Зондирование носослёзного протока – это эффективная процедура, которую лучше проводить в возрасте около 3 месяцев.
Ранняя диагностика гарантирует быстрое и успешное излечение. Главное: соблюдать рекомендации врача и не заниматься самостоятельным лечением!
Дакриоцистит — причины, симптомы, лечение
Главная  Болезни глаз
Болезни глаз

Дакриоцистит – это воспалительное заболевание слезного мешка инфекционной природы. Выделяют острую и хроническую формы, а также врожденную и приобретенную.
Слезоотводящая система выполняет функцию дренирования слезы из конъюнктивальной полости в полость носа. Она включает в себя слезные точки (на внутренних углах век), канальцы, впадающие в слезный мешок (находится в костной ямке у внутреннего угла глазницы), носослезный канал, отводящий слезу в нижний носовой ход.
Из-за того, что угол расположения носослезного канала и слезной ямки с правой стороны обычно больше, чем с левой, дакриоциститы чаще возникают слева. Слезоотводящая система подвержена воспалению, так как ее слизистая граничит со слизистыми конъюнктивы и носа, которые в норме заселены различной микрофлорой. Поэтому любое препятствие оттоку слезы способно вызвать дакриоцистит.
Заболевание в основном диагностируют у младенцев и взрослых старше 40 лет (пик заболеваемости – 60-70 лет).
Риск заболевания выше у лиц с брахицефалической (округлой) формой черепа в сравнении с долихоцефалической (вытянутой) или мезоцефалической (обычной) из-за характерных особенностей строения носослезных канальцев и слезной ямки. Также люди с плоским носом и узким лицом чаще страдают от дакриоцистита.
У темнокожих реже диагностируют заболевание из-за более широкого устья носослезного канала, короткой длины и более прямого хода слезных канальцев.
Частота встречаемости врожденного дакриоцистита, по разным данным, составляет 1-6% от количества всех новорожденных и не зависит от пола ребенка. Во взрослом возрасте дакриоцистит чаще выявляют у женщин (70-83%).
Симптомы
Острый дакриоцистит проявляется внезапным возникновением боли, покраснением, отеком области слезного канала, слезотечением. Болезненность может иррадиировать в нос, зубы. Часто определяется гнойное отделяемое из слезных точек. Нередко слезный мешок разрывается или вскрывается на кожу (образовавшаяся фистула обычно закрывается через несколько дней). Также часто имеются симптомы конъюнктивита и периорбитальная флегмона. У некоторых пациентов может подниматься температура, появляться слабость, лейкоцитоз в анализе крови.
Флегмона возникает преимущественно при остром дакриоцистите из-за проникновения бактериальной инфекции в окружающие мягкие ткани через стенку слезного мешка при разрыве. Ее проявления: болезненность при движении глазного яблока, двоение, связанные с вовлечение глазодвигательных мышц в воспалительный процесс. Также может отмечаться снижение зрения из-за нерегулярности поверхности роговицы по причине хронического воспаления и слезотечения, в результате которого нарушается образование слезной пленки.
Редко могут выявляться патологические зрачковые реакции, связанные с повышением давления внутри орбиты и некрозом пупилломоторных волокон глазодвигательного нерва в орбите. Как результат повреждения зрительного нерва, иногда выявляется ухудшение периферического зрения, что диагностируется при проведении периметрии. Нередки массивная эритема и периорбитальный отек. Последний связан с накоплением токсических продуктов распада клеток, экзотоксинов, выделяемых стафилококками, живущими на поверхности глазного яблока. Он сильнее проявляется по утрам и уменьшается к первой половине дня.
Самым частым симптомом хронического дакриоцистита является слезотечение, связанное с нарушением оттока слезы. Оно в свою очередь может усугубляться конъюнктивитом, возникающим, как результат воздействия экзотоксинов, выделяемых живущей на поверхности глаза в норме микрофлорой и не удаляемых из-за затруднения оттока слезы естественным путем.
Причины возникновения дакриоцистита
Важную роль в патогенезе врожденного дакриоцистита играет нарушение проходимости носослезного канала, в частности — клапана Гаснера, расположенного при выходе канала в носовую полость. В норме до рождения он закрыт пленкой из эмбриональной ткани, которая рассасывается в первые месяцы после рождения. Однако тот факт, что случаи заболевания встречаются намного реже случаев нарушения проходимости, заставляет предполагать существование иных факторов в развитии патологии. К ним можно отнести неонатальную инфекцию.
При приобретенном дакриоцистите также часто присутствует обструкция в нижней части носослезных путей.
При остром дакриоцистите у детей и взрослых высеваются как аэробные, так и анаэробные микроорганизмы. Наиболее часто в детском возрасте выявляются золотистый стафилококк, гемофильная палочка, бета-гемолитический стрептококк, микобактерии и пневмококки.
Метициллин-резистентный золотистый стафилококк чаще высевается у пациентов с острым дакриоциститом, чем с хроническим. Свой вклад в развитие дакриоцистита у взрослых вносят такие инфекции, как туберкулез, сифилис, трахома, эпидермальный стафилококк (чаще всего), синегнойная палочка, кишечная палочка, Propionibacterium acne, вирус Эпштейн-Барра, кандидоз, аспергиллез. У 50% пациентов, перенесших хирургическое вмешательство по поводу дакриоцистита, высевали те или иные культуры микроорганизмов. Из них чистые (один инфекционный агент) были у 71%, у остальных – смешанные.
Свое влияние также оказывают структурные аномалии средней зоны лица и такая ЛОР-патология, как гипертрофия нижней носовой раковины, искривление носовой перегородки, полипы носа, аллергический, гипертрофический и вазомоторный риниты, синуситы (гайморит, этмоидит), травматические повреждения, опухоли носа и решетчатых пазух.
Дакриоциститы наблюдаются при ECC-синдроме (эктродактилия, эктодермальная дисплазия, расщепление губы-неба).
Одной из наиболее распространенных причин дакриоцистита является этмоидит. Очень тонкая стенка между решетчатыми пазухами и слезным мешком способствует распространению инфекции.
Инфекционный процесс, локализующийся в глазу, реже является причиной дакриоцистита, чем процесс в области носа.
Диагностика
У большинства пациентов дакриоцистит устанавливается по клиническим проявлениям.
В анализе крови характерен лейкоцитоз. Посевы крови, конъюнктивального отделяемого, из слизистой носа, отделяемого из слезного мешка могут быть полезными при подборе адекватной антибиотикотерапии.
Для оценки проходимости слезных каналов применяются различные тесты. Самый простой из них – тест исчезновения красителя (dye disappearance test). При его проведении в нижний свод конъюнктивы закапывают флюоресцеин, а затем спустя некоторое время измеряют высоту слезного мениска (нормой считается симметричное его исчезновение). Также применяют Jones I (канальцевая проба) и II (носовая) dye test для оценки уровня обструкции носослезных путей. В качестве красителя применятся флюоресцеин или колларгол.
Зондирование и промывание слезных путей может преследовать как диагностическую, так и лечебную цели. Перед их проведением необходимо убедиться в проходимости слезной точки.
Эхография используется редко и в большинстве случаев показывает расширение и застой в слезном мешке, иногда можно визуализировать инородное тело или опухоль в слезном мешке.
КТ позволяет выявить новообразования или посттравматические изменения, как причину дакриоцистита. МРТ не так показательна в сравнении с КТ при обследовании, но может помочь в дифференциальной диагностике кистозных образований от сόлидных опухолей, выявлении дивертикулов слезного мешка.
Дакриоцистография и дакриосцинтиграфия являются полезным дополнением в диагностике заболевания и позволяют локализовать анатомические аномалии слезоотводящей системы.
Назальная эндоскопия часто применяется для установления причины дакриоцистита, так как позволяет визуализировать патологию в нижней носовой раковине.
Лечение
Тактика лечения дакриоцистита зависит от клинических проявлений. Одновременно следует проводить лечение сопутствующей инфекции кожных покровов или иной патологии, которая могла способствовать возникновению заболевания.
Острый дакриоцистит с флегмоной орбиты требует госпитализации. Обязательно немедленное назначение эмпирической антибактериальной терапии. Предварительно берутся кровь и отделяемое из слезного мешка на посев. Также необходимо проведение хирургического дренирования гнойных полостей, в частности, при угрозе перфорации рекомендуется провести вскрытие слезного мешка.
Пациенты с хроническим дакриоциститом, вызванным частичной или периодической обструкцией слезного протока, могут испытывать облегчение от местного лечения стероидами. Данные препараты помогают также в случае, если причиной заболевания является аллергический ринит или легкое воспаление слизистой носослезного канала.
Хронический врожденный дакриоцистит может разрешиться с помощью массажа слезного мешка, теплых компрессов, местных и/или пероральных антибиотиков. Важно правильное проведение массажа. Указательный палец располагают в точке, где сходятся верхний и нижний канальцы перед впадением в слезный мешок. Таким образом блокируется обратный отток слезы. Движения пальца должны осуществляться сверху вниз, чтобы создаваемое гидростатическое давление было направлено в сторону препятствия оттоку. Рекомендуется проводить процедуру 4-6 раз в день в течение 10 минут.
При безуспешности консервативного лечения проводят зондирование носослезных каналов. В 90% случаев после этого наступает выздоровление, при повторном – в 6% случаев. Необходимо отметить, что в 95% случаев к первому году жизни происходит самопроизвольное восстановление проходимости каналов, в связи с чем проведение вмешательства в более ранние сроки должно быть строго обосновано.
Отсутствие эффекта от зондирования обуславливает необходимость выполнения дакриоцисториностомии (создание альтернативного оттока из слезного мешка в полость носа). Успешность хирургического лечения составляет около 95%. При остром воспалении рекомендовано вначале подавить инфекционный процесс с помощью антибиотиков. Наружную дакриоцисториностомию предпочтительно проводить спустя несколько дней после начала антибактериальной терапии. Некоторые хирурги предпочитают использовать эндоназальный доступ в этой операции с применением лазера или без него.
В некоторых случаях в лечении дакриоцистита помогают пластика нижней носовой раковины, подслизистая резекция ее и/или зондирование слезных путей.
В последние несколько лет приобрела популярность баллонная дакриопластика. Однако она менее эффективна в долгосрочном периоде (40,8% при полной окклюзии и 68% при частичной), чем прежние методики. Метод может использоваться при ограниченных очаговых стенозах или окклюзиях, противопоказан при остром процессе, дакриоцистолитиазе, посттравматической окклюзии слезных протоков.
Осложнения
Острая форма приобретенного и врожденного дакриоцистита очень опасна в отношении осложнений, таких как абсцесс слезного мешка, флегмона орбиты, дальнейшее распространение инфекции (абсцесс головного мозга, сепсис), и даже летального исхода.
Хронический процесс редко вызывает осложнения при условии, что он не связан с системным заболеванием.
Камни в слезных протоках образуются у 14-16% пациентов, перенесших дакриоцистит. У имеющих в анамнезе острую форму заболевания риск этого выше, чем у тех, кто страдает хроническим дакриоциститом.
Автор: Врач-офтальмолог
Е. Н. Удодов, г. Минск, Беларусь.
Дата публикации (обновления):
Читайте также:
• Блефарит: симптомы, лечение, фото
• Офтальмодемодекоз (демодекоз глаз): симптомы, методы диагностики, способы лечения
• Коньюктивит: симптомы, типы конъюнктивита, лечение
• Что такое халязион? Причины его возникновения, симптомы и методы лечения
• Ячмень на глазу: симптомы, причины, лечение
Дакриоцистит у новорожденных — что это, причины, диагностика и лечение
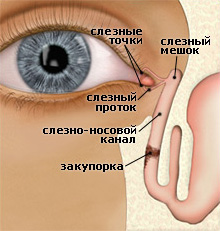
Дакриоцистит — это воспаление слезного мешка глаза, обычно хроническое. Дакриоцистит вызывается сужением или закупоркой слезно-носового канала вследствие воспалительных процессов в полости носа, его околоносных пазухах, в костях, окружающих слезный мешок. Закупорка способствует задержке оттока слезной жидкости и развитию патогенных микробов и приводит к воспалению слизистой оболочки слезного мешка.
Причины появления дакриоцистита
- Врожденная непроходимость слезных путей.
- Травма.
- Инфекционные заболевания глаза или его последствия.
Проявления дакриоцистита — это слезотечения, гнойные отделения из пораженного глаза, припухание слезного мешка (при надавливании на него из слезных точек выделяется слизистая или гнойная жидкость). При распространении воспалительного процесса за пределы слезного мешка может развиться флегмона с резким отеком и болезненностью во внутреннем углу глаза.
Дакриоцистит новорожденных
Врачи-офтальмологи выделяют в отдельную форму дакриоцистит у новорожденных. Дакриоцистит, встречающийся у новорожденных — врожденное заболевание. В период внутриутробного развития просвет слезно-носового канала заполнен слизисто-желатинозной массой, а выход прикрыт мембраной. К моменту рождения у большей части детей перепонка подвергается обратному развитию или разрывается после первого вдоха новорожденного.
По статистике, у 1–7% детей пленка сохраняется, причем у 5–10% из них — с обеих сторон, и канал остается закрытым. Чаще всего дакриоцистит у новорожденных выражается в появлении скудного гнойного отделяемого в конъюнктивальном мешке. К 2–3 месяцам жизни обнаруживаются слезостояние и слезотечение. Если процесс обострится, то может в первый месяц жизни и позже возникнуть флегмона слезного мешка.
Флегмона слезного мешка характеризуется резким отеком в области слезного мешка у внутреннего края нижнего века, сопровождается высокой температурой, лейкоцитозом, повышенной СОЭ. Флегмона может вскрыться наружу, но может привести и к распространению гнойного процесса в глазницу и далее в полость черепа. Флегмона слезного мешка может оказаться опасной для жизни ребенка.
Дакриоцистит — опасность для жизни ребенка! Опасность дакриоцистита заключается еще и в том, что постоянный резервуар гноя, каковым в таких случаях служит слезный мешок, представляет собой постоянную угрозу для роговицы глаза, в которой при дакриоциститах могут возникнуть гнойные язвы с тяжелыми исходами.
Лечение дакриоцистита
Часто дакриоцистит можно перепутать с конъюнктивитом, поэтому лечить ребенка самостоятельно ни в коем случае не стоит. Как только вы заметили вышеперечисленные симптомы, немедленно обратитесь к офтальмологу. Очень важно, чтобы был поставлен точный диагноз и назначен необходимый курс лечения.
Лечение дакриоцистита необходимо начинать сразу же после точно установленного диагноза. В большинстве случаев назначается антибактериальная и медикаментозная терапия, промывание слезных путей и толчкообразный массаж слезного мешка сверху вниз, позволяющий прорвать соединительнотканную преграду слезноносового протока. Если через 7–10 дней выздоровление ребенка не наступило, врач направляет на процедуру зондирования слезно-носового протока. При отсутствии положительного эффекта через какое-то время зондирование проводится повторно.
Безусловно, успех любого лечения зависит от своевременной диагностики заболевания. Чем раньше обнаружен дакриоцистит, тем легче с ним справиться с помощью промывания и реже приходится прибегать к зондированию.
Врожденный дакриоцистит
Для начала приведем немного статистики. Оказывается, из 100 новорожденных в среднем семерым необходима помощь окулиста. Причина этого… слезы, точнее врожденный дакриоцистит. Удивлены?
А удивляться здесь нечему. Новорожденные дети обычно плачут без слез. И их появление, особенно из одного глаза, является первым признаком болезни глаз. И не нужно все списывать на коньюктивит. Нередко причиной данной проблемы является воспаление слезного мешочка, так называемый дакриоцистит.
При первых же подозрениях нужно немедленно обратиться к врачу. Самостоятельное лечение, которое зачастую сводится к простому промыванию глаз чайной заваркой, сейчас может привести к хронической форме заболевания с дальнейшими осложнениями. Я думаю, никому не нужно объяснять, насколько опасным может быть скопление гноя в слезном мешке?
Обратите внимание, что у трети новорожденных слезоносовой канал перекрыт зародышевой пленкой. Обычно она рассасывается буквально в первые дни, но бывают и исключения. Вот тогда и появляются проблемы. В слезном мешке начинает скапливаться жидкость, в результате чего может развиться гнойное воспаление слезного мешочка.
В такой ситуации все, что от вас требуется – как можно раньше начать лечение. Если вы обнаружили проблему и обратились к доктору в первый месяц после рождения ребенка, выздоровление гарантировано. А вот задержка значительно сокращает шансы на успех.
Непосредственная причина дакриоцистита – это непроходимость слезоносового канала. Жидкость, попадающая в него из слезных канальцев, начинает задерживаться в глазу и непроизвольно из него вытекает. В результате слезный мешочек набухает и образовывается небольшая припухлость у внутреннего угла глаза.
А хуже всего то, что слезная жидкость теряет бактерицидные свойства и в ней начинают размножаться болезнетворные микробы. Результат – воспаление слизистой оболочки слезного мешка.
Найти конкретного «виновника» проблемы не так просто. Это могут быть стафилококки, диплококки, кишечная палочка, гонококки и еще много разнообразных микроорганизмов. Поэтому без бактериологического анализа не обойтись.
Что касается врожденного дакриоцистита – это явление не редкое и не стоит паниковать. Симптомы заболевания заметить не сложно, достаточно только внимательно наблюдать за малюткой. Если в течение нескольких дней слезоносовой канал не открылся самостоятельно, обратитесь за помощью к специалисту.
Существует специальное исследование позволяющее подтвердить диагноз дакриоцистит. В подробностях останавливаться на нем не будем, оно не очень сложное. Достаточно знать название – проба Веста.
Обратите внимание, что лечение дакриоцистита может проводить только квалифицированный специалист. Ничего не делайте самостоятельно.
Только врач сможет подобрать оптимальную схему лечения, назначит капли, расскажет, как и куда их закапывать, обучит маму делать массаж слезного мешка.
Но офтальмолог – не единственный врач, к которому придется обратиться. Понадобиться также консультация у ЛОРа. Необходимо, чтобы он осмотрел полость носа на предмет сопутствующей воспалительной патологии.
Если с носом все в порядке, офтальмолог назначит промывание и зондирование слезоносового канала. Когда и как оно будет проводиться, решается индивидуально.
И запомните, только вовремя начатое лечение будет максимально эффективным. Мало того, при своевременном обращении к врачу в 50% случаев можно вообще избежать зондирования.
Какие капли можно капать?
Для начала приведем немного статистики. Оказывается, из 100 новорожденных в среднем семерым необходима помощь окулиста. Причина этого… слезы, точнее врожденный дакриоцистит. Удивлены?
А удивляться здесь нечему. Новорожденные дети обычно плачут без слез. И их появление, особенно из одного глаза, является первым признаком болезни глаз. И не нужно все списывать на коньюктивит. Нередко причиной данной проблемы является воспаление слезного мешочка, так называемый дакриоцистит.
При первых же подозрениях нужно немедленно обратиться к врачу. Самостоятельное лечение, которое зачастую сводится к простому промыванию глаз чайной заваркой, сейчас может привести к хронической форме заболевания с дальнейшими осложнениями. Я думаю, никому не нужно объяснять, насколько опасным может быть скопление гноя в слезном мешке?
Обратите внимание, что у трети новорожденных слезоносовой канал перекрыт зародышевой пленкой. Обычно она рассасывается буквально в первые дни, но бывают и исключения. Вот тогда и появляются проблемы. В слезном мешке начинает скапливаться жидкость, в результате чего может развиться гнойное воспаление слезного мешочка.
В такой ситуации все, что от вас требуется – как можно раньше начать лечение. Если вы обнаружили проблему и обратились к доктору в первый месяц после рождения ребенка, выздоровление гарантировано. А вот задержка значительно сокращает шансы на успех.
Причины дакриоцистита у детей
Непосредственная причина дакриоцистита – это непроходимость слезоносового канала. Жидкость, попадающая в него из слезных канальцев, начинает задерживаться в глазу и непроизвольно из него вытекает. В результате слезный мешочек набухает и образовывается небольшая припухлость у внутреннего угла глаза.
А хуже всего то, что слезная жидкость теряет бактерицидные свойства и в ней начинают размножаться болезнетворные микробы. Результат – воспаление слизистой оболочки слезного мешка.
Найти конкретного «виновника» проблемы не так просто. Это могут быть стафилококки, диплококки, кишечная палочка, гонококки и еще много разнообразных микроорганизмов. Поэтому без бактериологического анализа не обойтись.
Что касается врожденного дакриоцистита – это явление не редкое и не стоит паниковать. Симптомы заболевания заметить не сложно, достаточно только внимательно наблюдать за малюткой. Если в течение нескольких дней слезоносовой канал не открылся самостоятельно, обратитесь за помощью к специалисту.
Существует специальное исследование позволяющее подтвердить диагноз дакриоцистит. В подробностях останавливаться на нем не будем, оно не очень сложное. Достаточно знать название – проба Веста.
Лечение дакриоцистита
Обратите внимание, что лечение дакриоцистита может проводить только квалифицированный специалист. Ничего не делайте самостоятельно.
Только врач сможет подобрать оптимальную схему лечения, назначит капли, расскажет, как и ку
Дакриоцистит. Как проявляется у взрослых и детей. Выявление и лечение.

 Дакриоцистит представляет собой воспалительный процесс в слёзном мешке, который может сопровождаться образованием гноя. Чаще всего воспаление возникает на левом глазу, что обусловлено более узким каналом для оттока слезы. В большинстве случаев заболевание выявляется у детей на первых месяцах жизни и у женщин, возраст которых больше 40 лет. Риск развития дакриоцистита больше для тех, у кого округлая форма головы, узкое лицо и плоский нос.
Дакриоцистит представляет собой воспалительный процесс в слёзном мешке, который может сопровождаться образованием гноя. Чаще всего воспаление возникает на левом глазу, что обусловлено более узким каналом для оттока слезы. В большинстве случаев заболевание выявляется у детей на первых месяцах жизни и у женщин, возраст которых больше 40 лет. Риск развития дакриоцистита больше для тех, у кого округлая форма головы, узкое лицо и плоский нос.
Дакриоцистит код по МКБ-10
H04.4. Хроническое воспаление слёзных протоков.
Конъюнктивит и дакриоцистит у новорождённого (P39.1).
Неонатальный конъюнктивит, вызванный хламидиями Офтальмия новорождённого БДУ.
Исключен: гонококковый конъюнктивит (A54.3).
Виды дакриоцистита
В зависимости от клинической картины дакриоцистит классифицируют по его проявлению и основным причинам появления воспаления. Если рассматривать причины воспаления, то выделяют такие виды заболевания:
- Инфекционный (вирусный или микробный).
- Хламидийный.
- Образовавшийся в результате травм.
- Аллергический.
Дакриоцистит, который наблюдается у новорождённых, выделяется в отдельную группу. По проявлению воспаления делятся на острые и хронические.
Причины появления дакриоцистита
Риск развития заболевания имеется при наличии таких факторов:
- Нарушение обмена веществ, в том числе и сахарный диабет.
- Аллергия, проявляющаяся как конъюнктивит или ринит.
- Низкий иммунитет.
- Вредное производство, где работа ведётся с химическими веществами.
- Резкие перепады температурного режима.
У взрослых дакриоцистит появляется по таким причинам:
- Отёк тканей вокруг глаза при насморке и других заболеваний носа (синусит, полипоз).
- Травмирование слёзных каналов из-за перелома носа или костей глазных орбит.
- Инфекции глаз гнойного или вирусного типа.
- Попадание чего-либо в глаза.
Если говорить о дакриоцистите новорождённых, то воспаление возникает из-за врождённого сужения слёзных каналов или их перекрытия мембранами и не рассосавшимися желатинозными пробочками. Также бывают случаи, когда ребёнок рождается с полностью заросшим слёзным каналом.
Дакриоцистит у взрослых
Взрослые подвержены возникновению хронической формы заболевания. Женщины страдают от него в 7 раз чаще, чем мужчины. Установить причину возникновения дакриоцистита очень трудно, но чаще это инфекционные заболевания. Хронический дакриоцистит имеет несколько форм проявления:
- Стенозирующая.
- Катаральная.
- Сопровождающаяся появлением гноя в слёзном мешке (флегмона).
- Характеризующаяся гнойным воспалением слёзных ходов (эмпиема).
Слёзно-носовой канал при воспалении постепенно зарастает. Из-за этого там накапливаются бактерии, которые раннее выводились слёзными железами. Хронический дакриоцистит сопровождается слезо- или гноетечением. Иногда ему сопутствуют конъюнктивит или блефарит.
Говоря об острой форме дакриоцистита, стоит отметить что он может стать следующей стадией хронического заболевания или же развиться изначально как первичная форма воспаления. Исток первичного заболевания – воспалённые носовые пазухи. В этом случае нос и щёки припухают, кожа в области поражения краснеет, глазная щель сужается. Образовавшийся абсцесс может вскрыться сам, из-за чего образуется гнойная рана. Дакриоцистит у взрослых самостоятельно не проходит. Для выздоровления необходимо лечение под присмотром врача.
Дакриоцистит у новорождённых
Чаще всего дакриоцистит наблюдается у детей. Он имеет первичную и вторичную форму. Принципы лечения и причины развития у них разные. Дакриоцистит новорождённых (первичная форма) связан с задержками внутриутробного развития и с аномалией, когда слёзно-носовой канал частично или полностью зарос.
Изначально слёзный канал у новорождённых закрыт специальной плёнкой. Она разрывается в течении двух недель после рождения или при первом крике ребёнка. Говорить о том, что плёнка не прорвалась, может наличие влаги на глазах новорождённых. Они плачут без слёз, поэтому такое проявление считается отклонением от нормы. Симптомами врождённого дакриоцистита являются покраснение конъюнктивы, выделение в её области слёз или гноя. Проявление дакриоцистита схоже с симптоматикой конъюнктивита. Чтобы разобраться какое из этих заболеваний присутствует у малыша, нужно надавить на область слёзного мешка или промыть слёзно-носовой канал. Если при нажатии заметно выделение жидкости или при промывании раствор не проходит по каналу, значит это дакриоцистит. При обнаружении первых признаков заболевания нужно обратиться к врачу во избежание последствий.
Дакриоцистит у детей
Вторичный дакриоцистит у детей по проявлению схож с хроническим. Его симптомы – покраснения поражённой области и выделение жидкости из слёзного мешка. Чтобы выявить причину воспаления проводится анализ на такие бактерии, как стафилококк, гонококк, кишечная палочка и другие. Если при диагностике заболевания используется зондирование, то зонд проходит только до косточек слёзно-носового канала. Результат длительного течения воспаления – растяжение слёзного мешка, проявляющееся как выпячивание в области внутреннего уголка поражённого глаза.
Диагностика дакриоцистита
Изначально офтальмолог выслушивает жалобы пациента и только потом переходит к проведению исследований. Чтобы выбрать их направление, он с осторожностью ощупывает место поражения, уточная при соприкосновении с какой областью больной чувствует боль и выделяются ли при нажатии слёзные железы или гной. Далее производятся такие исследования:
- В глаз вводят красящее вещество. Если после этого соскоб, взятый из носа, не показал окрашивание ватного тампона, то слёзно-носовые пути непроходимы.
- Введение зонда. При непроходимости он продвигается до косточек.
- Непроходимость выявляется с помощью промывания. Если жидкость выходит не через нос, а через слёзные точки, то каналы непроходимы.
- Биомикроскопия выявляет локализацию болезни.
- В глаз закапывается светящееся вещество.
- Из канала берётся проба в целях выявления наличия микрофлоры и проверки её чувствительности к антибиотикам.
- В слёзно-носовой канал вводится раствор йодолипола, после чего проводится рентгенография. Это помогает установить насколько канал сужен или закупорен.
При необходимости назначаются консультации с другими врачами. В зависимости от результатов исследований и решения, принятого на консилиуме, назначается лечение.
Лечение дакриоцистита
Для лечения воспаления слёзного мешка применяют как консервативное, так и оперативное лечение. Если говорить о лекарствах, то в первую очередь назначаются антибиотики. Они выбираются в соответствии с результатами бактериологического посева. Чаще всего применяются цефуроксим, фузидиевая кислота или хлорамфеникол. Альтернативой этих препаратов становятся тетрациклин, доксициклин, офлоксацин или левофлоксацин. Медикаментозное лечение сопровождается местной терапией с помощью солюкс-лампы или воздействия высокочастотного электромагнитного поля (УВЧ). Если формируется гнойник, то его вскрывают и промывают.
Первичный дакриоцистит может лечится посредством операции если медикаменты и терапия не помогли или аномалии в развитии слёзных путей слишком выражены. Вторичная форма заболевания лечится только хирургическим методом. В целях выздоровления проводятся наружные и эндозиальные операции. Во втором случае это хирургическое вмешательство через нос. Его плюсы состоят в меньшей травматичности и незаметности послеоперационных рубцов. В результате проведённых манипуляций проход между слёзным мешком и носовой полостью увеличивается. В 98% случаев от хронического заболевания удаётся полностью избавиться.
Если говорить о новорождённых, то их лечат с помощью массажа поражённой области, промывания глаз и зондирования. Операцию проводят только после наступления трёх месяцев. Вот возможный вариант лечения в случае с новорождёнными:


А вот что говорят о процедуре зондирования и последствиях дакриоцистита, если его вовремя не лечить:


Прогнозы заболевания и его профилактика
Достаточно вовремя лечить заболевания, находящиеся в ведении ЛОРа и избегать травм глаз и лицевых костей, чтобы риск возникновения воспаления слёзного мешка снизился. Если дакриоцистита не удалось избежать, то при первых его признаках нужно обратиться к врачу. В противном случае может развиться язвенный процесс, приводящий к необратимым последствиям. Если вовремя взяться за лечение и выполнять все рекомендации врача, заболевание можно вылечить полностью.