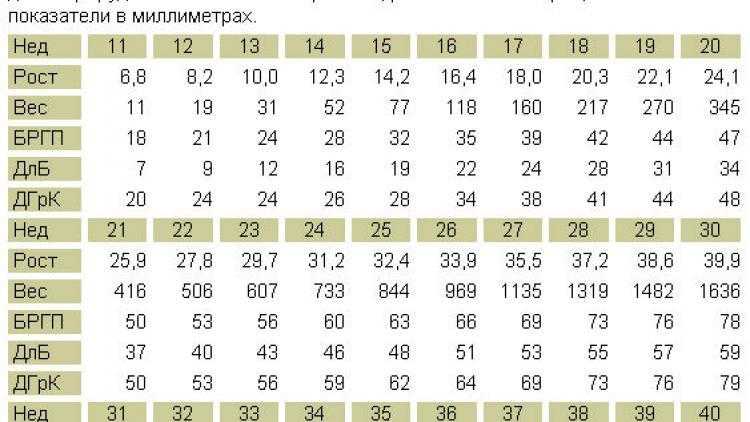
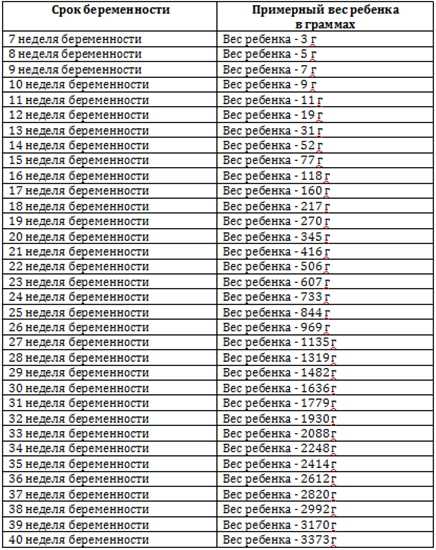
Замершая беременность
Причины и последствия данного негативного состояния изучаются специалистами всех стран для предотвращения патологической ситуации и недопущения гибели плода в утробе матери. Развитие плода может прекратиться на любом сроке, после чего организм женщины отторгает нежизнеспособную ткань.
По сведениям мировой медицинской статистики, симптомы замершей беременности наблюдаются у 20 % женщин, решившихся на зачатие. В группе риска находятся перешагнувшие порог 35-летия и пережившие аналогичное состояние ранее.
Почему беременность замирает
Среди провокаторов замершей беременности значатся:
1. Генетический фактор или хромосомные нарушения – мутации приводят к гибели эмбриона, обусловленной правилами естественного отбора жизнеспособных организмов. В большинстве случаев это происходит на сроке от 2 до 8 недель, но может случиться позже. Возникновение геномной аномалии относят к ошибке природы, несчастному случаю. Нарушение может вызвать генетическая деформация одного из родителей, передающаяся по наследству. Для исключения риска выкидыша родителям следует пройти консультацию генетика еще на этапе планирования. При повторении замирания беременности наблюдающий врач выдает направление на бесплатное обследование пары генетиками.
Для исключения риска выкидыша родителям следует пройти консультацию генетика еще на этапе планирования. При повторении замирания беременности наблюдающий врач выдает направление на бесплатное обследование пары генетиками.
2. Инфекционный процесс – инфекции бактериального, вирусного, паразитарного характера провоцируют замирание плода на ранних сроках развития. Предотвратить осложнения можно проведенной ранее вакцинацией и своевременным обращением в лечебные учреждения для принятия адекватных мер. Хронические инфекции женского организма приводят к формированию неблагоприятных условий развития плода, могут вызвать нарушения формирования эмбриона, несовместимые с жизнью. Многое зависит от пути проникновения провоцирующего фактора, активности и вида возбудителя. Одной из основных причин замершей беременности являются TORCH-инфекции — токсоплазмоз, краснуха, цитомегаловирусная инфекция и герпес, которыми обусловлены до 90% нарушений в программе вынашивания плода.
3. Смерть плода также провоцируют дисгармоничные иммунные взаимоотношения. Деформация хромосомного характера лидирует в 60% неразвивающихся беременностей на первых 6 неделях, в 20% — на 15 неделях, в 4% — до 28 недель. Чем выше возраст женщины, тем больше вероятность развития хромосомной аномалии.
Смерть плода также провоцируют дисгармоничные иммунные взаимоотношения. Деформация хромосомного характера лидирует в 60% неразвивающихся беременностей на первых 6 неделях, в 20% — на 15 неделях, в 4% — до 28 недель. Чем выше возраст женщины, тем больше вероятность развития хромосомной аномалии.
4. Немаловажное значение имеют тромбоэмболические осложнения, вызванные нарушением свертываемости крови у будущей матери.
5. Гормональный дисбаланс – базой для проверки является исследование прогестерона, тестостерона, 17-КС, ДГАЭС. Недостаток прогестерона и переизбыток андрогенов часто провоцируют замершую беременность. Бывает, что фактура эндометрия, поврежденная ранее проведенными абортами, не позволяет плодному яйцу закрепиться. Данный недостаток нейтрализуется с помощью гормонотерапии.
6. Анэмбриония – отсутствие эмбриона внутри яйца, при котором тесты на содержание ХГЧ в моче и крови дают положительный результат.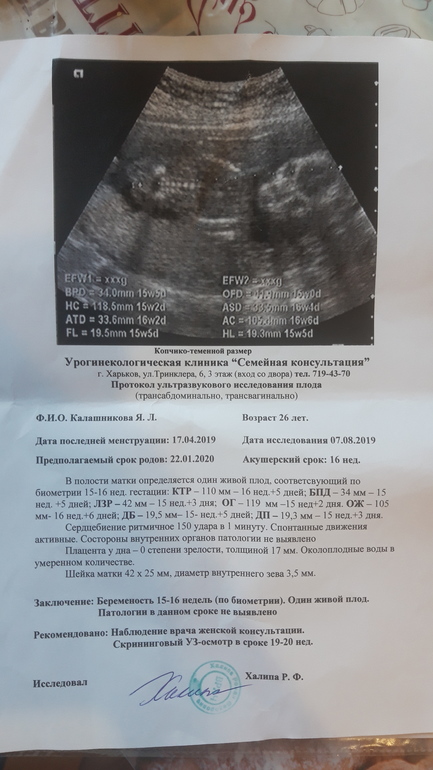 Гормон продолжает вырабатывать плодный мешок. Ситуация заканчивается выкидышем, когда яйцо покидает внутреннюю полость матки.
Гормон продолжает вырабатывать плодный мешок. Ситуация заканчивается выкидышем, когда яйцо покидает внутреннюю полость матки.
7. Вредные привычки. Практика показывает — в вопросе, почему замирает беременность, употребление спиртосодержащих напитков и курение занимают не последнее место. Риск развития патологии выше у лиц с вредными привычками.
8. Вес – превышение индекса нормальной массы тела провоцирует остановку развития беременности. Аналогичным образом влияние оказывает недостаточный вес.
9. Аномалии развития матки – патологии строения органа, новообразования, опухоли провоцируют выкидыш.
10. Агрессивная медикаментозная терапия – прием нестероидных противовоспалительных средств, контрацептивных препаратов, гормонов на ранних сроках может остановить нормальное развитие эмбриона.
11. Интоксикация матери химикатами, другие вредные факторы – неблагоприятные условия труда с повышенным риском для здоровья.
12. Хронические болезни кроветворной, сердечно-сосудистой систем, почек.
13. Вынашивание нескольких эмбрионов – риск замирания выше, чем при вынашивании одного плода.
14. Проведение ЭКО – механизм прекращения беременности малоизучен, однако известно, что искусственное оплодотворение чаще идет по негативному сценарию.
15. Неизвестные факторы. Врачи приемных отделений гинекологических больниц отмечают странную тенденцию — поступление женщин с замершей беременностью носит волнообразный характер. Причины окончательно не выявлены, однако факт формирует статистику наблюдений за патологическим синдромом.
Среди провокаторов замершей беременности можно также отметить сахарный диабет, усиленную физическую активность матери, стрессы и депрессии. Наиболее опасной считается 8-я неделя, когда плод остро воспринимает любые тератогенные воздействия.
Алкоголь и замершая беременность
Длительное время врачи спорят по поводу употребления алкоголя в период вынашивания плода. Некоторые разрешают небольшие отступления от рекомендованных правил, другие категорически запрещают прием спиртосодержащих напитков даже в малых дозах.
Некоторые разрешают небольшие отступления от рекомендованных правил, другие категорически запрещают прием спиртосодержащих напитков даже в малых дозах.
Большие дозы спиртного при беременности грозят:
- замиранием эмбриона, прекращением его развития;
- аномальными пороками сердечной мышцы плода, недоразвитием мозга;
- выкидышем, самопроизвольным абортом;
- преждевременными родами;
- рождением ребенка в срок с малыми показателями веса.
Ошибочно считать, что пиво с маркировкой «безалкогольное» обходит стороной наложенное на алкоголь табу и не вызывает побочных реакций. Каждый состав, выпущенный современными производителями, содержит спиртосодержащую формулу. Безопасность продукта из-за малой концентрации опасного вещества научно не доказана, поэтому включение напитка в список запрещенных наименований – верный шаг на пути к рождению здорового ребенка. Последние исследования показали, что кроме пива воздержаться стоит и от кваса, содержащего до 2,6% алкоголя.
Психологические причины замершей беременности
К основным провокаторам состояния специалисты относят:
- эмоциональную нестабильность, психологические и интеллектуальные перегрузки;
- семейные ссоры, нервную обстановку на работе;
- особенности личности беременной;
- психологическую незрелость к появлению ребенка, неготовность или нежелание рожать, связывать себя обязательствами, узами материнства;
- состояние хронического, непрекращающегося стресса, депрессивные психозы.
Признаки замершей беременности
Первые признаки замершей беременности можно заметить, прислушиваясь к собственному самочувствию. Настороженность должны вызвать следующие симптомы:
- Резкое прекращение токсикоза, если раньше тошнота и головокружение проявлялись при любом постороннем запахе и движении.
- Смягчение молочных желез, прекращение их увеличения.
 После набухания и болезненности грудь становится невосприимчивой к механическим воздействиям. Отдельно эти признаки замершей беременности ни о чем не говорят. Многие женщины отмечают, что подобное состояние часто бывает и во время обычного, ничем не осложненного вынашивания плода.
После набухания и болезненности грудь становится невосприимчивой к механическим воздействиям. Отдельно эти признаки замершей беременности ни о чем не говорят. Многие женщины отмечают, что подобное состояние часто бывает и во время обычного, ничем не осложненного вынашивания плода. - Снижение базальной температуры тела. Снижающийся уровень прогестерона провоцирует подобную симптоматику. Замеры выполняются сразу после пробуждения через прямую кишку. Однако и этот метод не является панацеей. Повлиять на снижение уровня температуры могут сторонние факторы и сопутствующие явления – сексуальный контакт накануне, прием определенных лекарственных препаратов, заболевание матери.
Среди дополнительных симптомов могут проявиться повышение температуры тела, боли внизу живота, мажущие выделения. Если замирание произошло на позднем сроке, беременная перестает ощущать шевеления плода. Настораживающие симптомы не всегда проявляются ярко. Они могут проявляться и при нормальном развитии эмбриона, а также во время внематочной беременности.
Диагностика
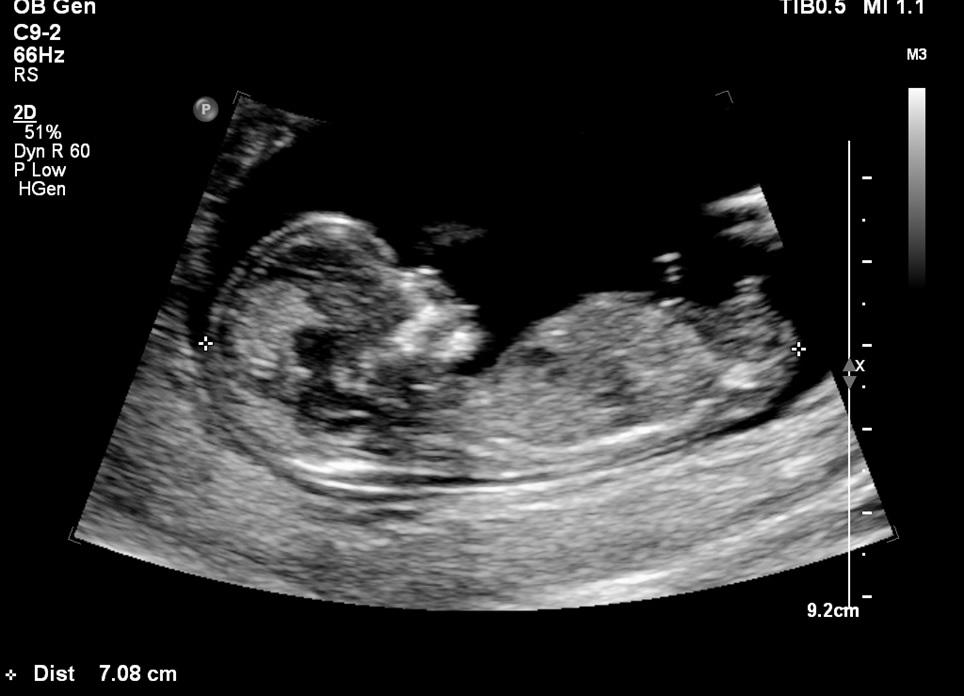
Анализы после замершей беременности следует сдавать с обязательным включением в список исследований УЗИ — наиболее точной диагностической технологии в данном случае. Кроме констатации факта о гибели плода метод определит срок остановки развития.
Терапевтическое лечение начинается после постановки диагноза. Если патология подтвердилась, существует несколько вариантов реагирования:
- Ожидание выкидыша – это естественный процесс избавления организма от чужеродного тела. Идеально, если плодный пузырь выйдет полностью с содержащимся в нем эмбрионом и околоплодными водами.
- Назначение профильных препаратов, действие которых направлено на сокращение матки и выталкивание из внутренней полости погибшего плода. Метод применим в случае, если беременность не продолжалась свыше 8 недель.
- Хирургическая операция – вмешательство проводится разными методами. В их числе гинекологическая чистка и вакуумная аспирация.

Гинекологическая чистка
С момента гибели плода до отторжения его маткой может пройти несколько недель. Оставшиеся следы умершего эмбриона провоцируют развитие воспалительного процесса, кровотечение и другие осложнения. Для исключения рисков врачи рекомендуют пройти гинекологическую чистку.
Процедура проводится под общим наркозом, занимая обычно около 15-20 минут. В редких случаях могут проявиться осложнения. Полученные образцы тканей отправляют в лабораторию для проведения гистологического анализа. Причины выкидыша помогает выяснить генетическое обследование. Благодаря гистологии определяется наличие или отсутствие атипичных клеток в матке.
Вакуумная аспирация
Кроме выскабливания может выполняться метод вакуумной аспирации, позволяющий избавиться от остатков эмбриона более деликатным способом.
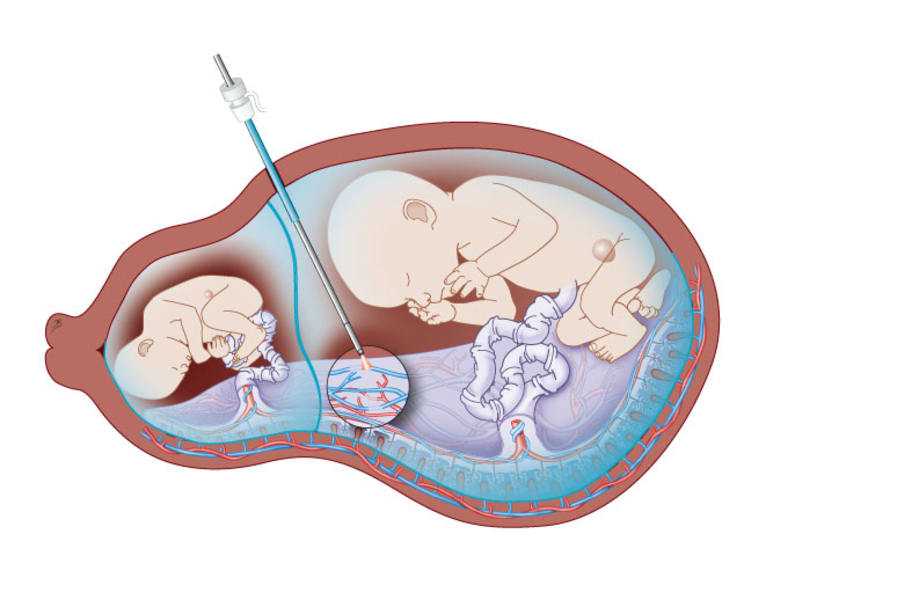 Показаниями к проведению процедуры являются:
Показаниями к проведению процедуры являются:- срок не более 12 недель;
- подтверждение замершей беременности методами дополнительного обследования;
- неполный выход частей эмбриона из матки, наличие чужеродных элементов в органе;
- угроза жизни матери или риск развития патологии плода;
- отставание плацентарной ткани в момент деторождения, когда ее остатки обнаружены в маточной полости;
- скопление сгустков крови или жидкости в матке;
- необходимость в биопсии.
Проведение процедуры не актуально::
- при воспалительных процессах, развивающихся в матке;
- для нейтрализации рисков внематочной беременности;
- при наличии изменений в матке в связи с новообразованиями или опухолью.
Метод также не рекомендован, если срок после предыдущего аборта не превышает полугодичный период.
Аспирация проводится несколькими способами:
- Под внутривенной анестезией вакуумом.
 Технология не практикуется при превышении 4-недельного срока беременности.
Технология не практикуется при превышении 4-недельного срока беременности. - Под местной анестезией мануальным вакуумом. Применяется до 12-недельного срока беременности.
Перед аспирацией необходимо пройти визуальный осмотр у специалиста, сдать рекомендованные анализы, мазок на определение микрофлоры. В числе методов обследования – УЗИ, анализы крови и мочи, тесты на скрытые инфекции в организме. В обязательном порядке требуется консультация терапевта.
Последствия аспирации могут быть осложнены:
- нарушениями менструального цикла;
- сбоями в гормональной системе;
- неполным прочищением полости матки.
В течение месяца после процедуры следует воздержаться от половых контактов, посещения бани, пребывания на солнце. Не рекомендовано принимать ванну, ходить в бассейн. Лекарства следует принимать в соответствии с составленным специалистом графиком.
Для нейтрализации болевых ощущений прописываются спазмолитики. Не следует проявлять активность и заниматься физическим трудом в течение суток после операции, так как нагрузки могут спровоцировать начало кровотечения. Болезненные ощущения внизу живота и в поясничном отделе могут сохраняться несколько дней.
Не следует проявлять активность и заниматься физическим трудом в течение суток после операции, так как нагрузки могут спровоцировать начало кровотечения. Болезненные ощущения внизу живота и в поясничном отделе могут сохраняться несколько дней.
Незамедлительное обращение к врачу требуется при:
- резком повышении температуры тела;
- непрекращающихся обильных выделениях;
- болевых ощущениях, снять которые не помогает даже прием сильнодействующих препаратов;
- непривычном сильном запахе от половых органов.
Замершая беременность, причины и последствия которой негативно сказываются на эмоциональном фоне потерявшей ребенка матери, встречаются и у полностью здоровых пар. На Западе практика тщательного обследования рекомендована только после третьего повторения остановки развития плода в утробе. Что касается анализов после произошедшей аномалии, то список их достаточно обширен: ОАК, ОАМ, кровь на содержание гормонов, мазок на микрофлору, исследование на скрытые инфекции, передаваемые половым путем, анализы на TORCH-инфекции, трансвагинальное УЗИ.
Вероятные последствия
При первичной трагедии риск повторения негативного сценария не превышает 20%, при повторной патологии опасность возникает в 35% случаев, третья остановка развития эмбриона в утробе грозит 40% нарушений в последующий период.
Планирование нового зачатия
Шансы на нормальную повторную беременность после замирания эмбриона в предыдущий раз велики. Главное – прислушаться к рекомендациям врача и выполнить выданные специалистом предписания. Мнение большинства гинекологов едино – планировать новую беременность следует не ранее, чем через три-четыре месяца после замершей. В течение этого срока организм женщины восстанавливается, набирается сил и накапливает положительный потенциал. Стабилизируется гормональный фон, снижается стрессогенный фактор от пережитых волнений.
До зачатия специалист советует использовать гормональные противозачаточные таблетки, предотвращающие риск беременности в незапланированный срок. Принимая пероральные средства, женщина разгружает яичники, предоставляя им дополнительный отдых. Отмена ОК повышает шансы оплодотворения яйцеклетки. Через три месяца после замершей беременности рекомендуется начать прием фолиевой кислоты.
Принимая пероральные средства, женщина разгружает яичники, предоставляя им дополнительный отдых. Отмена ОК повышает шансы оплодотворения яйцеклетки. Через три месяца после замершей беременности рекомендуется начать прием фолиевой кислоты.
Шансы на успешное родоразрешение высоки и при наступлении беременности сразу после замирания плода в утробе. Для снижения риска выкидышей в данной ситуации должно быть показано прохождение профильной терапии исходя из рекомендаций хорошего специалиста в области гинекологии.
Фолиевая кислота (B9)
Доказано, что прием витамина В9 за месяц до зачатия и первые три месяца после него снижает риски проявления аномалий развития эмбриона на 50%. Он обязателен на этапе планирования беременности и в момент ее зарождения в организме. Суточная доза препарата должна составлять 400-800 мкг. Некоторые женщины ограничиваются приемом мультивитаминов, забывая оценить содержание в них фолиевой кислоты. Дозировку определяет лечащий врач исходя из ситуации, здоровья беременной, особенностей ее организма. Дополнительно рекомендуется включать в рацион шпинат, цитрусовые плоды, брокколи и белокочанную капусту, киви, клубнику.
Дополнительно рекомендуется включать в рацион шпинат, цитрусовые плоды, брокколи и белокочанную капусту, киви, клубнику.
Не стоит опасаться превышения дозы витамина в организме. Он имеет водорастворимую основу, поэтому легко выходится вместе с мочой. Однако случаи передозировки в медицинской статистике все же были отмечены.
Назначение врачом повышенной нормы В9 обосновано в следующих случаях:
- если у матери уже есть ребенок с аномалией нервной системы;
- при избыточном весе;
- во время приема противосудорожных препаратов;
- при анемии, выявленной в результате анализов крови, которую спровоцировал недостаток фолиевой кислоты в организме.
Доза препарата в этих случаях может быть увеличена до 5000 мкг.
Как предотвратить замершую беременность – причины и последствия угрозы
Проанализировав причины патологического состояния и угрозы, которые оно несет для здоровья, врач составляет индивидуальный протокол наблюдения.
В числе общих рекомендаций можно выделить:
- Обращение к гинекологу на этапе планирования, получение консультаций генетика, эндокринолога, иммунолога, сдача анализов и прохождение профильных обследований.
- Отказ от вредных привычек, курения, употребления спиртосодержащих напитков.
- Сбалансированное питание с включением в состав принимаемой пищи полезных витаминов и микроэлементов. Исключение из рациона полуфабрикатов, фаст-фуда, экзотической кухни, большого количества кофе и крепкого чая.
- Исключение из списка определенных категорий лекарственных средств, о которых расскажет врач. В числе запрещенных препаратов – аспирин, его можно безболезненно заменить на парацетамол.
Резюмируя вышесказанное, следует еще раз коротко остановиться на основных постулатах:
1. Когда возникает? Замершая беременность может проявиться на любом этапе развития эмбриона, но чаще всего в первом триместре.
2. Почему происходит? В числе нарушений, происходящих на ранних сроках развития плода, отмечены дисбаланс гормонального фона, инфекционные процессы, нарушения менструального цикла, генетические сдвиги. Это может быть вызвано хромосомными нарушениями или фактом кровной связи, когда отец и мать являются родственниками. Природа сама применяет фильтр естественного отбора, отбраковывая нежизнеспособный плод и провоцируя его гибель. Риск замирания эмбриона возрастает, если у женщины с отрицательным резус-фактором было несколько абортов до момента наступления желанной беременности. По статистике, аборты часто становятся своеобразным предвестником патологии. Они грубо нарушают гормональный статус, являются причиной травматизации матки и инфицирования шейки. В более поздний срок замершая беременность чаще возникает из-за хронического заболевания матери, протекающего в тяжелой форме – сахарного диабета, порока сердечной мышцы, болезни почек. Угрозу можно снизить, если заняться лечением на этапе планирования.
Почему происходит? В числе нарушений, происходящих на ранних сроках развития плода, отмечены дисбаланс гормонального фона, инфекционные процессы, нарушения менструального цикла, генетические сдвиги. Это может быть вызвано хромосомными нарушениями или фактом кровной связи, когда отец и мать являются родственниками. Природа сама применяет фильтр естественного отбора, отбраковывая нежизнеспособный плод и провоцируя его гибель. Риск замирания эмбриона возрастает, если у женщины с отрицательным резус-фактором было несколько абортов до момента наступления желанной беременности. По статистике, аборты часто становятся своеобразным предвестником патологии. Они грубо нарушают гормональный статус, являются причиной травматизации матки и инфицирования шейки. В более поздний срок замершая беременность чаще возникает из-за хронического заболевания матери, протекающего в тяжелой форме – сахарного диабета, порока сердечной мышцы, болезни почек. Угрозу можно снизить, если заняться лечением на этапе планирования.
3. Что должно насторожить? Вызвать опасения за самочувствие ребенка должны боли в пояснице и животе, мажущие выделения крови, снижение базальной температуры, отсутствие динамики роста ХГЧ. Если во время беременности вы чувствовали токсикоз, головокружения, тошноту и другие схожие симптомы, после чего последовало их стремительное исчезновение – это веский повод насторожиться и посетить с жалобами специалиста гинеколога. Врач проведет осмотр на гинекологическом кресле и при необходимости отправит на ультразвуковую диагностику. Еще один симптом, который характеризует замершую беременность – прекращение набухания грудных желез.
4. Чем опасна замершая беременность? Если женский организм «вытолкнул» через родовые пути эмбрион с плодным яйцом и водами после замирания развития – это хорошо. Вскоре органы репродуктивной системы придут в норму, наберутся сил и будут готовы к новому зачатию. Если же этого не произошло, следует пройти УЗИ, чтобы зафиксировать остатки материала в полости матки. Для их удаления применяется метод выскабливания кюреткой и вакуумная аспирация. Также может быть применена тактика выжидания, при которой организм через некоторое время после замирания беременности произведет выкидыш. Для выхода остатков эмбриона и плодных оболочек применяются и лекарственные препараты, действие которых направлено на сокращение стенок матки. Раннее обращение к врачу исключает риск проявления осложнений. При длительном пребывании плодного мешка в матке может развиться кровопотеря, вызванная синдромом ДВС, когда кровь перестает сворачиваться, а обильный кровоток создает угрозу для жизни.
Для их удаления применяется метод выскабливания кюреткой и вакуумная аспирация. Также может быть применена тактика выжидания, при которой организм через некоторое время после замирания беременности произведет выкидыш. Для выхода остатков эмбриона и плодных оболочек применяются и лекарственные препараты, действие которых направлено на сокращение стенок матки. Раннее обращение к врачу исключает риск проявления осложнений. При длительном пребывании плодного мешка в матке может развиться кровопотеря, вызванная синдромом ДВС, когда кровь перестает сворачиваться, а обильный кровоток создает угрозу для жизни.
5. Какие перспективы? После случившегося важно не опускать руки, а сделать все необходимое, чтобы следующая беременность завершилась благополучными родами. Посетите врача, пройдите рекомендованные обследования, исключите опасные факторы, займитесь собой, приведите себя в порядок в физическом и психологическом плане. Получите консультацию генетика, эндокринолога и иммунолога. Мощный врачебный тандем снизит вероятность ошибки при планировании новой беременности.
Мощный врачебный тандем снизит вероятность ошибки при планировании новой беременности.
Как распознать замершую беременность и что делать дальше
12 ноября 2020ЛикбезЗдоровье
Она может появиться в любой момент на сроке до 20 недель.
Поделиться
0Что такое замершая беременность
Замершей, или неразвивающейся, беременностьюMissed Miscarriage называется состояние, при котором эмбрион или плод умер. При этом он всё ещё находится в матке. Плацента продолжает выделять гормоны, поэтому у женщины иногда остаются признаки беременности.
Гинеколог может диагностировать замершую беременность в любой момент до 20‑й недели.
Каковы причины замершей беременности
Существует несколько причин неразвивающейся беременности. Хотя в ряде случаевНеразвивающаяся беременность. Методические рекомендации МАРС врачи не могут понять, почему женщина потеряла ребёнка.
Нарушение анатомии матки
ДефектыНеразвивающаяся беременность.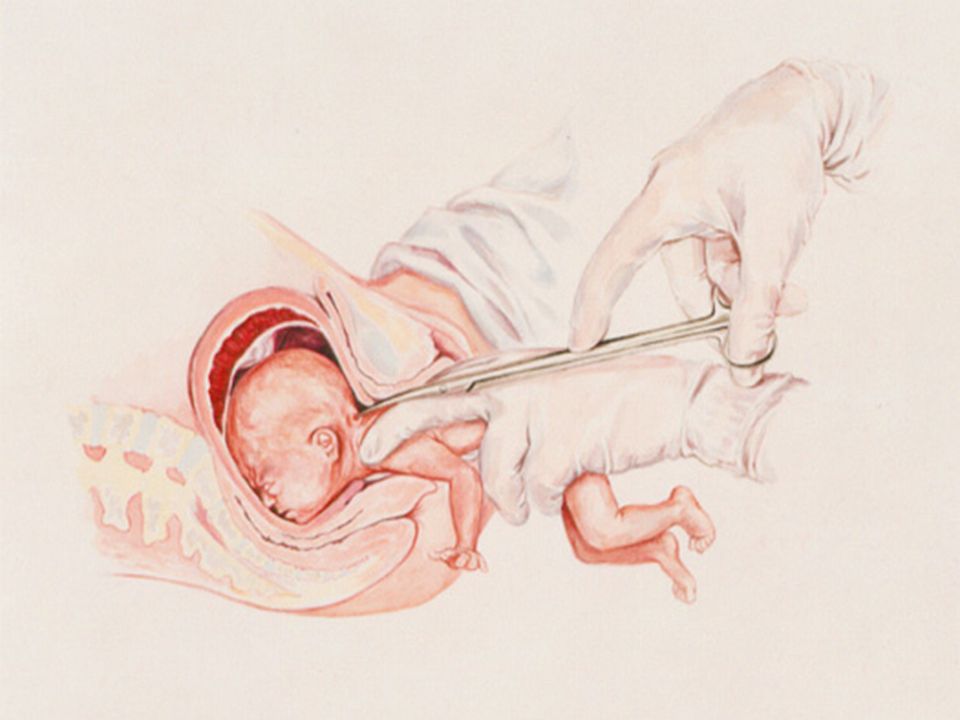 Методические рекомендации МАРС могут быть врождёнными и приобретёнными. К первым можно отнести удвоение матки. Вторые чаще всего появляются после операций. Например, кюретажа, то есть удаления эндометрия. Эту процедуру иногда проводят после родов по медицинским показаниям или при предыдущих замерших беременностях.
Методические рекомендации МАРС могут быть врождёнными и приобретёнными. К первым можно отнести удвоение матки. Вторые чаще всего появляются после операций. Например, кюретажа, то есть удаления эндометрия. Эту процедуру иногда проводят после родов по медицинским показаниям или при предыдущих замерших беременностях.
При аномалиях органа плод или эмбрион погибает из‑за гормональных расстройств или того, что яйцеклетка неправильно прикрепляется к маточной стенке.
Хромосомные аномалии эмбриона
По этой причине происходитCauses of Miscarriage 50–85% выкидышей. Если оплодотворённая яйцеклетка состоит из 23 пар хромосом, то она приспособлена для развития в здоровый эмбрион, который на восьмой неделе превращается в плод. Если у будущего ребёнка больше или меньше 23 пар хромосом, это аномалия. Он вряд ли выживет после рождения. Это может вызвать замершую беременность или выкидыш, обычно в первом триместре.
Нарушение эндометрия
В норме эндометрий находится только в матке. При эндометриозе ткань накапливается за её пределами, может искажать положение матки, маточных труб и яичников. Из‑за этого состояния некоторым женщинам тяжело забеременетьEndometriosis and miscarriage — an overview of current evidence.
При эндометриозе ткань накапливается за её пределами, может искажать положение матки, маточных труб и яичников. Из‑за этого состояния некоторым женщинам тяжело забеременетьEndometriosis and miscarriage — an overview of current evidence.
Как именно отклонение может вызвать замершую беременность, пока неясно. Но исследователи утверждаютEndometriosis and miscarriage: Systematic review, что у женщин с заболеванием риск не выносить ребёнка выше на 80%, чем у здоровых.
Нарушение свёртываемости крови
Ещё одной причиной неразвивающейся беременности бывает антифосфолипидный синдромAntiphospholipid Syndrome (APS) in Pregnancy. При заболевании кровь очень активно свёртывается и в плаценте могут появиться тромбы. Из‑за этого ухудшается кровоснабжение плода и в некоторых случаях он погибает.
Инфекции
Они не всегда приводят к замершей беременности или выкидышу, но повышают риск. Опасными для эмбриона или плода могут быть следующие инфекцииCauses of Miscarriage:
- краснуха;
- токсоплазмоз;
- цитомегаловирусная инфекция;
- герпес;
- сифилис;
- гонорея;
- хламидиоз;
- ВИЧ;
- лихорадка денге;
- бактериальный вагиноз;
- малярия;
- парвовирус В19.

Другие причины
Неразвивающуюся беременность иногда связывают с возрастомВыкидыш в ранние сроки беременности: диагностика и тактика ведения матери. Женщины после 40 лет теряют детей в 40% случаев, после 45 — в 60%. Отразиться на развитии эмбриона или плода также могут предыдущие выкидыши, курение, употребление наркотиков, ожирение и некоторые препараты.
Точно не влияют на появлениеВыкидыш в ранние сроки беременности: диагностика и тактика ведения замершей беременности авиаперелёты, вакцинация против вируса папилломы человека, секс, стресс, предыдущие аборты (если проводились не по медицинским показаниям), занятия спортом и приём оральных контрацептивов.
Каковы симптомы замершей беременности
Если у женщины были признакиНеразвивающаяся беременность. Методические рекомендации МАРС беременности, они могут пропасть. Сначала исчезают тошнота, рвота и гиперсаливация, то есть увеличение секреции слюнных желёз. Через 3–6 дней проходит нагрубание (увеличение и болезненные ощущения) молочных желёз. На сроке с 16‑й до 20‑й недели ребёнок не начинает шевелиться или движения исчезают.
На сроке с 16‑й до 20‑й недели ребёнок не начинает шевелиться или движения исчезают.
Если мёртвый плод находится в матке больше 3–4 недель, могут появиться слабость, головокружение и лихорадка. На 6‑й неделе — кровянистые выделения. На эти симптомы жалуются только 10% женщин.
Иногда замершая беременность проходит бессимптомно. В этом случае выявить её можно только во время планового скрининга.
Что делать при подозрении на замершую беременность
Нужно срочно обратиться к гинекологу. Если срок больше 10 недель, врач поставит диагнозIdentifying and Treating a Missed Abortion во время УЗИ. Основной признак — это отсутствие сердцебиения у плода.
До 10‑й недели о состоянии узнают по‑другому. Доктор несколько дней контролирует гормон ХГЧ в крови. Если беременность закончилась, его уровень не повышается обычными темпами. Когда врач не уверен в результатах анализов, он может назначить УЗИ. Так специалист проверяет, соответствует ли размер плода текущему сроку.
Если замершая беременность подтвердилась, её нужно прервать. В зависимости от срока и состояния женщины гинеколог может предложить несколько способов.
«Выжидательная» тактика
Проходит только под контролем врача, иногда в больнице. Назначить себе её самостоятельно нельзя, это может навредить. Тактика рассчитана на то, что выкидышВыкидыш в ранние сроки беременности: диагностика и тактика ведения случится самостоятельно и медицинского вмешательства не понадобится.
Гинеколог обычно предлагают этот вариант в первом триместре, если у женщины есть небольшие кровянистые выделения и умеренные боли. Инфекций и обильного маточного кровотечения быть не должно.
Недостаток метода в том, что при выкидыше плод может выйти не полностью. Тогда понадобится помощь хирурга.
Медикаментозный аборт
Возможен до 6‑й недели беременности. Врач вводит пациентке препарат, который через несколько часов вызывает схватки, кровотечение, а впоследствии выкидыш. Также назначаются лекарства, которые помогают женщине справиться с побочными эффектами. Например, ознобом или лихорадкой.
Например, ознобом или лихорадкой.
Через 7–14 дней после аборта проводится УЗИ. Это нужно, чтобы узнать, полностью ли опорожнилась матка. Если нет, гинеколог предлагает пациентке «выжидательную» тактику или выскабливание.
Выскабливание матки
ОперациюВыкидыш в ранние сроки беременности: диагностика и тактика ведения проводят, если у женщины анемия, начались обильные кровотечения или срок беременности — больше 12 недель. Во время процедуры хирург удаляет замерший плод и плаценту. Многие сами выбирают выскабливание, потому что это самый быстрый способ прервать беременность.
Вакуум‑аспирация
Эту операцию можно проводить на срокеНеразвивающаяся беременность. Методические рекомендации МАРС до 12 недель. Хирург вводит в матку трубкуManual vacuum aspiration (MVA), которая отсасывает плод и плаценту. Процедура занимает около 15 минут. После неё пациентка на час остаётся под наблюдением врача. В отличие от выскабливания, вакуум‑аспирация проводится под местной анестезией, женщина теряет меньше крови.
Как проходит восстановление после замершей беременности
Неразвивающуюся беременность у большинства пациенток сопровождает хронический эндометритНеразвивающаяся беременность. Методические рекомендации МАРС, то есть воспаление слизистой оболочки матки. Его нужно лечить в первые три месяца после потери плода. Где будет проходить терапия — дома или в больнице, решает доктор. Но в обоих случаях прописывают антибиотики.
Также для восстановления структуры и функций эндометрия врачи назначают гормональные, нестероидные противовоспалительные препараты, физиотерапию.
Без лечения выносить ребёнка в следующий раз получается только у 18% женщин.
Как помочь себе эмоционально после замершей беременности
Боль от потери плода может показаться неоправданнойYour feelings and emotions after miscarriage, потому что родители даже не видели младенца. Но многие пары начинают представлять его себе после того, как узнали о беременности. Поэтому горевать в этой ситуации — нормально. Возможно, понадобится время, чтобы оплакать не только нерождённого ребёнка, но и все мечты, которые были с ним связаны.
Возможно, понадобится время, чтобы оплакать не только нерождённого ребёнка, но и все мечты, которые были с ним связаны.
Женщина может чувствовать вину за то, что случилось, и думать, где ошиблась. Но здесь важно понять, что от неё ничего не зависело.
Стефани Зобель
доктор медицинских наук, акушер-гинеколог, в комментарии для сайта CoFertility
Женщина не виновата в выкидыше. Не в её силах спровоцироватьWhat is a Missed Miscarriage? или предотвратить беду. Например, изменение диеты, ограничение стресса, приём дородовых витаминов и физическая подготовка не помогут остановить развитие хромосомных аномалий.
Вот несколько советовWhat I’ve Learned from Counseling Couples Through Miscarriage от пар, которые пережили замершую беременность и справились с этим:
- Установите границы. Вопросы от родственников или друзей о том, как скоро вы снова попробуете завести ребёнка, могут ранить. Пусть окружающие чувствуют, что вы понимаете заботу и беспокойство, но такие проявления бывают навязчивы.
 Попробуйте сказать, что эта тема слишком личная.
Попробуйте сказать, что эта тема слишком личная. - Отказывайтесь от поддержки, если это необходимо. Если вы не хотите слушать ободряющие речи, в вежливой форме дайте окружающим понять это. Объясните, что сейчас вам грустно, но вы не против пообщаться позже.
- Побалуйте себя. Не отказывайте себе, если захотелось съесть рожок мороженого или позаниматься в тренажёрном зале в середине дня и без особой причины. Это может принести удовольствие и поможет почувствовать себя в безопасности.
- Попросите о поддержке. Обратитесь к партнёру или друзьям. Скажите, что сейчас вам нужна забота.
- Помните, что боль со временем утихает. А пока вы можете найти свой личный способ поддерживать связь с ребёнком, пусть и кратковременную. Так, попробуйте поговорить с ним или написать письмо.
- Проведите ритуал прощания. Его можно придумать самостоятельно. Кто‑то просит близких собраться, другие делают лодочку и отпускают её, например, по течению ручья.

Читайте также 🤰🌸💉
- Что делать, если болит живот при беременности
- 8 продуктов, которые нельзя есть беременным
- Как и зачем заниматься йогой для беременных
- Какие прививки можно делать беременным
- Чем опасна внематочная беременность и как её вовремя распознать
Мертворождение: определение, причины и профилактика
Обзор
Что такое мертворождение?
Мертворождение – это смерть плода после 20-й недели беременности матери.
Мертворождение классифицируется как раннее мертворождение, позднее мертворождение или мертворождение в срок. Эти типы определяются количеством недель беременности:
- Раннее мертворождение: Плод умирает между 20 и 27 неделями.
- Поздний мертворождение: Плод умирает между 28 и 36 неделями.
- Мертворождение в срок: Плод умирает на 37-й неделе или позже.
Насколько распространены мертворождения?
Мертворождение происходит примерно у одного из 160 новорожденных (около 24 000 детей в год в США).
Кто подвергается риску мертворождения?
Мертворождение может произойти у беременных женщин любого возраста, происхождения или этнической принадлежности.
- Курить, употреблять алкоголь или принимать легкие наркотики.
- Возраст старше 35 лет.
- Плохой дородовой уход.
- Недоедают.
- Черные.
- Многоплодные роды (близнецы и более).
- Иметь ранее существовавшее заболевание.
- Имеют ожирение (индекс массы тела выше 30).
В чем разница между мертворождением и выкидышем?
Как и мертворождение, выкидыш также является невынашиванием беременности. Однако если мертворождение – это потеря плода после 20 недель беременности, то выкидыш случается до 20-й недели.
Симптомы и причины
Что вызывает мертворождение?
Причина мертворождения важна не только для медицинских работников, но и для помощи родителям в процессе горя. Причина не всегда известна (1 из 3 мертворождений не может быть объяснена), но наиболее вероятные причины включают:
- Проблемы с плацентой и/или пуповиной.
 Плацента — это орган, выстилающий матку во время беременности. Через нее и пуповину плод получает кровь, кислород и питательные вещества. Любые проблемы с плацентой или пуповиной и плод не будет развиваться должным образом.
Плацента — это орган, выстилающий матку во время беременности. Через нее и пуповину плод получает кровь, кислород и питательные вещества. Любые проблемы с плацентой или пуповиной и плод не будет развиваться должным образом. - Преэклампсия . Преэклампсия — это высокое кровяное давление и отек, которые часто возникают на поздних сроках беременности. Если у вас преэклампсия, у вас в два раза выше риск отслойки плаценты или мертворождения.
- Волчанка. У человека, больного волчанкой, есть риск мертворождения.
- Нарушения свертывания крови. Человек с нарушением свертываемости крови, таким как гемофилия, подвергается высокому риску.
- Заболевания беременных. Другие болезни иногда могут быть причиной мертворождения. Список включает диабет, болезни сердца, заболевания щитовидной железы, вирусные или бактериальные инфекции.
- Образ жизни.
 Если ваш образ жизни включает употребление алкоголя, наркотиков и/или курение, у вас больше шансов родить мертвого ребенка.
Если ваш образ жизни включает употребление алкоголя, наркотиков и/или курение, у вас больше шансов родить мертвого ребенка. - Врожденные дефекты . Один или несколько врожденных дефектов являются причиной около 25% мертворождений. Врожденные пороки редко обнаруживаются без тщательного обследования плода, в том числе вскрытия.
- Инфекция. Инфекция между 24 и 27 неделями может привести к гибели плода. Обычно это бактериальная инфекция, которая попадает из влагалища в матку. Общие бактерии включают Streptococcus группы B, кишечную палочку, клебсиеллу, энтерококк, Haemophilus influenza, хламидию и микоплазму или уреаплазму . Дополнительные проблемы включают, среди прочего, краснуху, грипп, герпес, болезнь Лайма и малярию. Некоторые инфекции остаются незамеченными до тех пор, пока не возникнут серьезные осложнения.
- Травма. Травма, такая как автомобильная авария, может привести к мертворождению.

- Внутрипеченочный холестаз беременных (ВХБ). Это заболевание печени, также известное как акушерский холестаз, характеризуется сильным зудом.
Какие физические симптомы возникают у матери после мертворождения?
Если у вас жар, кровотечение, озноб или боль, обязательно немедленно обратитесь к своему лечащему врачу, так как это может быть признаком инфекции.
Буду ли я кормить грудью после мертворождения?
После рождения плаценты могут активироваться гормоны, вырабатывающие молоко (лактация). Вы можете начать производить грудное молоко. Если у вас нет преэклампсии, вы можете принимать лекарства, называемые агонистами дофамина, которые могут остановить выработку молока в груди. Вы также можете остановить лактацию естественным путем.
Приводит ли мертворождение к бесплодию?
Нет. Мертворождение не является причиной бесплодия и не указывает на наличие проблемы.
Диагностика и тесты
Как ставится диагноз?
Обычно вы заметите, что плод не так активен, как раньше. УЗИ подтвердит, если плод прошел.
УЗИ подтвердит, если плод прошел.
Как узнать, что стало причиной моего мертворождения?
Чтобы установить причину, ваш лечащий врач проведет один или несколько из следующих тестов:
- Анализы крови . Анализы крови покажут, есть ли у вас преэклампсия, акушерский холестаз или диабет.
- Исследование пуповины, оболочек и плаценты . Эти ткани прикрепляются к вашему плоду. Аномалия может помешать плоду получать кислород, кровь и питательные вещества.
- Тесты на инфекции . Медицинские работники возьмут образец вашей мочи, крови или клеток из влагалища или шейки матки для проверки на наличие инфекции.
- Проверка функции щитовидной железы . Этот тест определит, есть ли что-то не так с вашей щитовидной железой.
- Генетические тесты . Ваш поставщик медицинских услуг возьмет образец пуповины, чтобы определить, были ли у плода генетические проблемы, такие как синдром Дауна.

Ваш лечащий врач также просмотрит медицинские записи и обстоятельства мертворождения. С вашего согласия может быть проведено вскрытие для установления причины гибели плода. Вскрытие – это хирургическая процедура, которую проводит квалифицированный патологоанатом. Надрезы делаются осторожно, чтобы избежать обезображивания, а затем разрезы восстанавливаются хирургическим путем. Вы имеете право ограничить вскрытие, чтобы исключить любые разрезы на вашем ребенке, которые вам неудобны. Обязательно запишите эти запросы в форму разрешения на вскрытие.
В некоторых больницах вскрытия не проводятся, поэтому вашего ребенка, возможно, придется транспортировать в другую больницу. Убедитесь, что вы чувствуете себя комфортно в том месте, куда везут вашего ребенка. У вас также есть право отказаться от вскрытия, если вы этого хотите.
Вскрытие может потребоваться по закону в некоторых случаях, в том числе когда:
- Ребенок умер в течение 24 часов после хирургической операции.

- Медицинский работник не может подтвердить причину смерти.
- Ребенок был жив и внезапно умер.
Управление и лечение
Что происходит после смерти мертворожденного ребенка?
Если плод погибает до начала родов, у вас есть три варианта:
- Индуцированные роды.
- Естественные роды.
- Кесарево сечение.
Индуцированные роды. Медицинские работники рекомендуют искусственные роды как лучший вариант после мертворождения. Это следует сделать немедленно, если вы:
- У вас тяжелая преэклампсия (высокое кровяное давление).
- Серьезная инфекция.
- Разрыв амниотического мешка (мешка с водой вокруг плода).
- Имеются какие-либо нарушения свертываемости крови.
Роды вызываются с помощью лекарства, отпускаемого одним из пяти способов:
- Таблетка, вводимая во влагалище.
- Гель, введенный во влагалище.
- Проглоченная таблетка.

- Капельница в вену.
- Лампа Фолея. Механический баллон, расширяющий шейку матки.
Естественные роды. Можно дождаться естественных родов, но со временем тело плода может испортиться в матке. Плод может выглядеть иначе, чем вы ожидаете. Ухудшение также затрудняет определение причины смерти.
Кесарево сечение . Кесарево сечение не рекомендуется, поскольку оно не так безопасно, как естественные роды или искусственные роды.
Что происходит после рождения мертворожденного ребенка?
Вы сможете держать своего ребенка на руках, и ваши медицинские работники позволят вам проводить с ребенком столько времени, сколько вам нужно. Сначала вам может показаться неудобным эта идея.
Вы можете попросить любые сувениры и сувениры вашего ребенка, такие как одеяло, прядь волос вашего ребенка, браслет с идентификационным номером больницы и т. д. Вы можете фотографировать. Это также может быть неудобным, но позже это может стать вашим заветным приобретением и может помочь вам во время вашего горя. Большинство больниц выдадут семье свидетельство о рождении, но убедитесь, что вы просите и требуете, чтобы оно включало отпечатки ладоней и следов ребенка.
Большинство больниц выдадут семье свидетельство о рождении, но убедитесь, что вы просите и требуете, чтобы оно включало отпечатки ладоней и следов ребенка.
Профилактика
Можно ли предотвратить мертворождение?
Обычно мертворождение невозможно предотвратить. Это часто происходит из-за того, что плод не развивался нормально. Как правило, улучшение вашего здоровья, в том числе лечение ранее существовавших заболеваний и выбор образа жизни, увеличивает ваши шансы на успешную беременность. У вас также меньше шансов родить мертвого ребенка, если, когда вы знаете, что находитесь в группе высокого риска, за вами тщательно наблюдают с помощью рутинных ультразвуковых исследований и / или мониторинга частоты сердечных сокращений плода. Если ваш лечащий врач обнаружит проблему, он может при необходимости досрочно родить вашего ребенка.
Как снизить риск мертворождения?
Поскольку причина мертворождения не всегда понятна, ее трудно предотвратить. Однако есть несколько шагов, которые вы можете предпринять, чтобы увеличить свои шансы на рождение здорового ребенка:
- Избегайте рекреационных наркотиков, курения и употребления алкоголя.

- Если во второй половине беременности возникнет кровотечение, обратитесь к своему лечащему врачу.
- Делайте так называемый ежедневный «счет ударов». Примерно в 26-28 недель ознакомьтесь с шевелениями плода. Выясните, что является нормальным для плода. Затем, если они перестанут действовать нормально, обратитесь к своему лечащему врачу.
- Прежде чем забеременеть, постарайтесь набрать здоровый для вас вес. Если вы уже беременны, поговорите со своим лечащим врачом о диете и вариантах упражнений.
- Защитите себя от инфекций.
- Избегайте определенных продуктов, включая некоторые виды рыбы и некоторые виды сыра. Кроме того, дважды проверяйте, чтобы мясо или птица, которые вы едите, были тщательно приготовлены.
- Немедленно сообщайте о любой боли в животе, зуде или вагинальном кровотечении.
- Спите на боку, а не на спине. Если вы были беременны в течение 28 недель или более, сон на спине может удвоить риск мертворождения. Не совсем понятно, почему это имеет значение, но эксперты подозревают, что это как-то связано с притоком крови и кислорода к плоду.

- Пройдите плановые анализы, включая кровяное давление и анализы мочи. Это поможет вашему лечащему врачу увидеть, есть ли какие-либо заболевания или состояния, которые могут повлиять на здоровье вашего ребенка.
Может ли еда, которую я ем, предотвратить мертворождение?
К сожалению, употребление определенной пищи или отказ от нее не может гарантировать, что у вас не будет мертворождения. Тем не менее, есть некоторые продукты, от которых вам следует держаться подальше, чтобы повысить шансы на здоровую беременность в целом. Избегайте следующего:
- Мягкие сыры с плесенью и мягкие сыры с плесенью.
- Непастеризованное молоко и непастеризованные молочные продукты.
- Сырое или недоваренное мясо.
- Продукты из печени.
- Паштет.
- Мясо дичи.
- Сырые или частично приготовленные яйца.
- Утиные, гусиные или перепелиные яйца.
- Рыба-меч, марлин, акула и сырые моллюски.
- Ограничьте потребление напитков с кофеином и травяных чаев.

Перспективы/прогноз
Когда мне следует обратиться к врачу после естественных или искусственных родов?
Скорее всего, через несколько недель у вас будет назначена повторная встреча с лечащим врачом. В это время будут обсуждаться результаты вскрытия и анализов, и вы сможете высказать опасения по поводу будущих беременностей.
Могу ли я забеременеть после рождения мертвого ребенка?
Да. У большинства женщин, у которых рождаются мертвые дети, беременность и роды проходят нормально. Если мертворождение было вызвано врожденным дефектом или проблемой с пуповиной, шансы на другое мертворождение невелики. Если причиной стало заболевание беременной или генетическое заболевание, риск несколько выше. Вероятность того, что ваша следующая беременность закончится мертворождением, составляет около 3%, а это означает, что в большинстве беременностей после мертворождения рождаются здоровые дети.
Через какое время после мертворождения я могу снова забеременеть?
Обсудите сроки вашей следующей беременности с вашим лечащим врачом, чтобы убедиться, что вы физически готовы начать новую беременность. Некоторые поставщики медицинских услуг рекомендуют подождать определенное время (от шести месяцев до одного года), прежде чем пытаться снова зачать ребенка. Некоторые исследования показали, что женщины, которые ждут не менее одного года, чтобы зачать ребенка, могут меньше испытывать депрессию и тревогу во время более поздних сроков беременности.
Некоторые поставщики медицинских услуг рекомендуют подождать определенное время (от шести месяцев до одного года), прежде чем пытаться снова зачать ребенка. Некоторые исследования показали, что женщины, которые ждут не менее одного года, чтобы зачать ребенка, могут меньше испытывать депрессию и тревогу во время более поздних сроков беременности.
Статистические данные показывают, что около 60% пар зачатие после рождения мертворожденного ребенка занимает до шести месяцев, а еще 30% — до 12 месяцев. Не удивляйтесь, если что-то не произойдет быстро.
Жить с
Нужны ли похороны мертворожденному?
После смерти вашего ребенка одно из первых решений, с которым вам придется столкнуться, — это необходимость устраивать похороны.
То, что вы делаете, может сыграть важную роль в процессе скорби. Это решение, которое только вы и другой родитель можете принять вместе. Вы можете обнаружить, что вам нужно время, чтобы принять решения и договориться. Довольно часто семьям требуется до недели (а иногда и больше), чтобы договориться. Это хорошо.
Это хорошо.
Каким бы ни был ваш выбор, вы имеете право передумать. Обязательно спросите того, кто занимается вашими приготовлениями, о том, сколько времени у вас есть на внесение каких-либо изменений.
Как мне общаться с другими детьми после мертворождения?
Вы можете обнаружить, что ваши дети — это утешение, беспокойство или просто слишком трудно иметь дело. Это нормальные реакции. Найдите время, чтобы погоревать и попрощаться с ребенком, которого вы потеряли. Со временем вы снова почувствуете нормальные чувства к своим живым детям, и ваша связь с ними, возможно, станет сильнее.
Как бы вы ни хотели уберечь своих детей от боли, они чувствуют эмоции вокруг себя. Честность — лучший способ помочь вашим детям справиться с этим болезненным опытом. Дети по-разному понимают смерть на разных этапах развития.
Что я могу сделать, чтобы справиться с мертворождением?
Потратьте столько времени, сколько вам нужно, чтобы восстановиться физически и эмоционально после мертворождения. Независимо от стадии беременности, во время которой произошла ваша потеря, вы по-прежнему являетесь родителем, и жизнь, которую вы лелеяли, была настоящей. Для вас совершенно нормально испытывать депрессию и посттравматическое стрессовое расстройство (ПТСР). Прежде всего, не вините себя. Дайте себе время, чтобы справиться, погоревать и принять свою разрушительную потерю.
Независимо от стадии беременности, во время которой произошла ваша потеря, вы по-прежнему являетесь родителем, и жизнь, которую вы лелеяли, была настоящей. Для вас совершенно нормально испытывать депрессию и посттравматическое стрессовое расстройство (ПТСР). Прежде всего, не вините себя. Дайте себе время, чтобы справиться, погоревать и принять свою разрушительную потерю.
Консультация доступна. Группы поддержки при потере беременности также могут быть хорошим ресурсом для обоих родителей. Попросите вашего поставщика медицинских услуг получить дополнительную информацию о консультациях и группах поддержки.
Какие вопросы я должен задать своему лечащему врачу после мертворождения?- Что послужило причиной мертворождения?
- Что еще я могу сделать, чтобы предотвратить мертворождение в будущем?
- Вы рекомендуете психиатра?
- Вы рекомендуете консультанта?
- Вы рекомендуете группу поддержки?
- Как скоро вы порекомендуете мне снова забеременеть?
- Ведется ли в этой больнице учет мертворождений?
- Могу ли я получить копию записи/свидетельства о рождении?
- Когда я должен вернуться на другую встречу?
- Как обо мне будут заботиться во время следующей беременности?
Записка из клиники Кливленда
Мертворождение может быть разрушительным. Это может быть подавляющим и угнетающим для родителей, их детей, бабушек и дедушек и других членов семьи и друзей. Скорбь может быть еще хуже, когда мертворождение происходит по неизвестной причине. Помните, что справляться с трудностями – это нормально. Обратитесь к специалистам в области психического здоровья, если вам нужна помощь.
Это может быть подавляющим и угнетающим для родителей, их детей, бабушек и дедушек и других членов семьи и друзей. Скорбь может быть еще хуже, когда мертворождение происходит по неизвестной причине. Помните, что справляться с трудностями – это нормально. Обратитесь к специалистам в области психического здоровья, если вам нужна помощь.
Оставайтесь на связи со своими лечащими врачами до, во время и после беременности. Поделитесь своими переживаниями и задайте вопросы. Делайте все возможное, чтобы избежать таких факторов риска, как курение и употребление алкоголя. Кроме того, помните, что если у вас уже был мертворожденный ребенок, вы можете снова забеременеть. Вероятность еще одного мертворождения составляет 3%.
Мертворождение: определение, причины и профилактика
Обзор
Что такое мертворождение?
Мертворождение – это смерть плода после 20-й недели беременности матери. Плод мог погибнуть в матке за несколько недель или часов до родов. В редких случаях плод может погибнуть во время родов. Хотя с годами пренатальный уход значительно улучшился, реальность такова, что мертворождения все еще случаются и часто остаются необъяснимыми.
Хотя с годами пренатальный уход значительно улучшился, реальность такова, что мертворождения все еще случаются и часто остаются необъяснимыми.
Мертворождение классифицируется как раннее мертворождение, позднее мертворождение или мертворождение в срок. Эти типы определяются количеством недель беременности:
- Раннее мертворождение: Плод умирает между 20 и 27 неделями.
- Поздний мертворождение: Плод умирает между 28 и 36 неделями.
- Мертворождение в срок: Плод умирает на 37-й неделе или позже.
Насколько распространены мертворождения?
Мертворождение происходит примерно у одного из 160 новорожденных (около 24 000 детей в год в США).
Кто подвергается риску мертворождения?
Мертворождение может произойти у беременных женщин любого возраста, происхождения или этнической принадлежности. Они могут быть непредсказуемыми — 1 из 3 случаев остаются необъяснимыми. Однако есть несколько способов снизить риск. У вас больше шансов родить мертвого ребенка, если вы:
Однако есть несколько способов снизить риск. У вас больше шансов родить мертвого ребенка, если вы:
- Курите, употребляете алкоголь или принимаете легкие наркотики.
- Возраст старше 35 лет.
- Плохой дородовой уход.
- Недоедают.
- Черные.
- Многоплодные роды (близнецы и более).
- Иметь ранее существовавшее заболевание.
- Имеют ожирение (индекс массы тела выше 30).
В чем разница между мертворождением и выкидышем?
Как и мертворождение, выкидыш также является невынашиванием беременности. Однако если мертворождение – это потеря плода после 20 недель беременности, то выкидыш случается до 20-й недели.
Симптомы и причины
Что вызывает мертворождение?
Причина мертворождения важна не только для медицинских работников, но и для родителей, чтобы помочь справиться с горем. Причина не всегда известна (1 из 3 мертворождений не может быть объяснена), но наиболее вероятные причины включают:
- Проблемы с плацентой и/или пуповиной.
 Плацента — это орган, выстилающий матку во время беременности. Через нее и пуповину плод получает кровь, кислород и питательные вещества. Любые проблемы с плацентой или пуповиной и плод не будет развиваться должным образом.
Плацента — это орган, выстилающий матку во время беременности. Через нее и пуповину плод получает кровь, кислород и питательные вещества. Любые проблемы с плацентой или пуповиной и плод не будет развиваться должным образом. - Преэклампсия . Преэклампсия — это высокое кровяное давление и отек, которые часто возникают на поздних сроках беременности. Если у вас преэклампсия, у вас в два раза выше риск отслойки плаценты или мертворождения.
- Волчанка. У человека, больного волчанкой, есть риск мертворождения.
- Нарушения свертывания крови. Человек с нарушением свертываемости крови, таким как гемофилия, подвергается высокому риску.
- Заболевания беременных. Другие болезни иногда могут быть причиной мертворождения. Список включает диабет, болезни сердца, заболевания щитовидной железы, вирусные или бактериальные инфекции.
- Образ жизни.
 Если ваш образ жизни включает употребление алкоголя, наркотиков и/или курение, у вас больше шансов родить мертвого ребенка.
Если ваш образ жизни включает употребление алкоголя, наркотиков и/или курение, у вас больше шансов родить мертвого ребенка. - Врожденные дефекты . Один или несколько врожденных дефектов являются причиной около 25% мертворождений. Врожденные пороки редко обнаруживаются без тщательного обследования плода, в том числе вскрытия.
- Инфекция. Инфекция между 24 и 27 неделями может привести к гибели плода. Обычно это бактериальная инфекция, которая попадает из влагалища в матку. Общие бактерии включают Streptococcus группы B, кишечную палочку, клебсиеллу, энтерококк, Haemophilus influenza, хламидию и микоплазму или уреаплазму . Дополнительные проблемы включают, среди прочего, краснуху, грипп, герпес, болезнь Лайма и малярию. Некоторые инфекции остаются незамеченными до тех пор, пока не возникнут серьезные осложнения.
- Травма. Травма, такая как автомобильная авария, может привести к мертворождению.

- Внутрипеченочный холестаз беременных (ВХБ). Это заболевание печени, также известное как акушерский холестаз, характеризуется сильным зудом.
Какие физические симптомы возникают у матери после мертворождения?
Если у вас жар, кровотечение, озноб или боль, обязательно немедленно обратитесь к своему лечащему врачу, так как это может быть признаком инфекции.
Буду ли я кормить грудью после мертворождения?
После рождения плаценты могут активироваться гормоны, вырабатывающие молоко (лактация). Вы можете начать производить грудное молоко. Если у вас нет преэклампсии, вы можете принимать лекарства, называемые агонистами дофамина, которые могут остановить выработку молока в груди. Вы также можете остановить лактацию естественным путем.
Приводит ли мертворождение к бесплодию?
Нет. Мертворождение не является причиной бесплодия и не указывает на наличие проблемы.
Диагностика и тесты
Как ставится диагноз?
Обычно вы заметите, что плод не так активен, как раньше. УЗИ подтвердит, если плод прошел.
УЗИ подтвердит, если плод прошел.
Как узнать, что стало причиной моего мертворождения?
Чтобы установить причину, ваш лечащий врач проведет один или несколько из следующих тестов:
- Анализы крови . Анализы крови покажут, есть ли у вас преэклампсия, акушерский холестаз или диабет.
- Исследование пуповины, оболочек и плаценты . Эти ткани прикрепляются к вашему плоду. Аномалия может помешать плоду получать кислород, кровь и питательные вещества.
- Тесты на инфекции . Медицинские работники возьмут образец вашей мочи, крови или клеток из влагалища или шейки матки для проверки на наличие инфекции.
- Проверка функции щитовидной железы . Этот тест определит, есть ли что-то не так с вашей щитовидной железой.
- Генетические тесты . Ваш поставщик медицинских услуг возьмет образец пуповины, чтобы определить, были ли у плода генетические проблемы, такие как синдром Дауна.

Ваш лечащий врач также просмотрит медицинские записи и обстоятельства мертворождения. С вашего согласия может быть проведено вскрытие для установления причины гибели плода. Вскрытие – это хирургическая процедура, которую проводит квалифицированный патологоанатом. Надрезы делаются осторожно, чтобы избежать обезображивания, а затем разрезы восстанавливаются хирургическим путем. Вы имеете право ограничить вскрытие, чтобы исключить любые разрезы на вашем ребенке, которые вам неудобны. Обязательно запишите эти запросы в форму разрешения на вскрытие.
В некоторых больницах вскрытия не проводятся, поэтому вашего ребенка, возможно, придется транспортировать в другую больницу. Убедитесь, что вы чувствуете себя комфортно в том месте, куда везут вашего ребенка. У вас также есть право отказаться от вскрытия, если вы этого хотите.
Вскрытие может потребоваться по закону в некоторых случаях, в том числе когда:
- Ребенок умер в течение 24 часов после хирургической операции.

- Медицинский работник не может подтвердить причину смерти.
- Ребенок был жив и внезапно умер.
Управление и лечение
Что происходит после смерти мертворожденного ребенка?
Если плод погибает до начала родов, у вас есть три варианта:
- Индуцированные роды.
- Естественные роды.
- Кесарево сечение.
Индуцированные роды. Медицинские работники рекомендуют искусственные роды как лучший вариант после мертворождения. Это следует сделать немедленно, если вы:
- У вас тяжелая преэклампсия (высокое кровяное давление).
- Серьезная инфекция.
- Разрыв амниотического мешка (мешка с водой вокруг плода).
- Имеются какие-либо нарушения свертываемости крови.
Роды вызываются с помощью лекарства, отпускаемого одним из пяти способов:
- Таблетка, вводимая во влагалище.
- Гель, введенный во влагалище.
- Проглоченная таблетка.

- Капельница в вену.
- Лампа Фолея. Механический баллон, расширяющий шейку матки.
Естественные роды. Можно дождаться естественных родов, но со временем тело плода может испортиться в матке. Плод может выглядеть иначе, чем вы ожидаете. Ухудшение также затрудняет определение причины смерти.
Кесарево сечение . Кесарево сечение не рекомендуется, поскольку оно не так безопасно, как естественные роды или искусственные роды.
Что происходит после рождения мертворожденного ребенка?
Вы сможете держать своего ребенка на руках, и ваши медицинские работники позволят вам проводить с ребенком столько времени, сколько вам нужно. Сначала вам может показаться неудобным эта идея.
Вы можете попросить любые сувениры и сувениры вашего ребенка, такие как одеяло, прядь волос вашего ребенка, браслет с идентификационным номером больницы и т. д. Вы можете фотографировать. Это также может быть неудобным, но позже это может стать вашим заветным приобретением и может помочь вам во время вашего горя. Большинство больниц выдадут семье свидетельство о рождении, но убедитесь, что вы просите и требуете, чтобы оно включало отпечатки ладоней и следов ребенка.
Большинство больниц выдадут семье свидетельство о рождении, но убедитесь, что вы просите и требуете, чтобы оно включало отпечатки ладоней и следов ребенка.
Профилактика
Можно ли предотвратить мертворождение?
Обычно мертворождение невозможно предотвратить. Это часто происходит из-за того, что плод не развивался нормально. Как правило, улучшение вашего здоровья, в том числе лечение ранее существовавших заболеваний и выбор образа жизни, увеличивает ваши шансы на успешную беременность. У вас также меньше шансов родить мертвого ребенка, если, когда вы знаете, что находитесь в группе высокого риска, за вами тщательно наблюдают с помощью рутинных ультразвуковых исследований и / или мониторинга частоты сердечных сокращений плода. Если ваш лечащий врач обнаружит проблему, он может при необходимости досрочно родить вашего ребенка.
Как снизить риск мертворождения?
Поскольку причина мертворождения не всегда понятна, ее трудно предотвратить. Однако есть несколько шагов, которые вы можете предпринять, чтобы увеличить свои шансы на рождение здорового ребенка:
- Избегайте рекреационных наркотиков, курения и употребления алкоголя.

- Если во второй половине беременности возникнет кровотечение, обратитесь к своему лечащему врачу.
- Делайте так называемый ежедневный «счет ударов». Примерно в 26-28 недель ознакомьтесь с шевелениями плода. Выясните, что является нормальным для плода. Затем, если они перестанут действовать нормально, обратитесь к своему лечащему врачу.
- Прежде чем забеременеть, постарайтесь набрать здоровый для вас вес. Если вы уже беременны, поговорите со своим лечащим врачом о диете и вариантах упражнений.
- Защитите себя от инфекций.
- Избегайте определенных продуктов, включая некоторые виды рыбы и некоторые виды сыра. Кроме того, дважды проверяйте, чтобы мясо или птица, которые вы едите, были тщательно приготовлены.
- Немедленно сообщайте о любой боли в животе, зуде или вагинальном кровотечении.
- Спите на боку, а не на спине. Если вы были беременны в течение 28 недель или более, сон на спине может удвоить риск мертворождения. Не совсем понятно, почему это имеет значение, но эксперты подозревают, что это как-то связано с притоком крови и кислорода к плоду.

- Пройдите плановые анализы, включая кровяное давление и анализы мочи. Это поможет вашему лечащему врачу увидеть, есть ли какие-либо заболевания или состояния, которые могут повлиять на здоровье вашего ребенка.
Может ли еда, которую я ем, предотвратить мертворождение?
К сожалению, употребление определенной пищи или отказ от нее не может гарантировать, что у вас не будет мертворождения. Тем не менее, есть некоторые продукты, от которых вам следует держаться подальше, чтобы повысить шансы на здоровую беременность в целом. Избегайте следующего:
- Мягкие сыры с плесенью и мягкие сыры с плесенью.
- Непастеризованное молоко и непастеризованные молочные продукты.
- Сырое или недоваренное мясо.
- Продукты из печени.
- Паштет.
- Мясо дичи.
- Сырые или частично приготовленные яйца.
- Утиные, гусиные или перепелиные яйца.
- Рыба-меч, марлин, акула и сырые моллюски.
- Ограничьте потребление напитков с кофеином и травяных чаев.

Перспективы/прогноз
Когда мне следует обратиться к врачу после естественных или искусственных родов?
Скорее всего, через несколько недель у вас будет назначена повторная встреча с лечащим врачом. В это время будут обсуждаться результаты вскрытия и анализов, и вы сможете высказать опасения по поводу будущих беременностей.
Могу ли я забеременеть после рождения мертвого ребенка?
Да. У большинства женщин, у которых рождаются мертвые дети, беременность и роды проходят нормально. Если мертворождение было вызвано врожденным дефектом или проблемой с пуповиной, шансы на другое мертворождение невелики. Если причиной стало заболевание беременной или генетическое заболевание, риск несколько выше. Вероятность того, что ваша следующая беременность закончится мертворождением, составляет около 3%, а это означает, что в большинстве беременностей после мертворождения рождаются здоровые дети.
Через какое время после мертворождения я могу снова забеременеть?
Обсудите сроки вашей следующей беременности с вашим лечащим врачом, чтобы убедиться, что вы физически готовы начать новую беременность. Некоторые поставщики медицинских услуг рекомендуют подождать определенное время (от шести месяцев до одного года), прежде чем пытаться снова зачать ребенка. Некоторые исследования показали, что женщины, которые ждут не менее одного года, чтобы зачать ребенка, могут меньше испытывать депрессию и тревогу во время более поздних сроков беременности.
Некоторые поставщики медицинских услуг рекомендуют подождать определенное время (от шести месяцев до одного года), прежде чем пытаться снова зачать ребенка. Некоторые исследования показали, что женщины, которые ждут не менее одного года, чтобы зачать ребенка, могут меньше испытывать депрессию и тревогу во время более поздних сроков беременности.
Статистические данные показывают, что около 60% пар зачатие после рождения мертворожденного ребенка занимает до шести месяцев, а еще 30% — до 12 месяцев. Не удивляйтесь, если что-то не произойдет быстро.
Жить с
Нужны ли похороны мертворожденному?
После смерти вашего ребенка одно из первых решений, с которым вам придется столкнуться, — это необходимость устраивать похороны.
То, что вы делаете, может сыграть важную роль в процессе скорби. Это решение, которое только вы и другой родитель можете принять вместе. Вы можете обнаружить, что вам нужно время, чтобы принять решения и договориться. Довольно часто семьям требуется до недели (а иногда и больше), чтобы договориться. Это хорошо.
Это хорошо.
Каким бы ни был ваш выбор, вы имеете право передумать. Обязательно спросите того, кто занимается вашими приготовлениями, о том, сколько времени у вас есть на внесение каких-либо изменений.
Как мне общаться с другими детьми после мертворождения?
Вы можете обнаружить, что ваши дети — это утешение, беспокойство или просто слишком трудно иметь дело. Это нормальные реакции. Найдите время, чтобы погоревать и попрощаться с ребенком, которого вы потеряли. Со временем вы снова почувствуете нормальные чувства к своим живым детям, и ваша связь с ними, возможно, станет сильнее.
Как бы вы ни хотели уберечь своих детей от боли, они чувствуют эмоции вокруг себя. Честность — лучший способ помочь вашим детям справиться с этим болезненным опытом. Дети по-разному понимают смерть на разных этапах развития.
Что я могу сделать, чтобы справиться с мертворождением?
Потратьте столько времени, сколько вам нужно, чтобы восстановиться физически и эмоционально после мертворождения. Независимо от стадии беременности, во время которой произошла ваша потеря, вы по-прежнему являетесь родителем, и жизнь, которую вы лелеяли, была настоящей. Для вас совершенно нормально испытывать депрессию и посттравматическое стрессовое расстройство (ПТСР). Прежде всего, не вините себя. Дайте себе время, чтобы справиться, погоревать и принять свою разрушительную потерю.
Независимо от стадии беременности, во время которой произошла ваша потеря, вы по-прежнему являетесь родителем, и жизнь, которую вы лелеяли, была настоящей. Для вас совершенно нормально испытывать депрессию и посттравматическое стрессовое расстройство (ПТСР). Прежде всего, не вините себя. Дайте себе время, чтобы справиться, погоревать и принять свою разрушительную потерю.
Консультация доступна. Группы поддержки при потере беременности также могут быть хорошим ресурсом для обоих родителей. Попросите вашего поставщика медицинских услуг получить дополнительную информацию о консультациях и группах поддержки.
Какие вопросы я должен задать своему лечащему врачу после мертворождения?- Что послужило причиной мертворождения?
- Что еще я могу сделать, чтобы предотвратить мертворождение в будущем?
- Вы рекомендуете психиатра?
- Вы рекомендуете консультанта?
- Вы рекомендуете группу поддержки?
- Как скоро вы порекомендуете мне снова забеременеть?
- Ведется ли в этой больнице учет мертворождений?
- Могу ли я получить копию записи/свидетельства о рождении?
- Когда я должен вернуться на другую встречу?
- Как обо мне будут заботиться во время следующей беременности?
Записка из клиники Кливленда
Мертворождение может быть разрушительным.
 После набухания и болезненности грудь становится невосприимчивой к механическим воздействиям. Отдельно эти признаки замершей беременности ни о чем не говорят. Многие женщины отмечают, что подобное состояние часто бывает и во время обычного, ничем не осложненного вынашивания плода.
После набухания и болезненности грудь становится невосприимчивой к механическим воздействиям. Отдельно эти признаки замершей беременности ни о чем не говорят. Многие женщины отмечают, что подобное состояние часто бывает и во время обычного, ничем не осложненного вынашивания плода.
 Технология не практикуется при превышении 4-недельного срока беременности.
Технология не практикуется при превышении 4-недельного срока беременности.
 Попробуйте сказать, что эта тема слишком личная.
Попробуйте сказать, что эта тема слишком личная.
 Плацента — это орган, выстилающий матку во время беременности. Через нее и пуповину плод получает кровь, кислород и питательные вещества. Любые проблемы с плацентой или пуповиной и плод не будет развиваться должным образом.
Плацента — это орган, выстилающий матку во время беременности. Через нее и пуповину плод получает кровь, кислород и питательные вещества. Любые проблемы с плацентой или пуповиной и плод не будет развиваться должным образом. Если ваш образ жизни включает употребление алкоголя, наркотиков и/или курение, у вас больше шансов родить мертвого ребенка.
Если ваш образ жизни включает употребление алкоголя, наркотиков и/или курение, у вас больше шансов родить мертвого ребенка.


 Плацента — это орган, выстилающий матку во время беременности. Через нее и пуповину плод получает кровь, кислород и питательные вещества. Любые проблемы с плацентой или пуповиной и плод не будет развиваться должным образом.
Плацента — это орган, выстилающий матку во время беременности. Через нее и пуповину плод получает кровь, кислород и питательные вещества. Любые проблемы с плацентой или пуповиной и плод не будет развиваться должным образом. Если ваш образ жизни включает употребление алкоголя, наркотиков и/или курение, у вас больше шансов родить мертвого ребенка.
Если ваш образ жизни включает употребление алкоголя, наркотиков и/или курение, у вас больше шансов родить мертвого ребенка.