|
Грудной ребёнок — ребенок в возрасте до одного года.
В первые 4 недели жизни его называют новорожденным. В зависимости от срока беременности различают доношенных, недоношенных и переношенных новорожденных. Доношенными считают детей, родившихся в период с 38-й до 42-й неделе беременности;
Недоношенными — родившихся между 28-й и 38-й неделями (в ряде стран к недоношенным относят и родившихся до 28-й нед. беременности, начиная с 22-й нед.). Доношенные дети, как правило, зрелые — морфологически и функционально приспособлены к внеутробной жизни. Незрелыми считают недоношенных детей, их органы и системы недостаточно развиты для поддержания нормальной жизнедеятельности вне организма матери. При неблагоприятных условиях внутриутробной жизни незрелым может родиться и доношенный ребенок.
Переношенные дети — это дети, родившиеся после 42-й нед. беременности с признаками перезрелости (более плотные кости черепа, маленькие роднички, дряблая кожа и др.) и нарушением функции центральной нервной системы вследствие внутриутробного кислородного голодания, обусловленного расстройством маточно-плацентарного кровообращения.
После рождения в организме ребенка происходят значительные изменения: прекращается поступление питательных веществ и кислорода из организма матери, с первым криком расправляются легкие, и ребенок начинает дышать самостоятельно, меняются кровообращение и обмен веществ. В период новорожденности происходит становление функций всех органов и систем, заканчивается адаптация организма к внеутробной жизни. Наиболее совершенна адаптация у зрелых доношенных детей. В последующие месяцы происходит интенсивное физическое и нервно-психическое развитие ребенка, совершенствуются функции различных органов и систем.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ РЕБЕНКА ПЕРВОГО ГОДА ЖИЗНИ
Зрелый доношенный ребенок при рождении весит в среднем 3200—3500 г, рост его составляет чаще 49—53 см. Масса недоношенных детей обычно менее 2500 г, рост менее 47 см. Масса переношенного ребенка часто превышает 4000 г. В первые 3—4 дня жизни происходит так называемая физиологическая потеря массы тела, не превышающая 10% первоначальной массы тела. При правильном уходе и вскармливании масса тела восстанавливается к 6—8 дню жизни, реже — к концу второй недели. К концу первого месяца жизни прирост массы тела по сравнению с массой тела при рождении составляет 700—800 г. К 4—5-месячному возрасту масса тела удваивается, к концу 1-го года жизни утраивается и достигает в среднем 10 кг. Рост в первые 3 мес. увеличивается примерно на 3см в месяц, в 4—6 мес. — на 2,5 см, в 7—9 мес. — на 1,5—2 см, в 10—12 мес. — на 1 см ежемесячно. В среднем за первый год жизни рост ребенка увеличивается на 25 см, достигая 75 см. Потеря массы тела у недоношенных детей в первые дни жизни составляет 5—12% по отношению к массе тела при рождении, масса тела восстанавливается к 12—14 суткам жизни. Средняя прибавка массы тела у недоношенных детей за 1-й месяц жизни зависит от степени недоношенности и составляет 180—350 г. К 3 мес. масса тела недоношенных удваивается, к 1 году она увеличивается в 4—8 раз. За первый год жизни рост недоношенного ребенка увеличивается на 25—44 см и достигает к году 68—73 см.
Для новорожденного характерны особые пропорции тела: относительно большая голова (окружность головы превышает окружность грудной клетки на 1—2 см и составляет у доношенного ребенка 33—36 см, высота головы равна 1/4 длины тела), длинные верхние и короткие нижние конечности. К году окружность головы увеличивается на 10—11 см (у недоношенных детей на 12—19 см), окружность грудной клетки превышает ее примерно на 1см. Постепенно уменьшается и относительная высота головы.
Кожа грудного ребенка нежная, бархатистая, розовая. Сразу после рождения она покрыта первородной (сыровидной) смазкой — беловатой жирной массой, которая вырабатывается сальными железами и облегчает прохождение плода по родовым путям. На коже плечевого пояса у новорожденного могут быть остатки пушковых волос. После удаления первородной смазки практически у всех новорожденных появляется диффузное покраснение кожи (физиологическая эритема), которое усиливается на 2-й день жизни, а затем постепенно исчезает к концу первой недели жизни, оставляя иногда шелушение кожи в течение 4—6 дней. Особенно выражена физиологическая эритема у недоношенных детей. Почти у половины новорожденных на 2—3-й день жизни появляется желтуха, обусловленная незрелостью печени, она усиливается к 4 дню и затем постепенно исчезает к концу первой — началу второй недели жизни. У недоношенных детей желтуха появляется раньше и держится 2—3 нед. Такая желтуха называется физиологической, проходит без осложнений и лечения не требует.
Кожа у детей первого года жизни, особенно у новорожденных, тонкая, легко ранимая. В ней содержится большое количество кровеносных сосудов. При неправильном уходе легко появляются опрелости, гнойнички, которые могут быстро распространяться. Потовые железы кожи недоразвиты, сальные — активно функционируют. Потоотделение усиливается к концу первого года жизни, но нередко неадекватно и может возникать при снижении температуры воздуха. Подкожная клетчатка у новорожденного хорошо развита, особенно в области лица, конечностей, груди, спины; масса ее на первом году жизни интенсивно увеличивается. У некоторых новорожденных на крыльях носа, переносице обнаруживают беловато-желтоватые узелки диаметром 1—2 мм (закупорившиеся сальные железы), на затылке, верхних веках, между бровями — небольшие красноватые пятна (расширенные мелкие сосуды). Узелки обычно исчезают через 1—2 недели, красноватые пятна — через несколько месяцев. Волосы на голове при рождении имеют длину до 2 см, ресницы едва заметны. Ногти доходят до кончиков пальцев. Рост волос на первом году жизни замедлен.
Площадь кожного покрова на 1 кг массы тела у грудного ребенка, особенно у новорожденного, велика. Поглощение кожей кислорода и выделение через нее продуктов обмена происходит на первом году жизни интенсивнее, чем в более старшем возрасте. Повышена способность кожи к всасыванию, в связи с чем возможно токсическое действие веществ, содержащихся в мазях, кремах, красителях для одежды.
После отпадения пуповинного остатка, что обычно происходит на 4—5-й день жизни, образуется естественная раневая поверхность — пупочная ранка, требующая тщательного ухода. При неправильной обработке она легко инфицируется, что может привести к тяжелым гнойным заболеваниям. Пупочная ранка полностью заживает, как правило, к 10—19-му дню жизни.
Костная ткань новорожденного мягкая, эластичная, содержит мало минеральных веществ. Кости черепа не сращены. В местах соединений трех, четырех костей определяются мягкие (неокостеневшие) участки соединительной ткани — роднички
рис. 1.
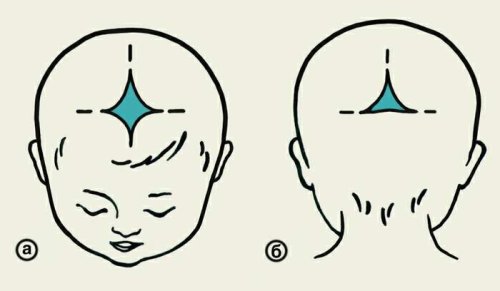
Схематическое изображение проекций большого (а) и малого (б) родничков.
Большой родничок образуется на стыке двух теменных костей и двух частей лобной кости, имеет форму ромба, расстояние между противоположными гранями которого колеблется от 1,5 до 3 см. Малый родничок — треугольный участок соединительной ткани между теменными и затылочной костями — к моменту рождения обычно не определяется или высота его не превышает 0,5см. Продольный (сагиттальный) шов черепа (между теменными костями), как правило, открыт, ширина его не более 3 мм. Во время крика большой родничок у ребенка может выбухать и пульсировать.
С возрастом кости становятся более твердыми за счет отложения в них солей кальция. Малый родничок закрывается к 4—8-й нед. после рождения; большой родничок, как правило, — к концу первого года жизни. К 3—4 мес. уплотняются швы между костями черепа. В позвоночнике формируются физиологические изгибы: шейный (после появления способности держать голову), грудной (с 6—7 мес., когда ребенок начинает сидеть), поясничный (после 9—12 мес., когда ребенок начинает стоять и ходить).
Грудная клетка у грудного ребенка бочкообразная, ребра располагаются горизонтально.
Незавершенность костеобразовательного процесса определяет необходимость тщательно оберегать костную систему ребенка от возможных деформаций. Держа ребенка первых 3—4 мес. жизни на руках в вертикальном положении, нужно придерживать его голову свободной рукой. Ставить ребенка на ноги (даже на очень короткое время) можно только после 4-месячного возраста. Не следует также сажать ребенка до 6-месячного возраста, удерживая его подушками.
К 6—8-му мес. начинают прорезываться зубы. Вначале прорезываются нижние средние резцы, затем верхние средние и верхние боковые резцы, к концу года — нижние боковые резцы. Годовалый ребенок обычно имеет 8 зубов. У некоторых детей прорезывание зубов может сопровождаться беспокойством, небольшим повышением температуры тела и появлением жидкого стула.
Мышечная система грудного ребенка развита недостаточно, масса мышц по отношению к массе тела значительно меньше, чем у взрослых. После рождения отмечается повышение мышечного тонуса, особенно мышц-сгибателей, в связи с чем ребенок сохраняет «эмбриональную» позу: голова приведена к груди, руки согнуты в локтевых суставах и прижаты к туловищу, кисти сжаты в кулачки, ноги согнуты в тазобедренных и коленных суставах. В последующем тонус мышц-сгибателей ослабевает. Тонус мышц верхних конечностей нормализуется к 2—21/2 мес., нижних — к 3—4 мес. При внутриутробных поражениях или родовой травме центральной нервной системы мышечный тонус может повышаться или снижаться, что отражается на позе ребенка.
Носовые ходы у грудного ребенка, особенно у новорожденного, узкие, выстилающая их слизистая оболочка нежная, с множеством кровеносных и лимфатических сосудов. При воспалительном процессе она быстро отекает, железы ее выделяют большое количество слизи, что приводит к затруднению носового дыхания, беспокойству, нарушению сосания, одышке. Слуховая (евстахиева) труба, соединяющая носоглотку и барабанную полость среднего уха, короткая и широкая, поэтому при заболеваниях носоглотки быстро возникает воспаление среднего уха. Просвет гортани, трахеи и бронхов узкий, образующие их хрящи мягкие. Легочная ткань недостаточно развита, содержит мало воздуха. Дыхание у новорожденного частое (40—60 в 1 мин), поверхностное и происходит в основном за счет движений грудобрюшной перегородки — диафрагмы (брюшной тип дыхания). К концу первого года жизни глубина дыхания увеличивается, но оно еще остается брюшным. Число дыхательных движений в 1 мин в возрасте 1—3 мес. составляет 40—45, в 4—6 мес. — 35—40, в 7—12 мес. — 30—35. В норме у детей до 1 года на одно дыхание приходится 3 удара пульса.
При нерегулярном опорожнении кишечника, повышенном газообразовании, тугом пеленании ребенка, ограничивающем движения диафрагмы, ритм дыхания нарушается, оно учащается. Незрелость легочной ткани, особенности ее кровоснабжения наряду с несовершенством иммунной системы способствуют возникновению пневмоний на фоне респираторно-вирусных инфекций.
Сердечно-сосудистая система к моменту рождения полностью сформирована, но развитие ее не завершено. Остаются незрелыми регуляторные механизмы сердечной деятельности. Частота пульса у новорожденных 120—140 ударов в 1 мин (в первые дни жизни может быть временное замедление пульса до 70—80 ударов в 1 мин). При крике, во время кормления частота сердечных сокращений может достигать 180—200 ударов в 1 мин. С возрастом частота пульса уменьшается. Она составляет обычно у ребенка 6 мес. — 125—130, 12 мес. — 115—120 ударов в 1 мин.
Пищеварительная система в связи с интенсивным обменом веществ у грудных детей несет большую нагрузку, но в функциональном отношении она незрелая. Поэтому даже небольшие погрешности в питании ребенка могут привести к срыгиванию, рвоте, поносу. Полость рта приспособлена для сосания: язык относительно большой, на деснах слизистая оболочка образует горизонтальную складку, обеспечивающую герметичность полости рта при сосании, в толще щек имеются плотные скопления жировой ткани (комочки Биша), придающие упругость щекам. Слюны в первые 2—3 мес. выделяется мало, слизистая оболочка рта относительно сухая, легко инфицируется. С 4—5-го мес. жизни слюноотделение усиливается и в связи с незрелостью центральной нервной системы и несовершенством акта глотания наблюдается слюнотечение. Пищевод относительно короткий и широкий, мускулатура его слабо развита, что способствует легкому поступлению содержимого желудка обратно в пищевод. Поэтому необильные срыгивания не всегда свидетельствуют о наличии заболевания у ребенка.
Емкость желудка вначале небольшая — 7—10 мл в первые сутки, к 10-му дню она достигает в среднем 90 мл, к концу 1-го месяца жизни — 100 мл, к 3 мес. — 120 мл, к 12 мес. — 250 мл. Переваривающая способность желудка новорожденного низкая, она ориентирована на питание ребенка легкоусвояемым грудным молоком. В последующие месяцы она возрастает. Недостаточная активность ферментных систем желудка и кишечника, а иногда и полное отсутствие некоторых ферментов вследствие незрелости ребенка, является частой причиной нарушений пищеварения. Мышцы стенки кишечника, его перистальтика (движения кишечника, способствующие продвижению пищи) также недостаточно развиты, результатом чего могут быть задержка газов, вздутие кишечника (метеоризм), запоры. С первых часов жизни начинает выделяться первородный кал, или меконий — темно-зеленая не имеющая запаха гомогенная масса, состоящая из секрета пищеварительных желез, спущенного эпителия кишечника, проглоченных околоплодных вод, слизи. К 5—7-му дню жизни меконий постепенно сменяется обычным для новорожденного кашицеобразным калом желтовато-золотистого цвета с кисловатым запахом. В кале детей первых месяцев жизни могут быть небольшие белые комочки, немного зелени. Частота опорожнения кишечника определяется составом пищи, индивидуальными особенностями ребенка. В первые 1—2 недели она достигает 5—6 раз в сутки, а к 1 году постепенно снижается до 2—3 раз в сутки.
Почки и мочевыводящие пути сформированы и развиты достаточно хорошо, но в первые дни жизни функция их несколько снижена, мочеиспускания редкие (5—6 раз в сутки). Со второй недели почки начинают функционировать более интенсивно, число мочеиспусканий возрастает до 20—25 в сутки. Такая частота мочеиспускания объясняется малыми размерами мочевого пузыря и слабым растяжением его стенок. К концу первого года жизни число мочеиспускании уменьшается до 15—16 в сутки.
Половые органы у новорожденных сформированы. У мальчиков яички опущены в мошонку, у девочек большие половые губы прикрывают малые. У недоношенных и незрелых доношенных мальчиков яички могут не опуститься в мошонку и находиться в паховых каналах. В большинстве случаев они опускаются в мошонку самостоятельно, тем не менее, такие дети требуют наблюдения эндокринолога и детского хирурга. Для недоношенных и незрелых доношенных девочек характерны зияние половой щели, небольшое увеличение клитора.
У большинства новорожденных, в связи с изменением гормонального баланса, в первые дни жизни наблюдается так называемый половой (гормональный) криз. Наиболее частым его проявлением служит нагрубание молочных желез. Реже наблюдаются выделение слизи или крови из половых органов у девочек, отек наружных половых органов. Все эти симптомы исчезают самостоятельно.
После рождения продолжается развитие надпочечников, щитовидной и паращитовидной желез, гипофиза и других органов эндокринной системы. Вилочковая железа у ребенка первого года жизни относительно велика. Кроветворение у новорожденного происходит в основном в красном костном мозге. Лимфатические узлы развиты недостаточно, барьерная функция их низка. Специфические иммунные факторы, защищающие новорожденного от возбудителей инфекционных заболеваний, он получает от матери, в т. ч. и после рождения с грудным молоком. В течение 3—6 мес. после рождения материнские защитные факторы в организме ребенка разрушаются и нарастает синтез собственных. Однако уровень их в конце первого года жизни еще значительно меньше, чем у взрослых.
Обмен веществ и энергии у грудничка очень интенсивный. На 1 кг массы тела ребенку этого возраста требуется в 2—21/2 раза больше пищи, чем взрослому. Велика потребность в воде. В сутки новорожденный должен получать 150—165 мл, ребенок 12 мес. — 120—140 мл жидкости, включая молоко, на 1 кг массы тела. Для восполнения недостающего объема жидкости детей первого года жизни нужно поить между кормлениями кипяченой водой. Обменные процессы у детей до 1 года легко нарушаются. При неправильном уходе и нарушении питьевого режима быстро наступает обезвоживание организма. У многих грудных детей развивается рахит — заболевание, характеризующееся нарушением обмена веществ, в первую очередь фосфорно-кальциевого, вследствие дефицита витамина D в организме (нарушение образования его в коже при недостаточном воздействии на нее солнечных лучей, низкое содержание в пище).
Первые признаки рахита — беспокойство, чрезмерная потливость головы, облысение затылка — возникают у ребенка 2—3 мес. Затем появляются изменения костной системы (размягчение костей черепа, увеличение лобных и теменных бугров, замедление прорезывания зубов, утолщения ребер в виде «четок», деформация грудной клетки, искривление ног), снижается тонус мышц, увеличивается живот. При уменьшении в крови ионов кальция могут возникать судороги (спазмофилия).
Температура тела у здоровых детей первого года жизни при измерении ее в подмышечной ямке чаще составляет 36°—37,2°. Из-за несовершенства терморегуляции в этом возрасте она может колебаться в течение суток на 0,2—0,5°, легко повышаться или понижаться при нарушении правил ухода за ребенком. Особенно быстро охлаждаются недоношенные дети.
Нервная система новорожденного незрелая. Большую часть суток (около 20 ч) он спит, просыпаясь лишь от голода и неприятных ощущений (холод, мокрые пеленки, боли в животе и др.). Выражение лица здорового ребенка спокойное, мимика живая. Крик громкий, эмоциональный. С первых дней жизни ребенок хорошо различает вкус. Обоняние, зрение и слух слабые. В первые дни жизни взгляд ребенок не фиксирует, движения его глаз не координированы (физиологическое косоглазие). Слезная жидкость на первой неделе жизни не выделяется. Болевая чувствительность в первые недели жизни несколько снижена, температурная и осязательная развиты хорошо.
К концу 1 месяца ребенок начинает фиксировать взгляд на предметах, при появлении чувства голода плачет, сосет пальцы. При близости материнской груди оживляется, поворачивает голову, открывает рот, производит сосательные и глотательные движения. Несколько секунд может удерживать голову в вертикальном положении, а лежа на животе, старается поднять ее. Если прикоснуться к подошвам ребенка, лежащего на животе, он начинает отталкиваться ногами и пытается ползти. При поддержке под мышки ребенок опирается ногами. Во время пеленания размахивает руками и ногами, поворачивает голову, улыбается.
В возрасте 2 месяцев ребенок обычно хорошо поднимает голову и удерживает ее в вертикальном положении несколько минут; лежа на животе, приподнимает голову и грудь и некоторое время удерживает их в этом положении. Он следит за движущимися предметами, реагирует на голос поворотом головы, при появлении яркого предмета или достаточно громком звуке перестает сосать. Исчезает рефлекс ползания при прикосновении к подошвам. В ответ на обращение к нему малыш реагирует более определенно и разнообразно — улыбается в ответ на улыбку, при разговоре с ним издает неопределенные звуки. Предметы охватывает всей ладонью и крепко их удерживает.
В возрасте 3 месяцев ребенок свободно удерживает голову в вертикальном положении в течение 5—6 мин, свободно переворачивается со спины на живот; лежа на животе, приподнимается, опираясь на предплечья и локти. Движения рук становятся более свободными и целесообразными: ребенок тянется за игрушкой, засовывает пальцы в рот, тянет пеленку. Хорошо улавливает направление звука, поворачивается в его сторону, следит за движущимся предметом. У ребенка появляется четкая зрительная реакция на кормление: при близости груди матери, бутылочки с молоком или ложки открывает рот, тянется к груди или к еде. Он любит, когда с ним играют взрослые, улыбается, а если с ним перестают заниматься, кричит.
В возрасте 4 месяцев ребенок садится при поддержке или опоре, но удерживать прямо спину еще не может. Начинает определенным образом реагировать на знакомые и незнакомые лица. Играет с висящими над кроваткой игрушками, берет их в руки, ощупывает, тянет в рот. Приподнимаясь, опирается только на ладони. Постоянно «гулит», издает мелодичные звуки, во время игры не только улыбается, но и смеется, различает некоторые цвета.
В возрасте 5 месяцев ребенок хорошо знает мать, не идет на руки к незнакомым лицам. Различает тон голоса. Движения становятся более уверенными, ребенок берет игрушки и подолгу удерживает их в руках. Поддерживаемый под мышки, стоит ровно на ногах.
В возрасте 6 месяцев . ребенок самостоятельно садится и сидит ровно без поддержки. Переворачивается с живота на спину, при поддержке за руки или за грудь встает и делает попытки переступать ногами. Пытается ползать на четвереньках. Свободно играет с игрушками — перекладывает их из одной руки в другую, размахивает ими, поднимает упавшую. При виде пищи открывает рот, может есть с ложки. Начинает произносить первые слоги: ма, ба и др.
В возрасте 7 месяцев ребенок ползает, поднимается на четвереньки, сидит самостоятельно и уверенно, при опоре встает на колени. Поддерживаемый под мышки, хорошо переступает ногами. Тянется к своему изображению в зеркале, с рук на руки. Хорошо повторяет слоги: ма-ма, па-па, ба-ба.
В возрасте 8 месяцев ребенок свободно ползает, цепляясь за кроватку, встает и сам садится. Пытается хлопать в ладоши, повторяет выученные движения. Встает и пробует ходить при поддержке за руки. Мимика становится более разнообразной, ребенок выражает интерес или удивление при появлении новой игрушки, незнакомого лица. Он ищет взглядом нужный предмет и настойчиво стремится достать его. Подолгу играет с игрушками, рассматривает их, постукивает одной о другую.
В возрасте 9 месяцев ребенок может выполнять довольно сложные движения: перебирает кубики, выполняет простые просьбы — «дай ручку», «помаши ручкой», «до свидания» и др. Ищет упавший или спрятанный предмет, отыскивает предметы, находящиеся в разных местах. Пытается стоять без опоры; держась за предметы или обе руки, ходит. Садится из вертикального положения.
В возрасте 10 месяцев ребенок сам поднимается и стоит без опоры. Может ходить, держась за руку, за коляской. Мелкие предметы берет двумя пальцами и не отдает понравившуюся игрушку. Хорошо подражает движениям взрослых. Выполняет простые требования, просьбы. Начинает произносить простые слова, называет отдельными слогами окружающие предметы и животных.
В возрасте 11—12 месяцев ребенок хорошо ориентируется в пространстве — встает, садится, нагибается, ходит при поддержке за руку, в конце первого года делает первые шаги без поддержки. Знает названия многих предметов и показывает названную игрушку, части своего тела. Понимает запрещения и выполняет многие просьбы. Произносит отдельные короткие слова и знает их. Словарный запас — около 10 слов. Спит 14—16 ч в сутки.
Схема развития статических и двигательных функций у грудного ребенка приведена на рисунке 2
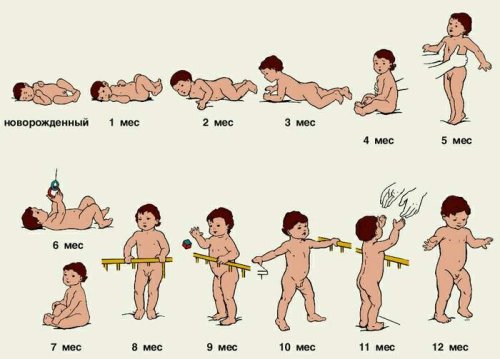
Развитие статических и двигательных функций у грудного ребенка по месяцам.
У недоношенных детей отмечается значительное запаздывание, по сравнению с доношенными сверстниками, становления статических и моторных функций: пытаются удержать голову лежа на животе в 2—4 мес., хорошо удерживают голову вертикально в 4—6 мес., переворачиваются на живот, устойчиво стоят при поддержке в 61/2—7 мес., переворачиваются с живота на спину в 7—81/2 мес., самостоятельно садятся и ложатся, встают, держась за барьер, в 9—12 мес., стоят самостоятельно в 11—13 мес. Замедлено также становление речи. Гулить начинают в 31/2—5 мес., громко произносить слоги в 91/2—12 мес., повторять различные слоги за взрослыми с 10—121/2 мес., произносить первые слова в 11—141/2 мес.
НАРУШЕНИЯ СОСТОЯНИЯ РЕБЕНКА ПЕРВОГО ГОДА ЖИЗНИ, ИХ ПРИЧИНЫ И МЕРЫ ДОВРАЧЕБНОЙ ПОМОЩИ
Беспокойство ребенка может быть вызвано чувством голода или жажды, раздражением кожи мокрыми или высушенными, но не выстиранными пеленками, болью в животе при вздутии кишечника или запоре, перегреванием или переохлаждением. Нередко беспокойное поведение ребенка и плохой сон бывают обусловлены возбужденным состоянием матери, шумом и ярким светом в комнате, где находится ребенок, скоплением гостей.
В тех случаях, когда беспокойство возникает без очевидной причины или сохраняется после ее устранения, необходимо срочно вызвать врача, так как оно может быть проявлением серьезных заболеваний — среднего отита (воспаление среднего уха), менингита (воспаление мозговых оболочек), инвагинации кишки (внедрения одного отрезка кишки в просвет другого), заболеваний центральной нервной системы, обусловленных родовой травмой или внутриутробным кислородным голоданием, и других. При подозрении на средний отит, который развивается обычно на фоне насморка и проявляется, помимо беспокойства, отказом от груди, болезненностью при надавливании на козелок ушной раковины, иногда рвотой и повышением температуры тела, до прихода врача можно провести следующие мероприятия.
В первую очередь нужно постараться восстановить носовое дыхание у ребенка. Для этого носовые ходы следует чаще очищать ватным жгутиком или отсасывать их содержимое резиновым баллончиком (прокипяченным). После очищения носовых ходов в них закапывают свежесцеженное материнское молоко (по 3—4 капли). В качестве сосудосуживающих средств для уменьшения отека слизистой оболочки можно использовать 0,5—1% раствор эфедрина, 0,01% раствор адреналина (по 2—3 капли 3—4 раза в день в нос). Можно закапывать в нос также 10% раствор сульфацил-натрия (альбуцида), оказывающий противомикробное действие. Нельзя применять капли, содержащие ментол (возможен спазм гортани!). Растворы перед введением в нос слегка подогревают, поставив бутылочку с лекарством в теплую воду. Закапывание производят в положении ребенка на спине. Облегчить состояние ребенка может полуспиртовой согревающий компресс, наложенный на ухо на 3—4 ч.
Вздутие кишечника (метеоризм) у детей первого года жизни чаще всего обусловлено заглатыванием воздуха при неправильной технике кормления, жадном сосании и усилением бродильных процессов в кишечнике вследствие ферментативной недостаточности, дисбактериоза (изменения состава и количественных соотношений микроорганизмов, в норме заселяющих кишечник) и др. При этом ребенок проявляет беспокойство, сучит ножками, живот увеличивается в объеме, напрягается, газы отходят редко, стул, как правило, отсутствует. Вздутие кишечника может быть также симптомом непроходимости кишечника, которая нередко сопровождается рвотой. Частой причиной непроходимости кишечника у детей первого года жизни является инвагинация. В этом случае вздутие кишечника возникает обычно после приступов резкого беспокойства ребенка, чередующихся со светлыми промежутками. Непроходимость кишечника у детей до 1 года нередко развивается вследствие нарушения его двигательной функции при пневмонии, перитоните, острых инфекционных заболеваниях. Постоянное увеличение живота, обусловленное задержкой газов и кала в кишечнике и расширением толстой кишки, характерно для болезни Гиршспрунга — порока развития толстой кишки, при котором нарушается ее двигательная функция в результате отсутствия или уменьшения в стенке кишки нервных узлов и волокон. У детей с этим пороком развития с рождения или с первых недель жизни наблюдается запор, который становится особенно упорным после введения прикорма.
Установить причину вздутия кишечника может только врач. При вздутии живота, обусловленном заглатыванием воздуха и усилением бродильных процессов, рекомендуется очистительная Клизма. Для клизмы используют кипяченую воду, температура которой 23—25°. Детям до 1 мес. вводят 30 мл, 1—3 мес. — 60 мл, 3—6 мес. — 90 мл, 6—9 мес. — 120—150 мл, 9—12 мес. — 180 мл. Воду в прямую кишку вводят с помощью резинового баллончика соответствующего объема с мягким наконечником, который смазывают стерильным вазелиновым или подсолнечным маслом. Ребенка укладывают на спину, поднимают одной рукой его ноги, другой вставляют наконечник баллончика в прямую кишку на глубину 2 см (у новорожденных), 5 см (у детей 1 года). Перед введением из баллончика выпускают воздух, выдавливая воду. После окончания процедуры нужно прижать ягодицы друг к другу на несколько минут и провести легкий массаж живота — поглаживание ладонью вокруг пупка по ходу часовой стрелки. Для улучшения отделения газов после клизмы можно поставить на 15—20 мин газоотводную трубку. Ее вводят в прямую кишку на глубину 5—7см, предварительно смазав стерильным растительным маслом. Резиновый баллончик для клизмы и газоотводную трубку перед использованием следует прокипятить в течение 15 мин.
При метеоризме ребенку полезно давать внутрь укропную воду или отвар ромашки по 1 чайной ложке 3 раза в день. Одну столовую ложку теплого отвара ромашки (30—33°) можно ввести после очистительной клизмы в прямую кишку с помощью баллончика для клизмы.
Если вздутие кишечника выражено нерезко, иногда помогает массаж живота (поглаживание вокруг пупка по ходу часовой стрелки), прикладывание к животу теплой ткани. Для лучшего отхождения газов ребенка периодически (перед каждым кормлением) следует класть на живот на 2—3 мин.
По назначению врача при усилении бродильных процессов в кишечнике применяют ферментные препараты (абомин, фестал и др.), при дисбактериозе кишечника — бифидум-бактерин. При подозрении на непроходимость кишечника, болезнь Гиршспрунга необходима госпитализация ребенка.
Внезапная смерть. Примерно половину всех умерших на дому детей в возрасте до 2 лет составляют дети, погибшие внезапно, без видимых причин. Чаще подобная смерть наблюдается в первые 6 мес. жизни. Наибольшее число случаев внезапной смерти регистрируется в марте и декабре. Как правило, смерть наступает незаметно, во время сна ребенка. Иногда ей предшествует резкое беспокойство и крик ребенка. Обычно непосредственной причиной смерти служит непроходимость дыхательных путей. Патолого-анатомическое исследование внезапно умерших детей в большинстве случаев не может полностью объяснить, с чем связано наступление смерти. У некоторых детей за несколько дней до внезапной смерти отмечались слабовыраженные желудочно-кишечные расстройства или симптомы респираторно-вирусной инфекции (насморк, покраснение слизистой оболочки глотки) при нормальной температуре тела. Предполагают, что наличие определенных анатомо-физиологических особенностей организма детей до 2 лет (узость дыхательных путей, высокая потребность в кислороде, неустойчивость обменных процессов, несовершенство иммунной и эндокринной систем) и пищевой аллергии может способствовать наступлению смертельного исхода при развитии у ребенка малосимптомной формы инфекционного заболевания.
При остановке дыхания у ребенка необходимо сразу начать искусственную вентиляцию легких по методу изо рта в рот или изо рта в рот и нос, а в случае прекращения сердечной деятельности одновременно проводить непрямой массаж сердца. Если с момента наступления клинической смерти прошло более 8 мин и появились признаки биологической смерти, реанимационные мероприятия бесполезны.
Учитывая возможность наступления внезапной смерти, спящего ребенка до 2 лет, особенно первого года жизни, нельзя оставлять без присмотра взрослых. Важно также следить за тем, чтобы воздух в комнате, где находится ребенок, был всегда свежим.
Воспаление слизистой оболочки глаза (конъюнктивит) и слезного мешка (дакриоцистит). Конъюнктивит у детей первого года жизни встречается довольно часто, особенно у новорожденных. Его вызывают обычно болезнетворные бактерии и вирусы. Заболевание проявляется отечностью век, покраснением слизистой оболочки век и глазного яблока, скоплением в глазной щели гнойного отделяемого. Иногда кожа век слегка краснеет. Часто поражается только один глаз.
При появлении перечисленных симптомов нужно вызвать педиатра на дом. По рекомендации врача выполняют промывания пораженного глаза от наружного угла глаза к внутреннему ватным тампоном, смоченным розовым раствором марганцовокислого калия (следить, чтобы в раствор не попали нерастворившиеся кристаллы) или фурацилина (1 таблетку, содержащую 0,02 г фурацилина, растворяют в 100 мл кипяченой воды); закапывают в глаз 30% раствор сульфацил-натрия (альбуцид) по 2 капли 4 раза в день и др. При правильном лечении выздоровление наступает через 1—2 нед.
Дакриоцистит — нередкое заболевание новорожденных. Возникает в тех случаях, когда перепонка в нижней части носослезного канала, соединяющего слезный мешок с полостью носа, не разрывается. Это приводит к застою слезной жидкости в слезном мешке и его воспалению. В первые недели жизни появляется слизистое или слизисто-гнойное отделяемое из глазной щели, слезостояние, при плаче слезы стекают из наружного угла глаза. Как правило, имеется покраснение слизистой оболочки век и глазного яблока. Иногда наблюдается припухлость кожи около внутреннего угла глаза и легкое ее покраснение. При надавливании на эту область из слезных точек появляется слизисто-гнойное отделяемое. Заболевание протекает длительно, может осложниться гнойным расплавлением слезного мешка, образованием свища, сепсисом.
Ребенок с подозрением на дакриоцистит должен быть осмотрен детским офтальмологом. Лечение включает промывание глаз и закапывание в них тех же лекарственных средств, что и при конъюнктивите, а также периодический (3—4 раза в день) массаж слезного мешка с выдавливанием его содержимого в носослезный канал. Массаж слезного мешка проводит мать ребенка после обучения врачом. При затянувшемся, не поддающемся лечению дакриоцистите, офтальмолог осуществляет зондирование и промывание носослезного канала. Как правило, после этого наступает излечение.
Дыхательные расстройства. Отсутствие дыхания при рождении является основным признаком асфиксии (удушья) новорожденного — патологического состояния, обусловленного недостаточностью газообмена в легких, резким снижением содержания кислорода и накоплением двуокиси углерода в организме. Причинами асфиксии новорожденного могут быть внутриутробное кислородное голодание (например, при обвитии пуповины вокруг шеи плода), закупорка дыхательных путей новорожденного слизью, околоплодными водами. Ребенок, родившийся в состоянии асфиксии, сразу после рождения не кричит (не делает первого вдоха), кожа его синюшная или бледная. После небольшой паузы (до 1 мин) ребенок обычно начинает дышать. При легкой асфиксии дыхание у ребенка ослабленное, иногда нерегулярное, крик слабый, сердцебиение может быть слегка замедлено или учащено, кожа лица или всего тела синюшная. В тяжелых случаях отмечаются лишь отдельные вдохи или дыхание отсутствует, ребенок не кричит, сердцебиение резко замедлено, тонус мышц значительно снижен, при отсутствии помощи наступает смерть.
Если при домашних родах ребенок родился в асфиксии, оказывающий помощь роженице должен быстро отсосать содержимое носовых ходов и ротовой полости новорожденного прокипяченным резиновым баллончиком и начать проводить искусственное дыхание (изо рта в рот или в рот и нос) с частотой 35—40 вдуваний в минуту. При эффективной искусственной вентиляции легких у ребенка появляются движения грудной клетки, кожа приобретает розовый оттенок. Осуществлять искусственное дыхание следует осторожно, нельзя набирать полные легкие воздуха и стараться весь его вдуть в дыхательные пути ребенка. Это может привести к разрыву легочной ткани, выхождению воздуха в плевральную полость и сдавлению легкого. Если выявлено (при прикладывании уха к грудной клетке ребенка) резкое замедление или отсутствие сердечных сокращений, одновременно с искусственным дыханием нужно проводить наружный Массаж сердца путем надавливания двумя пальцами на среднюю треть грудины с частотой 130—140 в минуту. Как можно быстрее следует вызвать скорую медицинскую помощь и госпитализировать ребенка.
Затрудненное (шумное) дыхание часто возникает у детей первого года жизни при нарушении проходимости (сужении просвета) дыхательных путей вследствие острого воспаления гортани и трахеи, судорожного сокращения мышц гортани, попадания в гортань и трахею инородных тел.
Сужение просвета гортани и трахеи, обусловленное острым воспалением их слизистой оболочки при острых респираторных вирусных заболеваниях (гриппе, парагриппе, аденовирусной инфекции), кори и некоторых других инфекционных заболеваниях, за исключением дифтерии, часто называют ложным крупом. Подобное состояние связано с отеком слизистой оболочки гортани и трахеи, особенно в области подскладочного пространства (ниже голосовых связок), повышенной секрецией слизи и спазмом. Истинный круп, или дифтерия гортани, характеризуется образованием на слизистой оболочке гортани плотных пленок, закрывающих ее просвет.
У детей первого года жизни чаще встречается ложный круп при острых респираторных вирусных инфекциях. Он возникает преимущественно во втором полугодии жизни, очень редко — в период от 4 до 6 мес. У детей до 4-месячного возраста ложный круп практически не наблюдается. Ложный круп может развиваться, на фоне симптомов острой респираторной вирусной инфекции (повышение температуры тела, насморк), но нередко служит первым его проявлением. Обычно он начинается внезапно, ночью. Ребенок просыпается, дыхание становится шумным из-за затрудненного вдоха, голос сиплым (но при крике прослушиваются звонкие нотки), возникает грубый («лающий») кашель. Если степень сужения просвета гортани небольшая, дыхание не учащается, при беспокойстве ребенка наблюдаются синюшность кожи вокруг рта и втяжение уступчивых мест грудной клетки (межреберных промежутков, над- и подключичных ямок) при вдохе. При дальнейшем сужении просвета гортани нарастает возбуждение ребенка, дыхание и пульс учащаются, втяжение уступчивых мест грудной клетки при вдохе сохраняется и в покое, синюшность кожи становится постоянной и более распространенной. В тяжелых случаях сознание отсутствует, все тело синюшно, дыхание прерывистое, поверхностное, пульс резко учащен или замедлен, может наступить остановка дыхания с последующим прекращением сердечной деятельности. Как правило, ложный круп продолжается несколько часов, иногда 1—2 суток, может повториться на следующую ночь.
При появлении у ребенка симптомов ложного крупа необходимо срочно вызвать скорую медицинскую помощь, а до ее прибытия проводить мероприятия, направленные на восстановление проходимости дыхательных путей. Ребенка следует успокоить, взять на руки и держать в вертикальном положении или уложить, приподняв верхнюю часть тела. Нужно обеспечить доступ в помещение свежего (но не холодного!) воздуха. Важное значение имеет проведение «отвлекающей» терапии. Лучшим ее средством является сидячая теплая ванна продолжительностью 5—10 мин с начальной температурой воды 37° и постепенным повышением ее до 39°. Во время этой ванны происходит расширение периферических кровеносных сосудов (кожа нижней части тела краснеет), что способствует уменьшению отека гортани. После ванны ребенка нужно укутать. Вместо сидячей ванны можно провести ножную ванну с горчицей или поставить ребенку горчичники на грудную клетку (если отсутствует повышенная чувствительность к горчице). Тепловые процедуры (ванны, горчичники) проводят при невысокой температуре тела (не более 38°) или после ее снижения с помощью жаропонижающих средств. Ребенку необходимо чаще давать теплое питье (боржоми, молоко пополам с боржоми, молоко с пищевой содой и маслом, чай, настой шиповника), отхаркивающую микстуру. Детям старше 6 мес. можно проводить паровые ингаляции, эффективность которых повышается при добавлении в воду пищевой соды (1 чайная ложка на 1 л воды).
Дети с ложным крупом даже в тех случаях, когда все симптомы этого патологического состояния исчезли, подлежат госпитализации.
Истинный круп — это воспаление гортани, вызванное возбудителем дифтерии, при котором образуются плотные, закрывающие ее просвет пленки. Часто одновременно поражается глотка. Симптомы истинного крупа развиваются постепенно при нерезко выраженных признаках интоксикации. Вначале появляется влажный кашель, который усиливается и становится «лающим», затем присоединяется нарастающая осиплость голоса. Через 1—3 суток кашель становится беззвучным, голос исчезает, появляется затруднение вдоха (шумное дыхание с втяжением уступчивых мест грудной клетки на вдохе). Это состояние продолжается 1—3 суток, затем при отсутствии лечения дыхательные нарушения усиливаются, возникают синюшность кожи, беспокойство ребенка, дыхание становится поверхностным и останавливается. Пульс замедляется, сердечная деятельность прекращается.
При появлении первых симптомов истинного крупа нужно немедленно вызвать скорую помощь и госпитализировать ребенка. Спасти его жизнь можно только при своевременном введении противодифтерийной сыворотки. В поздних стадиях заболевания (резкое нарушение дыхания, сопровождающееся беспокойством и синюшностью кожи, остановка дыхания) для восстановления проходимости дыхательных путей врач производит разрез гортани и вводит через него канюлю (трубочку), иногда специальную трубку вводят в гортань через рот (интубация трахеи).
Судорожное сокращение мышц гортани с сужением или закрытием голосовой щели (ларингоспазм) у детей первого года жизни возникает обычно на фоне проявлений рахита (размягчение затылочной кости, утолщение ребер в виде четок, деформация черепа и грудной клетки, искривление ног, снижение мышечного тонуса и др.) при снижении содержания ионов кальция в крови и повышения, вследствие этого, нервно-рефлекторной возбудимости. Состояние повышенной нервно-рефлекторной возбудимости при рахите называют спазмофилией, помимо ларингоспазма она может проявляться общими судорогами, тоническими судорогами мышц кисти и стопы (кисть или стопа как бы застывают на время в необычном положении).
Ларингоспазм возникает чаще у детей до 6 мес., весной, в дневное время. Внезапно у ребенка появляется шумное, иногда свистящее, дыхание с затрудненным вдохом, лицо бледнеет или синеет, может возникать втяжение уступчивых мест грудной клетки на вдохе. Голова во время приступа обычно запрокинута назад, рот открыт. Возможна временная остановка дыхания, через несколько секунд, как правило, наступает удлиненный вдох, после чего дыхание нормализуется и ребенок засыпает. Приступы могут повторяться несколько раз в день. В ряде случаев остановка дыхания бывает продолжительной, при этом наступает потеря сознания, возникают общие судороги, остановка сердца.
При ларингоспазме доврачебная помощь включает проведение рефлекторной терапии: лицо и тело ребенка быстро обрызгать холодной водой, потянуть за язык или ручкой чайной ложки надавить на корень языка с целью вызвать рвотный рефлекс, похлопать ребенка по ягодицам, ватным жгутиком раздражать слизистую оболочку носа до появления чиханья. При неэффективности этих приемов необходимо начать искусственное дыхание изо рта в рот или в рот и нос и массаж сердца до появления первого вдоха. Ребенок, перенесший ларингоспазм, должен быть осмотрен педиатром.
Шумный вдох у детей первого года жизни, обусловленный пороками развития гортани, обычно называют стридором. Чаще причиной его является недоразвитие хрящей гортани, при котором ее мягкие стенки на вдохе спадаются. Шум на вдохе появляется в этом случае, как правило, на 4—6-й нед. жизни. Усиливается в положении на спине и при беспокойстве, в положении на животе ослабевает. Голос ребенка остается звонким, чистым, общее состояние не нарушается. С ростом ребенка дыхательный шум уменьшается и к 1—11/2годам исчезает. Лечение не требуется.
Стридор, появляющийся сразу после рождения, могут вызывать такие пороки развития, как перегородки, кисты, расщелины гортани. Иногда он сопровождается втяжением уступчивых мест грудной клетки, синюшностью кожи. Для уточнения причины стридора необходима консультация оториноларинголога.
Затруднение дыхания у детей первого года жизни, особенно у новорожденных, может быть следствием воспаления слизистой оболочки носа. Отек слизистой оболочки и большое количество отделяемого могут привести к полному закрытию носовых ходов, одышке с затрудненным вдохом и втяжением уступчивых мест грудной клетки, синюшности кожи. Иногда наступает асфиксия.
При насморке ребенок первого года жизни должен быть осмотрен врачом. Для восстановления носового дыхания необходимо чаще очищать носовые ходы с помощью ватных жгутиков или отсасывать содержимое носовых ходов прокипяченным резиновым баллончиком, закапывать назначенные врачом сосудосуживающие капли (например, капли, содержащие адреналин).
Задержка мочеиспускания у детей первого года жизни чаще возникает при заболеваниях наружных половых органов, у девочек — при вульвовагините (воспаление наружных половых органов и влагалища), у мальчиков — при баланопостите (воспаление головки полового члена и внутреннего листка крайней плоти), фимозе (сужении отверстия крайней плоти) и парафимозе (ущемлении головки полового члена крайней плотью). Если в результате резкой болезненности, препятствия оттоку мочи из мочеиспускательного канала самостоятельное мочеиспускание невозможно, моча скапливается в мочевом пузыре. Растянутый мочевой пузырь может прощупываться над лобком в виде опухолевидного образования, достигающего иногда уровня пупка. Ребенок становится беспокойным.
К задержке мочи в мочевом пузыре могут приводить закрытие выхода из него камнем или ущемление камня в мочеиспускательном канале. В этих случаях ребенок начинает мочиться, но затем струя мочи внезапно прерывается, мочеиспускание прекращается, возникает резкое беспокойство ребенка.
Временное отсутствие мочеиспускания может быть следствием обезвоживания организма и уменьшения образования мочи, это возможно, в частности, при недостаточном поступлении в организм жидкости в жаркую погоду. Мочевой пузырь при этом пуст или содержит очень небольшое количество мочи. Мочеиспускание может отсутствовать в результате прекращения мочевыделительной функции почек (нарушение кровотока в почках при родовой травме центральной нервной системы и внутриутробном кислородном голодании, воздействие на почки токсических веществ, тяжелые заболевания почек) или закрытия просвета обоих мочеточников (пороки развития, камни и др.). Моча в этих случаях не поступает в мочевой пузырь.
При задержке мочеиспускания у ребенка следует вызвать скорую помощь. Точную ее причину может установить только врач. До прибытия врача ребенку с задержкой мочеиспускания, сопровождающейся признаками переполнения мочевого пузыря (беспокойство, опухолевидное образование над лобком), а также при подозрении на закрытие камнем выхода из мочевого пузыря или просвета мочеиспускательного канала нужно положить сухое тепло на низ живота (теплую пеленку, грелку) и дать внутрь 1/4—1/3таблетки но-шпы (растолочь и развести в воде) для снятия спазма мускулатуры мочевыводящих путей. Если причиной задержки мочеиспускания является обезвоживание организма, необходимо напоить ребенка, принять меры для устранения перегревания.
Запор у грудных детей встречается часто, особенно при неправильном вскармливании, нарушении питьевого режима. Не следует допускать отсутствие стула более суток. Если это случилось, необходимо провести легкий массаж живота (поглаживание по ходу часовой стрелки), приложить теплую пеленку к животу, перевернуть ребенка на живот на 2—3 мин. При отсутствии эффекта ставят очистительную клизму. В воду можно добавить поваренную соль из расчета 5—10 г на 100 мл воды. Распространенный в обиходе метод лечения запоров введением в задний проход ребенка кусочка мыла категорически противопоказан, так как может привести к образованию эрозий и язв на слизистой оболочке прямой кишки.
При упорных запорах у ребенка необходимо обратиться к врачу, так как они могут быть следствием пороков развития кишечника (например, болезни Гиршспрунга), снижения функции щитовидной железы и других заболеваний. Запор, сопровождающийся рвотой и повышенным газообразованием, характерен для непроходимости кишечника; в этом случае нужно срочно вызвать скорую медицинскую помощь и госпитализировать ребенка.
Изменения кожи. У детей первого года нередко наблюдаются изменения цвета кожи: желтуха, бледность, синюшность (цианоз).
Желтуха у грудных детей может быть обусловлена теми же причинами, что и у взрослых — заболеванием крови с повышенным распадом эритроцитов и снижением содержания гемоглобина (гемолитическая анемия), поражением печени (вирусный гепатит и др.), нарушением оттока желчи из желчных ходов в двенадцатиперстную кишку при пороках развития желчных путей и др. Обычно желтушное окрашивание раньше всего обнаруживается на склерах (белочной оболочке глаз), затем на слизистой оболочке мягкого неба, под языком, затем на коже. При вирусном гепатите, нарушении оттока желчи в кишечник кал обесцвечивается, моча приобретает темную окраску. При гемолитической анемии кал и моча темные. Нередко желтушное окрашивание кожи у грудных детей является следствием длительного употребления большого количества морковного сока или пюре (часто родители таким образом лечат запоры у детей). Состояние ребенка при этом не нарушается, кал и моча имеют обычную окраску, желтушности склер не бывает. Специального лечения обычно не требуется. Желтуха проходит после исключения из питания моркови и других содержащих каротин продуктов (тыквы, абрикосов, шиповника, черешни, облепихи).
При возникновении желтухи необходимо показать ребенка врачу. Следует помнить, что больной с желтухой, обусловленной вирусным гепатитом, может заразить окружающих. Горшок с мочой и калом ребенка (или пеленки) нужно сохранить до прихода врача.
Желтуха у новорожденных часто бывает обусловлена незрелостью печени (физиологическая желтуха), она возникает в первые дни жизни и исчезает на 2-й неделе, лечения не требует. Если после выписки из родильного дома интенсивность желтухи не уменьшается, нужно обратиться к педиатру. Причинами длительно сохраняющейся желтухи могут быть врожденные заболевания печени, пороки развития желчных путей и др. Новорожденные с затяжной желтухой нуждаются в обследовании и лечении.
Бледность кожи у детей первого года жизни часто связана с анемией — низким содержанием в крови гемоглобина, в большинстве случаев обусловленной недостаточным или однообразным питанием с низким содержанием железа в пище. На первом месяце жизни анемия чаще встречается у недоношенных детей. Бледность кожи может быть также проявлением недиагностированного в родильном доме врожденного порока сердца. Для выяснения причины бледности необходимо обратиться к врачу.
Синюшность кожи вокруг рта, в области стоп может возникать у здорового ребенка первого года жизни, особенно часто у новорожденного, при сильном плаче, охлаждении. В покое и после согревания ребенка она исчезает. Лечения не требуется. Стойкая синюшность вокруг рта, а также постоянная или периодически возникающая синюшность всего тела является признаком заболевания центральной нервной, дыхательной или сердечно-сосудистой системы. В этих случаях требуется консультация врача.
У детей первого года жизни часто наблюдаются различные кожные проявления экссудативно-катарального диатеза (жировые чешуйки на волосистой части головы, покраснение щек и подбородка с последующим шелушением, зудящие сыпи и др.), при неправильном уходе легко появляются опрелости, потница, гнойничковые высыпания.
Изменения молочных желез. Нагрубание молочных желез является естественным процессом, одним из проявлений полового криза. Отмечается с 3—4-го дня жизни практически у всех новорожденных девочек и примерно у 50% мальчиков. Молочные железы симметрично припухают. Максимального размера они достигают обычно на 7—8-й день жизни, затем начинают уменьшаться и к концу 1-го мес. жизни едва прощупываются. Цвет кожи над молочными железами при нагрубании не изменяется. Лечения не требуется. Следует избегать травматизации молочных желез грубыми складками одежды. Выдавливание секрета противопоказано. При значительном нагрубании рекомендуется сухое тепло (нетугая стерильная ватная повязка), иногда на ночь ставят компрессы с камфорным маслом.
Нагрубание молочных желез может осложниться развитием воспалительного процесса — мастита. При этом одна из молочных желез резко увеличивается, становится болезненной (при дотрагивании до нее ребенок беспокоится, плачет), кожа над ней краснеет. Родители должны немедленно вызвать скорую медицинскую помощь. Лечение проводится в стационаре.
Изменения пупка. У новорожденных нередко возникает воспаление кожи в области пупочной ранки — омфалит, обусловленное проникновением в нее патогенных микроорганизмов (преимущественно стафилококков). Чаще наблюдается простой омфалит (мокнущий пупок). Он характеризуется длительным незаживлением пупочной ранки, скудным светло-желтым отделяемым, образующим при засыхании корки. На дне пупочной ранки после снятия корки иногда обнаруживают грибовидное выпячивание — избыточные грануляции. Состояние ребенка при этом обычно удовлетворительное, температура тела нормальная.
Более тяжелая форма заболевания (гнойный омфалит) проявляется покраснением и отечностью кожи вокруг пупочной ранки, гнойным отделяемым, появлением на коже живота красных полос (воспаление лимфатических сосудов), нарушением состояния ребенка (вялое сосание, срыгивание и рвота), повышением температуры тела. Заболевание может осложниться образованием гнойных очагов в других органах (костях, легких и др.) и развитием сепсиса.
При появлении признаков омфалита необходимо вызвать врача. Ребенка с гнойным омфалитом госпитализируют. Мокнущий пупок лечат амбулаторно по рекомендации врача. Несколько раз в день проводят обработку пупочной ранки, вначале ее промывают 3% раствором перекиси водорода, затем осушают стерильным тампоном, после чего смазывают 2% спиртовым раствором бриллиантового зеленого либо 5% спиртовым раствором йода. Избыточные грануляции прижигают ляписным карандашом.
Профилактика воспалительных заболеваний пупка заключается в правильном уходе за пупочной ранкой.
Пупочная грыжа обнаруживается у ребенка, чаще у девочек, сразу после рождения в виде возвышения в пупочной области, увеличивающегося при крике, натуживании. Представляет собой выпячивание петель кишечника через открытое пупочное кольцо. Обычно пупочная грыжа не беспокоит ребенка, легко вправляется, но при малом диаметре пупочного кольца и неподатливости его краев могут возникать и болевые ощущения. У большинства детей к 2—3 годам наступает полное самоизлечение в связи с уменьшением и закрытием пупочного кольца. Для стимуляции этого процесса необходимо раннее, сразу после выписки из родильного дома, частое выкладывание ребенка на живот на 2—3 мин перед каждым кормлением. По назначению врача мать должна ежедневно 4—5 раз в день проводить массаж живота и лечебную гимнастику для укрепления мышц брюшного пресса. При большом диаметре пупочного кольца, повышенной возбудимости ребенка иногда стягивают пупочное кольцо лентой лейкопластыря, однако это может привести к повреждению кожи, инфицированию и развитию омфалита.
Если появляется беспокойство ребенка, грыжевое выпячивание не уменьшается, необходимо вызвать скорую помощь.
Икота у детей первого года жизни обычно является следствием заглатывания воздуха во время сосания груди или переохлаждения (например, при затянувшейся воздушной ванне в прохладном помещении). При заглатывании воздуха икота обычно сочетается со срыгиванием. Для устранения икоты, возникшей после кормления грудью, ребенка нужно подержать в вертикальном положении 5—10 мин. Икота, связанная с переохлаждением, исчезает после согревания ребенка. При длительной икоте ребенку нужно дать несколько глотков воды.
Молочница — воспаление слизистой оболочки рта, вызванное грибками рода Кандида. Характеризуется появлением на языке, небе, деснах, внутренней поверхности щек белых островковых налетов, образующих при слиянии пленки. Сосание нарушается из-за болезненности, иногда ребенок отказывается от груди. Температура тела не повышается. Заражение грибками может произойти от матери во время родов, через загрязненные грибками предметы ухода (соски, ложечки и др.). Развитию заболевания способствует снижение сопротивляемости организма, введение антибиотиков.
Ребенок должен быть осмотрен врачом. По его рекомендации мать несколько раз в день за 30 мин до кормления ребенка проводит обработку слизистой оболочки рта 5% раствором пищевой соды, 20% раствором буры в глицерине, 100% сахарным сиропом. Руки нужно вымыть с мылом, обернуть палец руки стерильной марлей, смочить ее в одном из указанных растворов и осторожно смазать слизистую оболочку рта ребенка. Растворы для обработки рта следует чередовать. Как правило, при регулярной обработке полости рта налеты быстро исчезают. Иногда по назначению врача ребенку дают внутрь противогрибковый препарат нистатин в порошке.
Отказ ребенка от груди. Здоровый ребенок нередко предпочитает сосать из бутылочки, если у матери тугая грудь, неправильная форма сосков, недостаточное количество молока. От материнского молока ребенок может отказаться также из-за его неприятного запаха, возникающего при употреблении кормящей женщиной чеснока, лука и других острых, пахучих продуктов. Сцеживание небольшого количества молока при тугой груди, использование накладок при неправильной форме сосков, исключение из пищи резко пахнущих продуктов, выполнение рекомендаций врача для улучшения лактации в большинстве случаев позволяют добиться продолжения грудного вскармливания.
Следует помнить, что отказ ребенка от груди является одним из первых симптомов его заболевания. Поэтому, когда мать не может объяснить причину отказа от груди вышеуказанными факторами, необходимо показать ребенка врачу.
Повышение температуры тела у детей первого года жизни чаще всего связано с перегреванием, инфекционными заболеваниями, поражениями центральной нервной системы при родовой травме. Из-за несовершенства терморегуляции в этом возрасте перегревание легко наступает, особенно у новорожденных, при чрезмерном укутывании ребенка и недостаточном введении в организм жидкости. При искусственном или раннем смешанном вскармливании в связи с избыточным введением концентрированной белковой пищи и относительно малым содержанием в ней воды может развиться так называемая алиментарная лихорадка, которая проявляется повышением температуры тела, сухостью слизистых оболочек, понижением упругости мягких тканей.
При повышении у ребенка до 1 года температуры тела, даже незначительном, необходимо вызвать врача. Ребенка следует освободить от излишней одежды и напоить чаем, кипяченой водой. Это обычно позволяет нормализовать температуру тела, повышенную вследствие перегревания. Обильное питье позволяет устранить также и алиментарную лихорадку.
При повышении температуры тела до 38,5° и выше (а у детей, ранее перенесших судороги при повышенной температуре тела, а также с заболеваниями центральной нервной системы, легких, сердца при температуре тела выше 38°) независимо от причины повышения до прихода врача используют жаропонижающие средства и методы физического охлаждения.
Из жаропонижающих средств рекомендуются анальгин и парацетамол. Вводить их лучше в прямую кишку. Необходимую для ребенка данного возраста часть таблетки измельчают, разводят в 30 мл (2 столовых ложках) слегка подогретой (до 30—33°) воды и вводят с помощью баллончика для клизмы. Разовые дозы анальгина для детей до 1 года составляют 0,005 г, парацетамола 0,01 г на 1 кг массы тела. Так, ребенку с массой тела 4 кг нужно ввести 0,02 г (0,005 г ? 4) анальгина, то есть 1/5 часть таблетки, содержащей 0,1 г препарата или 0,04 г парацетамола (0,01 г ? 4), то есть 1/5 часть таблетки, содержащей 0,2 г препарата. Для ребенка с массой тела 10 кг разовая доза анальгина составляет 0,05 г (1/2 часть таблетки, содержащей 0,1 г препарата), парацетамола — 0,1 г (1/2 часть таблетки, содержащей 0,2 г препарата). При спазме периферических сосудов (бледность кожи, холодные конечности) необходимо дать ребенку 1/4—1/3 таблетки но-шпы внутрь.
Если после введения жаропонижающего средства температура тела не снижается, применяют меры физического охлаждения. Наиболее распространенным из них является обтирание тела ребенка полуспиртовым раствором или водкой: жидкость наливают на ладонь и быстро растирают ею обнаженного ребенка, после испарения спирта и высыхания кожи ребенка одевают, не укутывая. При проведении влажного обтирания нужно следить за состоянием ребенка, чтобы не допустить переохлаждения. Физическое охлаждение может быть достигнуто также путем подвешивания пузыря со льдом (завернутого в пеленку или салфетку) к голове ребенка таким образом, чтобы он только слегка ее касался, прикладыванием пузыря со льдом либо бутылочек с холодной водой к крупным сосудам (внутренняя поверхность бедер, боковая поверхность шеи). Пузырь со льдом или бутылочку с холодной водой держат 10—15 мин, затем делают такой же перерыв.
Понижение температуры тела. У детей первого года жизни, особенно у новорожденных, при неправильном уходе (продолжительные воздушные ванны, чрезмерно легкая одежда) в связи с несовершенством системы терморегуляции может быстро наступить переохлаждение со снижением температуры тела ниже 36°. Это происходит преимущественно у недоношенных и ослабленных детей.
При снижении температуры тела ниже 36° ребенка необходимо согреть: напоить теплым подслащенным чаем, одеть в прогретое (утюгом или на батарее центрального отопления) белье, к ногам положить теплую (не горячую!) грелку, обернутую пеленкой. Если после этого температура тела не повышается, необходимо вызвать врача, так как низкая температура тела может быть проявлением (иногда первым) тяжелых патологических состояний: сердечно-сосудистой недостаточности, снижения функции щитовидной железы и надпочечников, уменьшения содержания сахара в крови и др.
Понос (диарея) у детей первого года жизни, особенно у новорожденных, встречается часто. При этом стул учащается до 8—10 раз в сутки, кал водянистый, с комочками слизи, неоднородного цвета с участками желтого, зеленого и беловатого цвета. Причинами поноса могут быть неправильное питание матери (употребление несвежей пищи, продуктов, обладающих слабительным эффектом) и нарушения режима вскармливания (беспорядочные кормления, перекорм, неправильный подбор молочных смесей), дисбактериоз кишечника, кишечные инфекции, врожденные нарушения кишечного всасывания, пищевая аллергия. Упорный понос, возникающий с первых месяцев жизни, чаще всего связан с наследственно обусловленными дефектами ферментов желудочно-кишечного тракта и нарушением вследствие этого кишечного всасывания. Понос на фоне срыгивания фонтаном и рвоты является одним из основных признаков врожденной дисфункции коры надпочечников. В большинстве случаев понос имеет инфекционную природу, при этом он сопровождается обычно повышением температуры тела, иногда значительным, с нарушением функции нервной системы (возбуждение, судороги); при кишечных инфекциях у детей до 1 года может быстро наступить генерализация процесса (сепсис).
Так как при поносе любой природы может быстро развиться обезвоживание организма и ухудшиться состояние ребенка, необходимо обратиться к врачу, не пытаясь самостоятельно лечить ребенка. Если мать предполагает, что причиной поноса явилось нарушение вскармливания ребенка или употребление ею послабляющих продуктов, нужно принять соответствующие меры. До прихода врача для предотвращения обезвоживания организма необходимо обильно поить ребенка подслащенным чаем или чуть подсоленной водой, раствором регидрона; если наблюдается рвота, поить ребенка нужно часто маленькими порциями — через 10—15 мин по 1—2 чайных ложки. Можно давать отвар лекарственных растений, обладающих закрепляющим эффектом: 1 чайн. л. смеси (кора дуба, цветки ромашки, трава зверобоя в равных количествах) залить 250 мл кипящей воды, выдержать 30—40 мин, процедить и принимать по 1 чайн. л. 3—4 раза в день. Кормить ребенка до прихода врача не следует. Горшок или пеленку с испражнениями нужно сохранить, осмотр испражнений поможет врачу установить диагноз. При подозрении на кишечную инфекцию, врожденную патологию (нарушение кишечного всасывания, дисфункция надпочечников), наличии признаков интоксикации (повышение температуры тела, вялое сосание, нарушение функции нервной системы) и обезвоживания организма с потерей более чем 5% массы тела необходима госпитализация ребенка.
Если состояние ребенка нетяжелое, стул нечастый и необильный, нет рвоты, лечение может проводиться в домашних условиях под наблюдением врача. Питание должно соответствовать возрасту ребенка. Исключаются продукты, которые вызывают пищевую аллергию. Объем пищи в первые дни уменьшают наполовину, затем постепенно доводят до нормы. Для детей первых месяцев жизни идеальной пищей является грудное молоко, при его отсутствии назначают кислые молочные смеси (например, ацидофильную «Малютку»), кефир, рисовую кашу на половинном молоке, овощное пюре. При поносе любой природы целесообразно давать ребенку бифидум-бактерин — препарат, содержащий бифидобактерии, которые являются основным представителем нормальной микрофлоры кишечника у детей до 1 года, и ферментные препараты (абомин, фестал и др.), улучшающие пищеварение. Дозы и длительность применения этих лекарств определяет врач.
Срыгивание и рвота. Срыгивание — наблюдается у большинства здоровых детей первых месяцев жизни, что связано с анатомо-физиологическими особенностями пищеварительной системы. Оно характеризуется внезапным выбрасыванием небольшого количества нествороженного молока (или молочной смеси) во время или сразу после кормления, возникает без видимого усилия и не сопровождается изменением поведения и настроения ребенка. Наиболее частыми причинами срыгивания у здоровых детей являются перекорм, заглатывание воздуха при жадном сосании или неполном охвате околососкового кружка), тугое пеленание, нарушение двигательной функции желудка при возбуждении (плаче) ребенка, недостаточная активность ферментов желудочного сока.
Срыгивание обычно прекращается после устранения погрешностей, допускаемых при кормлении ребенка. Во избежание перекорма необходимо следить, чтобы объем высасываемого молока (молочной смеси) соответствовал физиологической норме для ребенка данного возраста. Количество высосанного из груди молока определяют путем взвешивания ребенка на медицинских весах до и после кормления в одних и тех же пеленках. Ежедневные утренние взвешивания обнаженного ребенка до начала кормления позволяют проследить за нарастанием его массы. При отсутствии весов проверить объем молока в груди можно, сцедив его перед кормлением ребенка в мерную посуду. Следует помнить, что объем молока в правой и левой молочной железе может быть различным. Кроме того, количество молока в течение 8—9 недель после родов постепенно возрастает. Поэтому определять его нужно через каждые 5—7 дней. Очень важно следить за техникой кормления. Ребенок должен захватывать при сосании не только сосок молочной железы, но и околососковый кружок. Отверстие в соске при кормлении из бутылочки не должно быть большим, иначе ребенок будет захлебываться. Держать бутылочку необходимо так, чтобы в соску не попал воздух. После окончания кормления ребенка нужно подержать в вертикальном положении 5—10 мин, затем положить на бок, приподняв головной конец постели. При частом срыгивании кормить ребенка следует в полувертикальном положении. При необильных срыгиваниях и хорошей прибавке массы тела докармливать ребенка не нужно.
В тех случаях, когда при правильном вскармливании срыгивания продолжаются, особенно если замедляется нарастание массы тела ребенка, необходимо обратиться к врачу, который поможет установить причину этого состояния и назначит соответствующее лечение. Частые, обильные срыгивания могут быть проявлением пороков развития пищевода и желудка (укорочение и сужение пищевода, расширение входной части желудка, пилоростеноз — сужение выхода из желудка и др.), нарушения функции центральной нервной системы вследствие родовой травмы или внутриутробного кислородного голодания и других заболеваний.
Рвота — стремительное выбрасывание большого объема желудочного содержимого, в конце которого ребенок издает характерный звук (будто он давится) — может быть обусловлена теми же причинами, что и срыгивание, но часто является первым признаком заболеваний и пороков развития пищеварительного тракта, требующих хирургического вмешательства: непроходимости кишечника, пилоростеноза и др. При рвоте ребенка нужно уложить на бок, приподняв голову и верхнюю часть туловища. Ребенок должен быть осмотрен врачом. Если рвота молоком повторяется, а также если в рвотных массах даже при однократной рвоте есть примесь желчи или крови, необходимо немедленно вызвать скорую помощь. Рвотные массы нужно сохранить до прихода врача, так как их вид может помочь установить причину рвоты. При обильной и повторной рвоте, особенно если она сопровождается поносом, для предотвращения обезвоживания организма ребенка нужно поить кипяченой водой, чаем по 1—2 чайн. л. через 10—15 мин.
Судороги у детей первого года жизни, в том числе у новорожденных, чаще являются следствием нарушения функции центральной нервной системы в результате травмы или асфиксии в родах. Нередко они возникают при инфекционных заболеваниях головного мозга (например, при менингококковой инфекции), а также при высокой температуре тела. У детей, страдающих рахитом, судороги могут быть обусловлены нарушением кальциевого обмена (спазмофилия); чаще они возникают у искусственно вскармливаемых детей.
По характеру мышечных сокращений судороги у грудных детей бывают клоническими (подергивания мышц, отведение глазных яблок в сторону или вверх), тоническими (напряжение мышц, в результате которого туловище, конечности, голова как бы застывают в одном положении) и тонико-клоническими (тонические судороги сменяются клоническими); по распространенности — локальными и общими. Общие судороги чаще протекают по типу тонико-клонических и сопровождаются потерей сознания. У детей до 6 мес. спазмофилия проявляется главным образом общими судорогами и ларингоспазмом (спазмом мышц гортани, в результате которого наступает сужение и закрытие голосовой щели, приводящее к затруднению вдоха и иногда к остановке дыхания), после 6 мес. — тоническими судорогами стоп и кистей.
При появлении у ребенка судорог необходимо срочно вызвать скорую помощь. Доврачебная помощь состоит в защите ребенка от механических повреждений, прикусывания и западения языка. Если судороги возникли на фоне высокой температуры тела, до прихода врача нужно для ее снижения использовать жаропонижающие средства и методы физического охлаждения
УХОД И ПИТАНИЕ
Правильный уход за ребенком и рациональное вскармливание облегчают процесс адаптации новорожденного к новым условиям существования, обеспечивают правильное его развитие и способствуют предупреждению многих патологических состояний и заболеваний.
Уход. Все необходимое для ухода за ребенком в домашних условиях нужно приготовить заранее. Комната, где он будет находиться, должна быть чистой, сухой. Ее следует освободить от ненужных в данный момент вещей. Перед прибытием матери с новорожденным из роддома нужно провести тщательную уборку всей квартиры, в последующем влажную уборку проводят ежедневно, каждые 3 ч проветривают комнату, где находится ребенок, по 10—15 мин, температуру воздуха в ней поддерживают на уровне 20—22°, а если ребенок недоношенный — 22—24°. В теплое время года форточка или окно должны быть постоянно открыты, при этом не следует покрывать голову ребенка чепчиком, косынкой. В комнате не должно быть посторонних запахов, недопустимо курение.
Предметы ухода раскладывают на столике рядом с кроваткой и прикрывают их чистой марлей или салфеткой. Необходимо иметь стерильное вазелиновое масло, стерильную вату, соски (6 штук) и эмалированную кастрюлю для их кипячения, термометры для измерения температуры тела и воды, баллончик для клизмы, газоотводную трубку, грелку, ножницы, глазные пипетки (2—3 штуки), свежеприготовленный 5% раствор марганцовокислого калия, раствор этилового спирта (70°), 3% раствор перекиси водорода, раствор фурацилина 1:5000, 5% спиртовой раствор йода или 1% спиртовой раствор бриллиантового зеленого.
Комплект белья для новорожденного должен включать 20—25 хлопчатобумажных пеленок (70 * 100 см), 12 пеленок из фланели (70 * 100 см), 20—25 подгузников из марли (50 * 50см), 2 клеенки (60 * 60 см), 4—6 простыней и столько же пододеяльников, 6—10 хлопчатобумажных распашонок, 4—6 фланелевых распашонок, 2—3 тонких и теплых чепчика, байковое, шерстяное и ватное одеяла, 10—12 ползунков. Все новые вещи необходимо выстирать и прокипятить. В дальнейшем белье стирают по мере необходимости и проглаживают с обеих сторон утюгом. Белье детей первого года жизни стирают только детским мылом.
Кроватку ребенка ставят в светлом месте вдали от нагревательных приборов, батарей, дверей, окон, чтобы она не находилась на сквозняке. Высота ее стенок не должна быть ниже уровня груди годовалого ребенка (около 60 см), чтобы он не мог выпасть из нее, т.к. во втором полугодии дети становятся достаточно активными и подвижными.
Для предупреждения искривления позвоночника новорожденного кладут в, кроватку без подушки, нежелательно использовать ватные и пуховые матрацы, предпочтительнее — из конского волоса, соломы или поролона. Недоношенному ребенку под голову и плечевой пояс подкладывают невысокую плотную подушку.
Ежедневно ребенку умывают лицо и руки теплой водой, при пользовании водопроводной водой предварительно кипятить ее не требуется. Ушные раковины протирают смоченной водой ваткой, а слуховые проходы осторожно ватным жгутиком. Кожные складки (шейные, подмышечные, за ушными раковинами, локтевые, паховые, подколенные) смазывают стерильным вазелиновым или подсолнечным маслом либо специально для этого предназначенными детскими кремами. Нос чистят ватным жгутиком, смоченным в вазелиновом масле. Жгутик можно смачивать грудным молоком или предварительно закапывать 1—2 капли молока в нос. Для туалета глаз используется раствор фурацилина (1:5000), глаза протирают ваткой, смоченной этим раствором, по направлению от наружного угла к внутреннему. Если в области пупочной ранки нет отечности, покраснения, выделений, обрабатывать ее достаточно 1 раз в сутки. Сначала в пупочную ранку закапывают 2—3 капли 3% раствора перекиси водорода, затем осушают ее стерильным ватным тампоном и обрабатывают 1% спиртовым раствором бриллиантового зеленого, 5% раствором марганцовокислого калия или 5% спиртовым раствором йода. В связи с тем, что эти средства окрашивают кожу и не позволяют вовремя обнаружить легкую красноту и другие признаки воспаления, некоторые педиатры рекомендуют использовать вместо них 70% этиловый спирт или спиртовые настойки багульника, хлорофиллипта и др. Все тело ребенка и особенно пупочную ранку необходимо ежедневно осматривать. При появлении красноты, отечности, мокнутия в области пупочной ранки, высыпаний на коже необходимо срочно обратиться к педиатру. Ногти на руках и ногах надо стричь 1 раз в 5 дней, не очень коротко. Ножницы предварительно кипятят или протирают спиртом, концы их должны быть закругленными.
На новорожденного надевают две распашонки — тонкую и теплую. Обе распашонки с длинными рукавами, зашитыми наглухо или имеющими клапан. Распашонки подгибают наружу так, чтобы нижний край их находился на уровне пупка. Затем ребенка пеленают. В первые дни при пеленании покрывают ручки и головку, со 2—3-го дня жизни их оставляют свободными. На пеленальном столе расстилают фланелевую пеленку, сверху тонкую хлопчатобумажную, а на нее кладут подгузник, сложенный треугольником. Ребенка укладывают так, чтобы верхний край прямоугольных пеленок располагался на уровне подмышечных впадин, а широкая часть подгузника — под спиной. Нижний конец подгузника проводят между ног ребенка на живот, боковые заворачивают поочередно вокруг туловища. Затем оборачивают вокруг туловища сначала один, затем другой край прямоугольной тонкой пеленки, нижний край загибают кверху и концы подворачивают кзади. Таким же образом оборачивают и фланелевую пеленку. Запеленутого ребенка помещают в хлопчатобумажный конверт на байковое одеяло, сложенное в несколько слоев. Если нет конвертов, ребенка (в зависимости от времени года) завертывают в байковое одеяло или покрывают льняным покрывалом. В жаркую погоду ребенка оставляют без покрывала. Менять пеленки нужно перед кормлением, а также после каждого мочеиспускания и дефекации. Использованные пеленки нужно обязательно стирать. Нельзя подсушивать намоченные пеленки, так как оставшиеся на них соли раздражают кожу ребенка. Примерно с месячного возраста ребенку уже можно надевать ползунки, вязаные башмачки. По мере того как ребенок начинает стоять, ему необходима одежда, не стесняющая движений, — штанишки, колготки, гольфы. С 7—8-месячного возраста надевают пинетки, с 11—12-месячного возраста — ботинки.
Купать ребенка необходимо с первого дня после выписки из роддома. Встречающиеся иногда рекомендации начинать купать новорожденных лишь после заживления пупочной ранки, недостаточно обоснованы. Кожа, слизистые оболочки у новорожденного подвергаются бактериальному обсеменению во время родов или вскоре после родов, с кожи возбудители инфекции быстро попадают в пупочную ранку. Ранние и регулярные купания позволяют избежать массивного бактериального обсеменения кожи, слизистых оболочек и, соответственно, пупочной ранки. В условиях города можно пользоваться водопроводной водой; если вода взята из реки, пруда или другого водоема, ее предварительно кипятят. Недоношенных детей в первые 2—3 мес. купают в кипяченой воде. До заживления пупочной ранки (первые 10—19 дней) новорожденного купают в бледно-розовом растворе марганцовокислого калия. Вначале готовят концентрированный раствор, затем его добавляют в ванну с водой. Температура воздуха в помещении, где купают грудного ребенка, должна быть 22—25°. Перед каждым купанием ванночку тщательно моют водой с мылом, желательно обдать ее кипятком. В первые 6 мес. купать ребенка следует ежедневно, в последующем — 2—3 раза в неделю. Нерегулярные купания могут привести к нарушению терморегуляции у ребенка и, соответственно, к повышению у него температуры тела, появлению потницы, опрелостей, гнойничковых элементов на коже. Купать ребенка лучше перед последним вечерним кормлением, продолжительность пребывания в воде не должна превышать 5—7 минут. Два раза в неделю ребенка нужно купать с детским мылом, намыливать его тело нужно рукой, т.к. губкой можно повредить кожу. Температура воды для купания — 37° (для недоношенных детей 38°). В воду ребенка опускают осторожно, положив голову и спинку на левую руку, а правой поддерживают ягодицы и ножки. Затем правую руку освобождают, кисть левой руки перемещают в левую подмышечную впадину ребенка, а его спинку и головку поддерживают левым предплечьем. Правой свободной рукой его моют. После купания ребенка нужно ополоснуть чистой водой 36—37°, обсушить его тело проглаженной простыней, промокая, а не вытирая кожу, чтобы не травмировать ее. При купании новорожденных удобно пользоваться специальными подставками для детской ванночки.
К горшку ребенка приучают после того, как он начинает уверенно сидеть. Его следует обязательно сажать на горшок перед сном и после сна. Не рекомендуется делать это ночью, прерывая сон. Горшок должен стоять в определенном месте. Долго держать ребенка на горшке не следует, лучше посадить еще раз через некоторое время. Но и слишком часто этого делать не надо.
Гулять с ребенком желательно ежедневно в любое время года. Чистый, прохладный воздух улучшает аппетит, сон. В летнее время начинают гулять сразу после выписки из роддома, а зимой с 3—4-й недели жизни при температуре воздуха не ниже — 10°. Одевают ребенка для прогулки в зависимости от погоды. В зимнее время поверх домашней одежды надевают теплую рубашку, завертывают в байковое одеяло, затем в ватное. Лицо ребенка должно быть открыто. Первый раз выходят на прогулку на 10 мин, затем ее продолжительность постепенно увеличивают на 5—10 мин. Длительность прогулок в дальнейшем зависит от состояния погоды, в осенне-зимнее время она не должна превышать 2 ч. Гулять с ребенком нужно не менее 2—3 раз в день. В летнее время он должен быть на свежем воздухе в тени по возможности целый день. Недоношенных детей в летнее время можно выносить на прогулку не ранее чем с 2-недельного возраста при температуре воздуха 25—26° и отсутствии ветра. Осенью и весной разрешаются прогулки только детям с 11/2-месячного возраста с массой тела не менее 2500 г при температуре воздуха не ниже 10°. Зимой можно гулять с детьми, достигшими возраста 2 мес. и имеющими массу тела не менее 2800—3000г при температуре воздуха не ниже — 8°.
Полезны воздушные ванны, способствующие закаливанию организма. Летом их проводят на воздухе, а зимой в помещении, в любом случае температура воздуха не должна быть ниже 22—21°. Начинают воздушные ванны с 1—11/2 мес., оставляя ребенка обнаженным на 1—2мин 2—3 раза в день. Затем это время постепенно увеличивают и к 6 мес. доводят до 8—10мин, а к концу первого года жизни — до 12—15 мин. Во время воздушной ванны надо менять положение ребенка, одновременно можно проводить массаж или гимнастику. Летом воздушные ванны проводят в тени, т.к. у детей до 1 года прямые солнечные лучи могут легко вызвать тепловой удар, ожоги кожи.
Водные закаливающие процедуры начинают обычно в 3—4-месячном возрасте с влажных обтираний, постепенно и осторожно. Вначале в течение 11/2—2 нед. кожу ребенка 2 раза в день растирают сухой фланелью или кусочком мягкой шерстяной ткани до покраснения. После сухих обтираний начинают влажные. Для этого рекомендуют пользоваться варежкой из мягкой махровой ткани. Ее смачивают в воде, отжимают и равномерно растирают отдельные участки тела, остальные в это время находятся под одеялом. Температура воды вначале 35—36°, через неделю 32—33°, затем каждый месяц температуру снижают на 1°, но не ниже 30°. Обтирания проводят обычно после утреннего сна в течение 4—6 мин.
Массаж и гимнастика способствуют развитию всех органов и систем организма, правильному формированию скелета и мышц. Их начинают обычно с 1 1/2—2 мес. Комнату хорошо проветривают, температура воздуха в ней должна быть не ниже 20°. Для занятий удобен стол высотой около 70 см, покрытый сложенным в несколько слоев одеялом, клеенкой и пеленкой. Летом занятия можно проводить на воздухе, в тени, при температуре не ниже 20°. Для процедур лучше выбирать одно и то же время — за 30 мин до еды или через 1—11/2 ч после нее. Каждое упражнение или прием массажа повторяют от 2 до 6 раз, общая продолжительность занятия не больше 10—12 мин. Можно проводить их и 2 раза в день. Основными приемами массажа для грудных детей являются поглаживание и растирание . Их делают легкими, нежными и плавными движениями от периферии к центру (от кисти к плечу, от стопы к паховой складке и т.д.). Во время массажа рук и ног их слегка сгибают.
Занятия гимнастикой в возрасте 11/2—3 мес. включают так называемые пассивные упражнения, основанные на безусловных рефлексах: проведение пальцами по позвоночнику вызывает его разгибание, при укладывании на живот ребенок старается приподнять голову, при прикосновении к стопам — отталкивается ногами. Полезно вызывать активные движения ногами, руками и всем телом в ответ на поглаживание и обращение к ребенку. В возрасте 3—6 мес. вводят пассивные движения для конечностей (например, скрещивание рук и ног, растягивание мышц-разгибателей спины), а в конце этого периода — активные движения: ползание, движения руками и др.
Можно несколько раз в день класть ребенка на живот. В возрасте 6—10 мес. основное внимание обращают на ползание, которое укрепляет многие группы мышц туловища и конечностей. В комплекс упражнений вводят повороты со спины на живот и обратно, круговые движения руками, выгибание, приседание и др. Желательно для занятий использовать яркие, разные по форме игрушки. В 10—14 мес. в комплекс вводят такие упражнения, как поднимание ног, приседание при поддерживании за руки, наклон и выпрямление туловища и др.
Обращаться с ребенком нужно ласково, с рождения как можно больше разговаривать с ним. Это способствует формированию положительных эмоций, становлению речи. Психологический климат в семье должен быть благоприятным. Если мать возбуждена, чем-то расстроена, ребенок становится беспокойным, плохо спит.
Питание. Лучшей пищей для детей первых месяцев жизни является грудное молоко, которое легко усваивается, содержит все необходимые вещества: белки, жиры, углеводы, витамины, микроэлементы и др. Противоинфекционные факторы грудного молока в определенной мере защищают детей от многих болезнетворных вирусов и бактерий. К груди здорового доношенного новорожденного прикладывают через 2 ч (в некоторых родильных домах через 6—8 ч) после рождения. В первые дни после родов молочные железы матери выделяют молозиво, с 4—5-го дня — переходное молоко и лишь на второй неделе молоко по своему составу становится зрелым. Молозиво по сравнению со зрелым молоком содержит больше белка, жиров, витаминов, противоинфекционных факторов, имеет более высокую энергетическую ценность. Состав грудного молока, его изменения в течение первых 2 недель соответствуют потребностям новорожденных этого периода. Такое питание помогает ему легче адаптироваться к условиям внеутробного существования. В первые дни после родов мать кормит ребенка лежа, слегка повернувшись к лежащему рядом ребенку и придерживая его рукой. Со 2—3-го дня кормить ребенка можно сидя на кровати, а с 3—4-го дня — сидя на стуле, поставив одну ногу (соответствующую той молочной железе, к которой прикладывают ребенка) на скамеечку и поддерживая рукой голову и спину ребенка, лежащего у матери на коленях.
Число кормлений в сутки зависит от возраста ребенка: до 4 мес. его кормят каждые 31/2 ч 6 раз в сутки (ночной перерыв 61/2 ч), а затем каждые 4 ч 5 раз в сутки (ночной перерыв 8 ч). Вяло сосущих детей и детей с низкой массой тела до 3-месячного возраста кормят 7 раз в сутки каждые 3 ч с ночным перерывом 6 ч. Этого правила следует придерживаться и при кормлении детей первородящими женщинами, т.к. 7-разовое кормление способствует поддержанию необходимого уровня лактации и продлению периода грудного вскармливания.
Потребность в молоке с каждым днем возрастает, если в первые сутки жизни новорожденный высасывает 70—80 мл молока, то к 10-му дню жизни — около 650 мл(примерно 90 мл в каждое кормление). В дальнейшем примерный суточный объем пищи составляет для ребенка до 6 нед. — 1/5, от 6 нед. до 4 мес. — 1/6, от 4 до 6 мес. — 1/7массы тела. У детей с избыточной массой тела он должен быть несколько ниже рассчитанного. После 6 мес. жизни до 1 года суточный объем пищи равен 1 л. Более точно определить необходимое ребенку количество пищи поможет врач. Между кормлениями ребенку следует давать теплую кипяченую воду (30—50 мл на 1 кг массы тела).
При грудном вскармливании нужно придерживаться следующих правил: прикладывать ребенка к груди через определенные промежутки времени, если наступило время кормления, а ребенок продолжает спать, то через 15—20 мин его надо разбудить; при каждом кормлении прикладывать только к одной груди, к другой — при следующем кормлении; перед прикладыванием к груди вымыть руки, обмыть сосок молочной железы ватой, смоченной кипяченой водой; чтобы ребенок мог дышать носом во время кормления, пальцем придерживать молочную железу сверху; держать ребенка у груди не более 20 мин, не давая ему засыпать, но допуская короткие остановки для отдыха; после кормления сцедить оставшееся молоко и обмыть сосок кипяченой водой. Пища кормящей матери должна быть разнообразной, содержать достаточное количество белков, жиров, углеводов, витаминов и минеральных веществ. Не рекомендуется чрезмерно острая пища, лук, чеснок, придающие неприятный запах и вкус грудному молоку. Категорически запрещается употреблять алкогольные напитки, курить.
Затруднения при кормлении грудью возникают при нарушении формы сосков молочных желез (малые, плоские, втянутые), трещинах сосков, воспалении молочных желез (мастит), а также в связи с наличием у ребенка неправильного прикуса, расщелины губы или неба, заболевания слизистой оболочки рта (например, молочницы) и др. При неправильной форме сосков используют специальные накладки, облегчающие кормление ребенка. В случае образования трещины соска также применяют накладки, длительность кормления сокращают до 10—12 мин, по назначению врача сосок обрабатывают мазями, способствующими эпителизации кожи. Детей с пороками развития губ и неба, неправильным прикусом вначале кормят с ложечки, затем они обычно приспосабливаются к сосанию. Если мать заболела острой респираторной вирусной инфекцией:грипп, ангиной, пневмонией, кормить ребенка следует в маске. Со второго месяца жизни для удовлетворения потребности организма в водорастворимых витаминах назначают фруктовые соки. Недоношенным детям соки вводят с 14-го дня жизни. Соки приготовляют непосредственно перед кормлением, за исключением соков черной смородины и облепихи, которые можно заготовлять впрок. Вначале дают 5—10 капель сока, постепенно в течение недели его количество увеличивают до 1 чайной ложки. К 6 мес. количество сока доводят до 30—50 мл в день, во втором полугодии жизни ежедневно дают ребенку 60—80 мл сока. Соки разводят кипяченой водой или сцеженным женским молоком. Соки цитрусовых не следует смешивать с яблочным, морковным и капустным, содержащими фермент, разрушающий витамин С. С третьего месяца жизни в пищу вводят пюре из сырых фруктов. Вначале дают 1/2 чайн. л. пюре, затем постепенно увеличивают его количество (при отсутствии расстройств желудочно-кишечного тракта) до 10 чайн. л. (50 г) к 4 мес. жизни. С 6 мес. ребенку дают различные фруктовые пюре по 60 г в день (в 2 приема). В возрасте 4—4,5 мес. в рацион добавляют яичный желток, начинают с 1/4 желтка и постепенно увеличивают до 1/2. Яйцо варят вкрутую, желток протирают через сито и разводят грудным молоком до кашицы.
Прикорм назначают с 41/2—5 мес. жизни ребенка, так как грудное молоко перестает полностью удовлетворять его потребностям. При этом нужно соблюдать следующие правила: блюда прикорма начинают давать перед кормлением грудным молоком, постепенно увеличивая их объем; ребенка докармливают грудным молоком, пока объем прикорма невелик, а затем полностью заменяют прикормом одно из кормлений; новое блюдо прикорма вводить только после того, как ребенок привык к предыдущему; не давать в одно кормление только жидкие или, наоборот, густые блюда прикорма, а сочетать их. Первым блюдом прикорма является овощное пюре, в состав которого, наряду с картофелем, входят капуста, брюква, морковь, свекла, тыква, кабачки и другие овощи. Вначале перед одним из кормлений дают с ложечки 5—10 г овощного пюре, затем количество пюре постепенно увеличивают, заменяя им одно из кормлений грудным молоком.
С 5—51/2-мecячнoro возраста вводят молочные каши (вначале манную, затем с 6—7 мес. рисовую, гречневую, овсяную) и заменяют ими еще одно кормление грудью. В первые 2 нед. кашу варят на овощном отваре пополам с коровьим молоком, добавляя 5% манной крупы. Затем варят на цельном молоке, количество крупы увеличивают до 8—10%. С 7 мес. в рацион включают блюда из нежирной говядины (или куриного мяса) — мясной бульон (с 2 чайн. л. до 30—50 мл), затем фарш (с 10 г до 50—70 г к концу года). В последующем мясной фарш заменяют фрикадельками (10 мес.) и паровыми котлетами (к 12 мес.). Вместо мяса 1—2 раза в неделю можно давать рыбу (если ребенок хорошо ее переносит). С 5—51/2мес. в прикорм добавляют 3—5 г сливочного масла.
В 71/2—8-месячном возрасте вводят творог (до 30—40 г) с кефиром или ацидофильным молоком. Таким образом, 8-месячного ребенка утром и на ночь прикладывают к груди, а три дневных кормления обеспечиваются различными блюдами прикорма. Недоношенных детей переводят на смешанное вскармливание раньше — с 3—31/2 мес. Последовательность введения блюд прикорма та же. С 7—8 мес. ребенка приучают пить из широкой чашки. С 8—9 мес. детей, умеющих сидеть, во время кормления следует сажать на специальный стульчик с высокой спинкой, подлокотниками и подставкой для ног.
После 10 мес. ребенка постепенно отнимают от груди. Утреннее, а затем и вечернее кормление заменяют 180—250 мл цельного молока или кефира с 5% сахара, добавляют печенье или сухарик (5—10 г), которые размачивают. Не рекомендуется отнимать ребенка от груди в летнее время (особенно в жаркий период), при остром заболевании, проведении вакцинации, контакте ребенка с инфекционными больными.
Естественное (грудное) вскармливание обеспечивает гармоничное развитие детей, их устойчивость к различным заболеваниям, меньшую аллергизацию организма. Если при соблюдении режима вскармливания у здорового ребенка масса тела нарастает недостаточно, необходимо проверить количество высасываемого им молока путем повторных взвешиваний на медицинских весах до и после кормления или измерения объема сцеженного молока. Если после кормления в груди остается молоко, его надо сцедить и докормить ребенка с ложечки. При недостатке грудного молока назначают докорм. В первые недели жизни ослабленным детям, детям с неустойчивым стулом, а также в жаркое время года желательно давать в качестве докорма сцеженное донорское молоко. При большом дефиците материнского молока (свыше 1/3 суточного количества) переходят на смешанное вскармливание, при котором ребенок получает грудное молоко и докармливается молочными смесями. Переход на смешанное вскармливание осуществляют постепенно — в течение не менее 7—10 дней.
При отсутствии молока у матери прибегают к искусственному вскармливанию. Молочные смеси для вскармливания детей первого года жизни готовят из коровьего молока. Условно их делят на адаптированные и неадаптированные. Состав адаптированных смесей («Малютка», «Малыш» и др.) приближен к составу женского молока. Белки этих смесей усваиваются почти так же хорошо, как белки грудного молока. Адаптированные смеси содержат растительные масла (подсолнечное, оливковое, кокосовое, соевое и др.), восполняющие недостаток ненасыщенных жирных кислот в коровьем молоке, а также углеводы, стимулирующие формирование нормальной кишечной микрофлоры, витамины (особенно жирорастворимые), минеральные соли (железа, меди и др.), лизоцим.
Неадаптированные молочные смеси готовят путем разведения коровьего молока или кефира слизистыми отварами из рисовой, гречневой или овсяной крупы. При равном содержании в смеси молока (кефира) и отвара крупы получают смеси № 2 (Б), которые используют очень редко для кормления детей первых 2 нед. жизни или в первые 3—5 дней при внезапном исчезновении молока у матери; смеси № 3 (В) содержат 2 части молока (кефира) и 1 часть отвара, применяются при кормлении детей в возрасте от 2 нед. до 3 мес. С 3-месячного возраста детям дают цельное коровье молоко или кефир. Во все смеси, молоко и кефир добавляют 5% сахара, т.к. содержание его в коровьем молоке ниже, чем в женском.
При искусственном вскармливании нужно соблюдать следующие правила: смесь выбирать с учетом возраста ребенка (например, смесь «Малютка» дают детям первых двух месяцев жизни, смесь «Малыш» — детям старше 2 мес.); суточный объем пищи при искусственном вскармливании должен быть таким же, как при естественном; при кормлении детей неадаптированными смесями необходимо раньше, чем при естественном вскармливании, вводить фруктовые соки и пюре, увеличивать калорийность рациона примерно на 10%, по сравнению с естественным вскармливанием, прикорм вводить с 4 мес. (блюда прикорма такие же, как при естественном вскармливании); в связи с тем, что при кормлении молочными смесями несколько повышается потребность детей в воде, ежедневно ребенок должен выпивать до 200 мл воды; промежутки между кормлениями должны быть на 30 мин больше, чем при естественном вскармливании, т.к. молочные смеси длительнее задерживаются в желудке (при этом уменьшается число кормлений в сутки); смеси перед употреблением следует стерилизовать и подогревать до 35—40°; отверстие в соске нужно делать прокаленной на огне иглой, а не ножницами, оно должно быть таким, чтобы содержимое вытекало каплями (можно сделать несколько маленьких отверстий), бутылочку при кормлении нужно держать так, чтобы горлышко ее было все время заполнено смесью.
При искусственном вскармливании необходимо тщательно наблюдать за нарастанием массы тела, характером стула и поведением ребенка. Масса тела детей, находящихся на искусственном вскармливании, часто нарастает быстрее, чем при грудном вскармливании. В то же время двигательные функции у них развиваются медленнее (на 1—2 нед.), ниже устойчивость к инфекционным заболеваниям.
|



























